Пищевая аллергия у детей

Пищевая аллергия у детей — это специфические иммунологические реакции и клинические симптомы, возникающие при попадании аллергенов из еды либо при перекрестных воздействиях. Заболевание проявляется дерматологическими (сыпью, кожным зудом), респираторными (заложенностью носа, насморком, чиханием) и гастроинтестинальными признаками (болями в животе, тошнотой и рвотой, неустойчивостью стула). Для диагностики используют кожные прик-тесты, клинические и иммунологические исследования крови, провокационные тесты. Для лечения пищевой аллергии у детей назначают элиминационные диеты, медикаментозную терапию.
МКБ-10


- Причины
- Патогенез
- Классификация
- Симптомы
- Осложнения
- Диагностика
- Лечение пищевой аллергии у детей
- Диетотерапия
- Консервативная терапия
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Пищевая аллергия — одна из самых распространенных проблем педиатрии, которая, по разным данным, выявляется у 8-30% детей. Наиболее часто болезнь диагностируется в младенческом и раннем детском возрасте и в промежутке 7-10 лет. Реже всего проблема встречается в 3-7 лет. Мальчики и девочки одинаково восприимчивы к влиянию пищевых аллергенов. Изменение характера питания и появление большего количества экзогенных антигенов, попадающих в организм, обуславливает дальнейшее повышение заболеваемости пищевой аллергией.

Причины
Этиологические факторы заболевания — это различные компоненты питания, к которым организм вырабатывает антитела. Существует явление перекрестной аллергии, когда наличие сенсибилизации к пыльце растений или шерсти животных сопровождается непереносимостью определенной пищи. Для развития патологии также должны присутствовать предрасполагающие факторы:
- Генетические предпосылки. Установлено, что более 50% больных с пищевой аллергией имеют наследственную предрасположенность к атопическим заболеваниям. Это контролируется 4-мя группами генов, которые передаются независимо друг от друга, поэтому у ребенка может быть абсолютно любая их комбинация.
- Антенатальные воздействия. Сюда относят экстрагенитальные болезни женщины и патологии течения беременности, которые негативно влияют на плод. Весомый фактор риска — наличие у беременной вредных привычек. Нерациональное питание будущей матери и употребление большого числа аллергизирующих продуктов также повышают вероятность заболевания у ребенка.
- Постнатальные факторы. К ним принадлежат патологические роды, которые снижают адаптационные возможности организма и повышают риск сенсибилизации от матери. Пищевая аллергия чаще возникает у детей, которые находились на искусственном вскармливании или начали слишком рано (до 6 месяцев) получать прикорм.
- Функциональные нарушения. В раннем возрасте у детей недостаточно развита система ферментов пищеварения, которые расщепляют белковые антигены и предотвращают их попадание в организм. Местный кишечный иммунитет также неактивен, что усиливает вероятность проникновения аллергена.
Патогенез
Наиболее частые аллергены для детей — коровье молоко, яйца, орехи, соя, пшеница, рыба. Основные патогенные компоненты такой пищи — водорастворимые гликолипиды. Это небольшие молекулы, которые устойчивы к действию термической обработки, влиянию пищеварительных ферментов. Поэтому они поступают в детский организм в неизмененном виде, приводя к специфическим иммунологическим реакциям.
Основной иммунологический механизм пищевой аллергии — реагиновый тип повреждения тканей (I тип). Его суть заключается во взаимодействии аллергенов пищи с иммуноглобулинами, в результате чего активируются тучные клетки (базофилы). Они выделяют в окружающие ткани гистамин, другие биологически активные вещества, которые вызывают характерные симптомы. Реже встречаются реакции замедленной чувствительности (IV тип).
Сенсибилизация к аллергенам происходит как через оболочки ЖКТ, так и через слизистую респираторного тракта. В первом случае происходит нарушение естественного защитного барьера кишечника, вследствие чего чужеродные белки попадают в кровь. Ингаляционные аллергены преимущественно являются пыльцой растений. Они стимулируют образование IgE, которые могут реагировать с некоторыми веществами из продуктов питания, вызывая перекрестную пищевую аллергию.

Классификация
По количеству продуктов, провоцирующих нежелательные симптомы, выделяют моновалентную сенсибилизацию, которая составляет всего 20-30% и поливалентную пищевую аллергию. В 79% случаев заболевание сочетается с чувствительностью к другим типам аллергенных веществ (пыль, пыльца растений, медикаменты). По патогенезу выделяют IgE-зависимую и IgE-независимую форму. В дополнение к этим классификациям педиатры подразделяют болезнь на 3 типа:
- Тип А — аллергия у новорожденных и детей раннего возраста, которая связана с нарушениями барьерной функции пищеварительного тракта и отсутствием оральной толерантности.
- ТипB — патология младших школьников и подростков, когда сенсибилизация преимущественно происходит через респираторный тракт, а пищевая аллергия развивается по перекрестному механизму.
- Тип С — редкий вид, который диагностируется у подростков (чаще — девушек) без предрасположенности к атопии или других факторов риска.
Симптомы
Все проявления пищевой аллергии у детей делятся на типичные и атипичные. К первым относят поражения дыхательной системы и кожи (встречаются чаще), пищеварительной системы (наблюдаются реже). Этим течение болезни отличается от взрослых, у которых обычно поражается ЖКТ. Атипичные признаки включают симптомы со стороны мочевыделительной, сердечно-сосудистой, нервной и костно-мышечной системы.
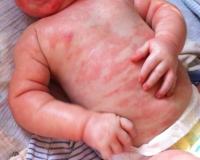
Первым признаком аллергии на продукты питания, как правило, служат патологические изменения кожи. Высыпания имеют вид плоских красных пятен или папул, возвышающихся над кожным покровом. Сыпь зачастую сопровождается шелушениями и мучительным зудом. Поражения в основном расположены на лице и шее, в зоне локтевых сгибов, предплечий и кистей. При повторных эпизодах пищевой сенсибилизации высыпания локализуются на этих же местах.
Респираторные проявления протекают с вовлечением верхних дыхательных путей. У детей возникает заложенность носа, многократное чихание, обильные водянистые выделения. Реже беспокоят першение в горле и покашливание. Подобные симптомы характерны для грудничков и детей до трехлетнего возраста. У дошкольников и младших школьников превалирует поражение бронхолегочной системы — приступы одышки, удушья.
Аллергическое воспаление ЖКТ отличается полиморфизмом симптоматики. У младенцев отмечаются частые срыгивания, рвота, кишечные колики и метеоризм. Для энтероколита характерен жидкий стул со слизью и примесями крови. В старшем возрасте пищевая аллергия протекает по типу гастродуоденита — ребенок жалуется на боли и рези в области желудка, тошноту и тяжесть в брюшной полости после еды, неустойчивость стула.
Скорость развития клинической картины определяется разновидностью иммунологических реакций. При I типе патологические симптомы выявляются сразу или через один-два часа после употребления запрещенного продукта, а при IV типе от приема пищи до аллергических проявлений может пройти до 2 суток, что затрудняет постановку диагноза и откладывает начало лечения. Продолжительность симптоматики — от 1-2 до 10 дней, что обусловлено степенью тяжести болезни, количеством съеденного аллергена.
Осложнения
Опасность пищевой аллергии заключается в том, что без лечения она является первой ступенькой в так называемом «аллергическом марше». Сначала на фоне сенсибилизации к продуктам у ребенка развивается атопический дерматит, после чего заболевание переходит на следующую ступень — поражение органов дыхания в форме аллергического ринита. При отсутствии лечения «марш» достигает третьей ступени, когда манифестирует бронхиальная астма.
Длительно недиагностированная патология сопровождается аллергическим поражением суставов и повышает риск ревматоидного артрита. Самое тяжелое проявление пищевой аллергии — анафилактический шок. Состояние более характерно для новорожденных, младенцев. Симптоматика появляется в течение 1-3 минут после контакта с аллергеном. Начинаются бронхоспазм, отек гортани, коллапс, которые без во время начатого лечения приводят к летальному исходу.
Диагностика
Своевременное обнаружение пищевой аллергии для подбора лечения представляет проблему в детской аллергологии-иммунологии, что обусловлено разнообразием иммунологических механизмов и высокой частотой перекрестных реакций. Диагностический поиск начинается с опроса родителей и ребенка: как давно начались симптомы, с чем связывается их появление, есть ли в семье факторы риска. Для установления факта пищевой аллергии проводятся лабораторные исследования:
- Кожные пробы. Простое и безопасное исследование, которое выявляет сенсибилизацию к основным видам аллергенов. Выполняется в любом возрасте, но у пациентов до 2-х лет врач может получить искаженные результаты в связи с недоразвитием реактивности кожи. Наличие и степень реакции оценивают по размеру покраснения и отека после постановки прик-теста.
- Гемограмма. Чтобы обнаружить патологию, ребенку выполняют провокационный тест: дают аллергенный продукт и сразу же назначает анализ крови. Если есть гиперчувствительность, в результатах будет снижение уровня лейкоцитов (более, чем на 1000) и тромбоцитов (на 20% и более), а уровень эозинофилов возрастет.
- Иммунологические методы. В клинической аллергологии большое значение имеет диагностика уровня общего IgE и специфических IgE-антител. Исследование имеет точность более 95% и является решающим в постановке диагноза пищевой аллергии, особенно если сомнительны результаты других тестов.
В диагностическом поиске используют элиминационный метод: из пищевого рациона исключают определенные продукты, способные вызвать аллергию, и наблюдают за самочувствием ребенка. Если патология присутствует, соблюдение диеты без какого-либо лечения приводит к улучшению состояния. По показаниям врач рекомендует консультацию смежных специалистов — детского гастроэнтеролога, пульмонолога, дерматолога. Специалисты могут предложить дополнительные лабораторные и инструментальные исследования.

Лечение пищевой аллергии у детей
Диетотерапия
Основу лечения составляют специальные элиминационные диеты. Они предназначены для контроля симптомов аллергии, предотвращения осложнений и стабилизации состояния. Рацион подбирается исходя из возраста больного, степени тяжести заболевания и количества запрещенных продуктов. В современной педиатрии выделяют 2 основных типа диетотерапии для лечения у детей пищевой аллергии:
- Неспецифическая гипоаллергенная диета. В этом случае все продукты разделяют на три группы по степени аллергенности (высокая, средняя и низкая). Из питания полностью исключают еду из первой категории (яйца, коровье молоко, цитрусовые и т. д.) и ограничивают количество продуктов со средней степенью аллергизирующей активности.
- Индивидуальная элиминационная диета. Меню подбирают после полной диагностики и выявления продуктов, при употреблении которых у ребенка начинаются неприятные симптомы. Основные типы рационов: безмолочный, с исключением яиц, с отказом от злаков. Возможны и другие варианты питания, особенно при поливалентной пищевой аллергии.
Назначение диетотерапии у детей включает 3 последовательных этапа: подбор питания, что занимает 3-10 дней, период строгого соблюдения ограничений, этап расширения рациона, который проводится в среднем через 12-18 месяцев. Такой подход современных протоколов лечения показывает высокую эффективность: у 43% пациентов клинические проявления пищевой аллергии исчезают на 5-7 день, у 11% — через 2 недели, у 23% — спустя 1 месяц от начала терапии.
Подбор диеты у детей грудного возраста имеет свои особенности. Учитывая, что самая частая причина пищевой аллергии в этот период — белки коровьего молока, малышу требуется перевод на лечебные смеси. Специализированное детское питание содержит гидролизаты протеинов, которые не имеют аллергизирующих свойств. Недостатком смесей является их горький вкус, из-за чего иногда приходится переходить на составы с соевыми белками.
Консервативная терапия
Помимо диетотерапии, схемы лечения пищевых аллергий включают медикаменты. Основная группа препаратов, разрешенная к применению у детей, — антигистаминные средства. Они назначаются в период обострения болезни, чтобы быстро убрать аллергическое воспаление и улучшить состояние пациента. При среднетяжелом течении показаны препараты в пероральной форме выпуска, а на пике обострения для лечения используют средства первого поколения в виде парентеральных растворов.
Еще одна категория медикаментов — энтеросорбенты. Они эффективно связывают избыток пищевых белковых аллергенов в ЖКТ и выводят их из организма, уменьшая степень интоксикации. При тяжелых формах пищевых аллергий и развитии «марша» в схемы лечения включаются топические и системные глюкокортикоиды, стабилизаторы мембран тучных клеток, антилейкотриеновые препараты.
Прогноз и профилактика
При раннем выявлении аллергизирующих факторов и их исключении из рациона происходит полное выздоровление. Соблюдение рекомендаций по питанию позволяет предотвратить рецидивы заболевания. По мере того как увеличивается оральная толерантность, у части детей наступает спонтанное выздоровление, что подтверждается данными статистики: среди взрослых истинными формами пищевой аллергии страдает только 1-3% (в сравнении с 8-30% у детей).
Чтобы снизить риск аллергических проявлений у детей, необходимо максимально ограничить влияние аллергенов на организм. Профилактика состоит из двух этапов:
- Антенатальный этап. Включает рациональное питание беременной, назначение элиминационных диет женщинам, которые имеют отягощенный аллергологический анамнез.
- Постнатальный этап. Предполагает исключительно грудное вскармливание до 6-месячного возраста, что дает ребенку антигенную защиту, а также основанное на принципах доказательной медицины введение прикорма, при необходимости — молочных смесей.
Пищевая аллергия у детей
Пищевая аллергия у детей – это ответ организма на употребление определенной еды. Наиболее частым типом ответа является тот, который опосредуется антителами типа Ig E. Существует клеточно-опосредованный иммунологический ответ, который проявляется позже. Нетипичное состояние сопровождается преимущественно атопическим дерматитом или нарушениями со стороны пищеварительной системы.
С другой стороны, еда также может стать причиной реакции, если она находится в контакте с кожей или воздействует с дыхательными путями. В первом случае это может привести к дерматиту и крапивнице; во втором – к проблемам, связанным с дыхательным аппаратом (астма или ринит).

Типы пищевой аллергии
В настоящее время существует несколько видов:
1. На белок куриного яйца. Развивается при производстве в организме иммуноглобулинов Ig E, направленных против яичных белков. Наиболее распространенный фактор риска – наследственная предрасположенность. Возникает преимущественно в возрасте от 1 до 5 лет. Характеризуется покраснением кожи, зудом, крапивницей, отеком губ и век. Возможна рвота, боли в животе и диарея. Реже появляются респираторные проявления, которые могут сопровождаться одышкой и трудностями при глотании. Они очень серьезны, поэтому пациент должен обратиться к врачу в тот момент, когда они начинают происходить.
2. На рыбу и морепродукты. Установлены иммунным ответом, при котором опосредуются Ig E – антитела, специфичные для рыбы. Отмечается в первые годы после рождения и совпадает с введением рыбы в рацион. Может сохраняться десятилетиями или всю жизнь. Признаки появляются после употребления и при вдыхании паров, образующихся при приготовлении блюд.
3. На молоко. Имеет наследственную основу, хотя в ее развитии участвуют и факторы окружающей среды. Характерна преимущественно для первого года жизни. Тяжесть клинической картины зависит от степени сенсибилизации и количества употребляемого молока. Наиболее частые проявления – кожные (70% случаев). Также наблюдается боль в животе, жидкий стул, рвота или проблемы с глотанием.
4. На овощи и фрукты. Наиболее распространенная причина у пациентов в возрасте старше 5 лет. Около 33% детей не переносят фрукты и только 7% на овощи. Проявляется зудом, отеком губ и языка, появлением красных пятен или рубцов на коже, дерматитом. Также могут появиться признаки со стороны желудочно-кишечного тракта и дыхательного аппарата.
5. На орехи, бобовые и злаки. В 50% случаев реакции настолько серьезны, что могут даже привести к смерти. Данный вид самый опасный, если сравнивать с другими, потому что развивается молниеносно.
Причины возникновения
Появляется аллергия на еду у ребенка на фоне:
снижения защитных функций слизистой оболочки кишечника;
большого количества употребляемой еды и пр.
В обстоятельствах, когда толерантность терпит неудачу, иммунитет вырабатывает ответ Ig E-антител против определенной еды. Процесс начинается в кишечнике (хотя может затрагивать и другие области, такие как дыхательная система или кожный покров).
Когда больной употребляет «опасный» продукт, антиген, связанный с Ig E, обнаруживается на поверхности базофилов и тучных клеток. В это время происходит их активизациях, и высвобождается гистамин и другие воспалительные вещества.
Симптомы пищевой аллергии у детей
Проявляется в первые два часа после еды, если в рацион входит опасный фактор. Поражается один или несколько органов, включая кожу, желудочно-кишечный тракт, слизистые оболочки, дыхательную и сердечно-сосудистую систему. Тяжесть течения зависит от реактивности пораженного органа, общего самочувствия больного и характеристик фактора, вызывающего нетипичный ответ.
Кожные проявления. Крапивница – появление мелкой сыпи. Сопровождается покраснением, зудом и шелушением. Локализуется преимущественно на лице и шее, кистях рук, на предплечьях и в области локтевых сгибов. Может осложниться при присоединении бактериальной инфекции.
Респираторные проявления. Ринит сопровождается заложенностью носа, обильным водянистыми выделениями и многократным чиханием. В редких случаях присоединяется першение в горле и покашливание.
Вовлечение дыхательных путей. У пациентов с астмой бронхоспазмы могут присутствовать в контексте анафилаксии (тяжелое системное состояние). Анафилаксия опасна, т. к. при отсутствии адекватной помощи может привести к летальному исходу.
Поражение органов ЖКТ. Сопровождается диареей, болью в области живота, тошнотой и рвотой. Изменению подвергается стул, который чаще всего разжижается.
Другими проявлениями являются зуд во рту и горле, а также в области глаз. Возможно затруднение глотания, головокружение, обморок, отек век, лица, губ и языка.
Возможные осложнения
Опасность заключается в том, что данное состояние постепенно усугубляется, если время не принять никаких мер:
1. Сначала на фоне сенсибилизации организм развивается дерматит.
2. Потом происходит поражение респираторной системы в виде атопического насморка.
3. Если антиген не исключить, то манифестирует бронхиальная астма.
Самое опасное осложнение – анафилактический шок. Развивается стремительно – через 1-3 минуты после контакта с антигеном. Характеризуется бронхоспазмом, отеком гортани и коллапсом, которые могут привести к летальному исходу, если вовремя не начать лечение.

Диагностика пищевой аллергии у детей
Во многих случаях люди путают специфическую реакцию организма с индивидуальной непереносимостью. Некоторое сходство между ними определенно имеется, но речь идет о разных патологиях. Чрезмерная чувствительность появляется после еды в качестве ответа организма, в то время как при непереносимости защитные функции не вмешивается. Основными причинами непереносимости обычно являются нарушения метаболизма определенных веществ.
При появлении признаков повышенной чувствительности нужно незамедлительно обратиться к врачу. Специалист соберет подробную историю болезни, чтобы попытаться установить, какие факторы «опасны» и установить временную связь между приемом пищи и появлением признаков.
Кожные тесты в некоторых случаях позволяют диагностировать специфическую реакцию. Положительный результат не обязательно означает, что присутствует чувствительность, но отрицательный результат указывает на то, что пациент вряд ли будет восприимчив к такой еде. После получения положительного кожного теста аллергологу может потребоваться провести пероральный контроль, чтобы установить окончательный диагноз.
Лечение пищевой аллергии
В настоящее время единственным средством против негативного воздействия провоцирующего фактора является исключение опасного вещества из рациона. Эта рекомендация кажется простой, но далекой от реальности. Правильная диета предполагает ведение постоянного наблюдения для исключения воздействия присутствующих и скрытых антигенов, которые появляются в обработанной пище. Рекомендуется изучать состав, когда блюда приготовлены вне дома, чтобы избежать случайных контактов с антигенами. Исключить контакт удается, к сожалению, не всем.
В последние десятилетия начинают разрабатываться специальные методы лечения, направленные на изменение ответа иммунитета и приобретение пероральной толерантности. Эти методы известны под названием пероральной десенсибилизации или противоаллергических вакцин, которые могут быть многообещающими для специфической реакции на молоко, арахис и яйца. Чтобы получить индивидуальные рекомендации по лечению обращайтесь к педиатру или аллергологу.
Меры профилактики
Полное выздоровление возможно только при раннем выявлении факторов и исключении их из рациона. При соблюдении рекомендаций по питанию удается предотвратить рецидивы заболевания. У части детей отмечается спонтанное выздоровление по мере увеличения оральной толерантности. Многие «перерастают» заболевание, но рассчитывать на это не стоит.

Лечение пищевой аллергии у детей в клинике «РебенОК»
В нашем медицинском центре работают опытнее специалисты из области аллергологии. Благодаря современному оснащению клиники, мы проводим комплексную диагностику, определяя истинную причину. Уже после первого визита в медицинский центр заметен результат.
Для беседы со специалистом можно явиться в клинику, воспользоваться online-консультацией или вызвать врача на дом. Аллерголог расскажет, чем лечить аллергию на еду у ребенка и даст рекомендации по профилактике развития осложнений.
Хакимва Р.Ф. К вопросу о пищевой аллергии у детей. 2009 г. [Электронный ресурс]
Баранов А.А., Намазова-Баранова Л.С., Хаитов Р.М. Пищевая аллергия у детей. Клинические рекомендации. 2016 г. [Электронный ресурс]
Пищевая аллергия у ребенка
Сыпь, покраснение, перемена настроения – это лишь малая часть симптомов, которые могут сопровождать пищевую аллергию – неправильную реакцию иммунной системы на какое-нибудь блюдо или его отдельные компоненты. В чем ее причины, каковы факторы риска, и какое питание выбрать в случае аллергической реакции – читайте в этом материале.
Симптомы пищевой аллергии
Причины непереносимости продуктов питания связаны с тем, что иммунная система «неправильно» распознает их как потенциально опасные, и вырабатывает с избытком защитные антитела. Чрезмерно бурная реакция приводит к тому, что у ребёнка формируется аллергия на некоторые виды пищи. 1,3
Симптоматика аллергии у детей на продукты питания разная. Но чаще всего пищевая аллергия проявляется со стороны кожи – зуд, чувство стянутости и сухости. На коже может возникнуть локальный отек, появиться сыпь (крапивница), покраснения, волдыри. На втором месте по частоте проявления – реакции со стороны дыхательной системы. Насморк, заложенность носа, чувство першения в горле, кашель разной интенсивности. Также на пищевую аллергию могут указывать реакции со стороны органов желудочно-кишечного тракта. Совсем маленького ребенка начинают беспокоить колики, диспепсия, нарушения стула от поноса до запора. Дети постарше жалуются на тошноту, рвоту боли в животе, ощущение царапанья в горле, за грудиной.
Причины пищевой аллергии
Новорождённые и дети раннего возраста при наличии предрасположенности могут страдать от аллергии из-за своих физиологических особенностей. Дело в том, что ребёнок рождается с незрелым желудочно-кишечным трактом, стенки кишечника проницаемы для многих веществ, ферментная система ещё несовершенна. Поэтому организму сложно справиться с перевариванием белков. Организм словно находится в состоянии постоянной «боевой готовности» и попадание даже небольшого количества аллергенов приводит к ответу со стороны иммунной системы и развитию бурной аллергической реакции. 1,2
У детей постарше факторами риска становятся множество внутренних и внешних состояний. Например, наследственность – ведь если кто-то из родителей ребенка страдал от аллергического заболевания, то с большой долей вероятности малышу также передастся склонность к ней. Влияют неблагоприятные экологические факторы – загрязнённая атмосфера, автомобильные выхлопы, нехватка зеленых растений в городах. Очень часто нарушение работы иммунной системы в виде аллергической реакции встречается у детей с лабильной, подвижной психикой, с резкими переходами от дружелюбия и спокойствия к плачу и обратно. Наконец, важным фактором становятся вредные привычки, как у детей, так и матерей во время беременности. Это неправильно введённый прикорм и ранний ввод в рацион ребенка потенциально аллергенных продуктов питания: цитрусовых, орехов, шоколада, ягод, мёда, и, конечно же, привычка детей есть только что-то вкусное (как правило, неполезное; шоколад, газированные напитки, фастфуд) 2,3,4
Список продуктов, провоцирующих аллергию
В силу крайней индивидуальности иммунной системы, предсказать ее реакцию практически невозможно. Однако есть примерный список продуктов, распределенных по группам в зависимости от их аллергенности – то есть способности вызывать резкую реакцию со стороны иммунной системы и симптомы аллергии. Важно помнить: совсем необязательно, что любой продукт из первой колонки вызовет реакцию. Как любой низкоаллергенный продукт, в отдельных случаях, может вызывать чрезмерную реакцию на него. 2,3,4
Примеры наиболее типичных экзоаллергенов
| Высокоаллергенные продукты | Продукты средней аллергенности | Низкоаллергенные продукты | |
 |
все цитрусовые, клубника, земляника, малина, ежевика, ананасы. | персики, клюква, брусника, вишня, черника, черная смородина. | груша, крыжовник, курага, сливы, смородина белая, яблоки и груши. |
 |
морковь, помидоры, болгарский перец, редька. | картофель, свекла, перец, горох, кукуруза. | брокколи, зеленый горошек, кабачок, патиссоны, капуста белокочанная и цветная, огурцы, тыква. |
 |
яйца, сосиски и колбасы, курица, морская рыба. | говядина, кролик, свинина. | баранина. |
 |
цельное коровье молоко, сыры, йогурты с добавками. | кисломолочные продукты. | |
 |
пшеница, рожь. | гречиха, овес, рис, горох, бобы. | перловка, пшено. |
 |
кофе, какао, шоколад, орехи, мед. | ксилит, фруктоза | |
 |
грибы, газированные напитки, пакетированные соки. | растительное масло. |
Диагноз установлен
Диагностика этой аллергии, равно как и поиск причин, вызвавших ее, требует внимательного и серьезного подхода со стороны родителей. Чем младше ребенок, тем проще найти продукты, которые вызывают заболевание. Для этого необходимо соблюсти два условия.
Первое – посадить на гипоаллергенную диету ребенка или маму, если она кормит грудью – подробный план питания поможет составить аллерголог вкупе с педиатром. Учтите, что при обострении, диета предстоит крайне строгая, так называемая элиминационная — направленная на выведение аллергена и продуктов реакции на него с полным устранением потенциальных и перекрестных аллергенов. Продолжительность такой диеты определяется врачом. При затухании обострения диета постепенно расширяется за счет безопасных продуктов. 3,4
И второе – начать вести специальный пищевой дневник, в котором фиксировать все, что было съедено и выпито ребенком за день, а также что и как готовилось. При первых же признаках аллергической реакции, подозрительные продукты нужно исключать по одному (или из рациона матери, если ребенок на грудном вскармливании). После исключения, в течение нескольких дней, стоит понаблюдать за реакцией, если проявления аллергии уменьшаются, значит, продукт действительно не подходит ребенку – его нужно избегать. Если ребенок совсем маленький, то дневник ведется по обратному принципу: в нем фиксируются все продукты, которые вводятся в качестве прикорма. Записывается название продукта, количество, время принятия в пищу и реакции организма в течение следующих нескольких дней (конкретные сроки наблюдения назначит лечащий врач). Далее врачу нужно будет проверить и подтвердить предварительный диагноз, проведя специальные тесты и анализы.
Экстренные меры при проявлении пищевой аллергии
Для начала нужно оценить выраженность проявлений пищевой аллергии.
При любых симптомах в первую очередь необходимо исключить контакт с конкретным знакомым аллергеном или любым подозрительным продуктом или напитком.
Если проявления аллергии легкие — зуд, покраснение кожи, то можно дать ребенку антигистаминный препарат, который был ранее рекомендован врачом для таких случаев. Кроме того, нужно также вызвать участкового педиатра и внимательно наблюдать за состоянием ребенка.
При общих явлениях, при которых сложно понять, связаны они с аллергией или нет, и которые могут говорить о развивающемся тяжелом состоянии, «скорую» нужно вызывать незамедлительно если у ребенка наблюдаются любые затруднения или изменения дыхания, одышка, кашель, круп, нарушения голоса. Если начались боли в животе, возникли обширные отеки, покраснения, зудящие участки кожи. Наблюдается головокружение, предобморочное состояние, а также изменения пульса — урежение или учащение сердцебиения. 1,3,4
Как лечить пищевую аллергию у ребенка
Лечение зависит от стадии процесса аллергической реакции. При обострении назначаются антигистаминные препараты, блокирующие рецепторы гистамина, гормональные препараты. При кожных проявления аллергии используются местные препараты: кремы, присыпки и т.д. При дыхательных реакциях проводится терапия с использованием ингаляционных препаратов а также физиотерапии.
Пищевая аллергия
Пищевая аллергия – специфическая реакция организма, которая проявляется после употребления в пищу определенных продуктов питания (или их ингредиентов). Чаще всего подобную защитную реакцию вызывает белок, реже – жиры и/или углеводы.

Людям, склонным к пищевой аллергии следует знать, что одно и то же блюдо может включать несколько аллергенов, которые будут восприниматься их организмом как вещества, несущие потенциальную опасность.
Аллергией на продукты питания страдают и взрослые, и дети. Однако у детей младшего возраста такая проблема наблюдается чаще, чем у взрослых (в силу особенностей протекания физиологических процессов и не оформившегося иммунитета). Специалисты отмечают, что в последние годы по всему миру стабильно увеличиваются число людей, подверженных данному заболеванию.
Причины пищевой аллергии
Принято считать, что патология имеет наследственную природу. Если один из родителей имеет склонность к аллергии, то вероятность возникновения такой же реакции на некоторые пищевые продукты у малыша достаточно высока. При двух родителях-аллергиках ребенок практически всегда имеет ту же самую проблему.

Справка. Нередко диагностируется аллергия перекрестного типа. Это означает, что у человека имеется реакция на определенные продукты, вызывающие аллергию. Например, при употреблении фасоли таковая была обнаружена. Значит, существует опасность подобного ответа организма и на другие бобовые культуры. При этом если человек ел фасоль впервые, негативных последствий может и не быть, они развиваются после повторного употребления блюда. В этом случае повторный либо длительный прием какого-либо продукта питания приводит к распознанию организмом аллергена и реагированием на раздражитель характерной симптоматикой.
Продукты питания, вызывающие аллергию
| Высокая | Средняя | Низкая |
| Коровье молоко, рыба, яйцо, орехи (кешью, лесной, грецкий, арахис, фундук, фисташки), грибы, мёд, куриное мясо, морковь, цитрусовые, клубника, земляника, виноград, гранат, малина, дыня, ананас, шоколад, кофе, какао. | Свинина, индейка, кролик, красная смородина, клюква, персики, абрикосы, картофель, горох, перец зеленый, кукуруза, капуста, греча, рис. | Конина, баранина, кабачки, патиссоны, репа, тыква, кисло-сладкие яблоки, бананы, белая смородина, крыжовник, слива, арбуз, миндаль, черешня белая, огурец. |
Продукты, которые могут вызвать аллергию, делятся на три вида по степени потенциальной аллергенности: высокая, средняя и низкая. Примеры аллергенных продуктов приведены в таблице ниже.
Важно! Помощь аллергику невозможно оказать без выявления аллергена по таблице продуктов с высоким аллергическим потенциалом. Состояние пациента оценивается после употребления им того или иного продукта.
Перекрестная пищевая аллергия
| Коровье молоко | Козье молоко, продукты, содержащие белки коровьего молока, говядина, телятина и мясопродукты из них, шерсть коровы. |
| Кефир | Плесневые грибы, плесневые сорта сыров (рокфор, бри, дор-блю и т. п.), дрожжевое тесто, квас, антибиотики пенициллинового ряда, грибы |
| Рыба | Морепродукты (крабы, креветки, икра, лангусты, омары, мидии и др.) |
| Куриное яйцо | Куриное мясо и бульон, перепелиные яйца и мясо, мясо утки, соусы, кремы, майонез с включением компонентов куриного яйца, перо подушки, лекарственные препараты (интерферон, лизоцим, бифилиз, некоторые вакцины) |
| Морковь | Петрушка, сельдерей, b-каротин, витамин А |
| Клубника | Малина, ежевика, смородина, брусника |
| Яблоки | Груша, айва, персик, слива |
| Картофель | Баклажаны, томаты, перец стручковый зеленый и красный, паприка, табак |
| Орехи | Киви, манго, мука (рисовая, гречневая, овсяная), кунжут, мак |
| Бананы | Киви, дыня, авокадо |
| Бобовые | Арахис, соя, горох, фасоль, чечевица, манго, люцерна |
| Слива | Миндаль, абрикосы, вишня, нектарины, персики, дикая вишня, черешня, чернослив, яблоки |
Ранее пациентам часто не могли подобрать оптимальный вариант питания и лечения (даже при условии обнаружения основного раздражителя). У многих больных при отсутствии взаимодействия с аллергеном симптомы не исчезали вообще или начинался рецидив. Это побудило ученых к проведению полномасштабных исследований. Был введен термин “перекрестная аллергия” и сейчас в медицине используются новые подходы для составления ежедневного меню и подбора лекарств.
Пример. У пациента выявлена истинная аллергия на пшеницу. Она при определенных условиях развивается и на другие злаки. Значит, необходимо исключить из продуктов питания все эти злаки.
Специалисты разработали перечень двойников-аллергенов, при контакте с которыми у пациентов может развиться негативная реакция. При составлении таблиц перекрестной пищевой аллергии используется следующий принцип – аллерген, вызывающий основную реакцию берется за основу. Затем выявляют группы раздражающих веществ, которые имеют аналогичное строение (а значит и идентичную реакцию организма).
Симптомы заболевания
Сразу после употребления пищи появляется отек губ и полости рта. Затем (по мере продвижения пищи по пищеварительному тракту) присоединяется следующая симптоматика:
- Тошнота.
- Приступы рвоты.
- Болей в животе.
- Диарея.
- Кожная сыпь.
- Зуд кожи.
- Покраснение.
- Насморк, кашель (реже).
При тяжелой форме болезни возможно появление негативных реакций уже только при запахе и прикосновении к определенным продуктам питания. В этом случае у больного может развиться аллергия в нескольких органах.
- Отеканием глотки, зудом.
- Значительными высыпаниями на коже.
- Обильным потоотделением.
- Резким падением кровяного давления.
- Угнетением дыхания.
Если больному не оказана грамотная врачебная помощь, развивается анафилактический шок, при котором высока вероятность летального исхода.
Диета при пищевой аллергии
Лечебно-профилактическое питание при пищевой аллергии предполагает:
- полное исключение из ежедневного меню тех продуктов, которые вызывают негативную симптоматику;
- некоторое ограничение количества блюд, имеющих среднюю аллергенную активность.
Обычному человеку достаточно сложно самостоятельно разработать грамотный индивидуальный алгоритм питания. Поэтому для лечения пищевой аллергии и подбора оптимального способа питания следует обращаться к квалифицированным специалистам. Не следует пользоваться никакими диетами, которые публикуются в околонаучных статьях в интернете!
Медики рекомендуют в последующем, после постановки диагноза, постепенно и под наблюдением лечащего врача вводить в рацион ряд пищевых продуктов с целью выявления индивидуальных реакций организма на каждый из них.
Совет. Людям, у которых диагностировано данное заболевание, следует внимательно изучать информацию на упаковке перед покупкой товара в магазине. Нередко аллергические реакции бывают на продукты, относящиеся низкоаллергенной группе. Поэтому подбор диеты должен проводиться в индивидуальном порядке.
От больного требуется самодисциплина и четкое соблюдение предписаний врача. Разумным решением будет питаться каждым из продуктов один раз в 4-5 дней. Возможно, реакция развивается не на конкретное блюдо, а на накопление определенного аллергена из него, когда он поступает в организм регулярно и концентрируется в нем.
Следует понимать, что соблюдая даже самую строгую гипоаллергенную диету, нужно, тем не менее, уделять должное внимание разнообразию рациона. Включая каждый день в пищу разрешенные продукты, следует стремиться к тому, чтобы организм получал весь набор жизненно важных компонентов (белки, углеводы, витамины, жиры, макро- и микроэлементы). В противном случае человек будет испытывать дефицит полезных веществ и это приведет к развитию разнообразных патологий и ухудшению самочувствия.
Лечение
Основной метод, широко применяемый для действенного лечения пищевой аллергии –элиминационная диета. Это означает, что пациенту запрещено употреблять на время отдельные продукты, аллергический ответ на которые был точно установлен. Такой вид терапии используют как для взрослых, так и для детей, включая малышей с аллергией на молочные продукты. Практика показывает, что в большинстве случаев симптоматика заболевания полностью исчезает через определенный промежуток времени.
Внимание! Лечением заболевания с помощью лекарств от пищевой аллергии занимается только врач! Нельзя самостоятельно приобретать любые медикаменты и экспериментировать с ними. Существуют качественные лекарства, которые доказали свой высокий эффект в ходе клинических испытаний и практического применения. Они активно используются во время обострения (под строгим наблюдением опытного врача).
Профилактика
К профилактическим мерам относят регулярное наблюдение у специалистов, прохождение обследований, четкое выполнение предписаний врача, соблюдение правил питания и прием лекарственных средств. Препараты для лечения и профилактики заболевания рекомендовано приобретать у солидных поставщиков. Социальные аптеки Столички – это безупречная репутация, выгодные цены и гарантия качества всех медикаментов.
Пищевая аллергия у ребёнка: что делать родителям?

Педиатр, доктор медицинских наук
Распространённость аллергических болезней высокая во всем мире. По данным Всемирной организации здравоохранения, доказанная пищевая аллергия в странах с высоким уровнем дохода достигает 6—8 % среди детей раннего возраста и 2–4 % в подростковом возрасте.

Что же такое пищевая аллергия?
Пищевая аллергия (ПА) — это вызванная приёмом пищевого продукта патологическая реакция, в основе которой лежат иммунные механизмы. Это означает, что иммунная система некоторых детей отвечает реакциями гиперчувствительности на определенные пищевые вещества.
Максимум заболеваемости пищевой аллергией приходится на первый год жизни. Часто первые симптомы пищевой аллергии появляются уже у ребёнка первых трех месяцев жизни (до 25%) при введении смесей на основе белка коровьего молока (БКМ). Второй пик частоты выявления пищевой аллергии у младенцев приходится на 6–9 месяцев жизни (до 20%).
В чем заключается опасность развития пищевой аллергии?
Данные многочисленных научных исследований показывают, что повышенная чувствительность к определённому пищевому веществу сопровождается развитием иммунных реакций, которые называются сенсибилизацией к данному продукту. Появление пищевой аллергии в первые два года жизни ребёнка увеличивает риск развития астмы и аллергического ринита в старшем возрасте. Поэтому, настороженность родителей, правильная диагностика пищевой аллергии врачом, позволяет выявить детей с высоким риском последующего развития атопического дерматита, респираторной аллергии и выработать необходимые рекомендации и превентивные мероприятия.

Важным для каждой семьи является понимание роли семейного аллергологического анамнеза. Следует принимать во внимание, что на то, как будут реализовываться функции иммунной системы ребёнка, влияет множество факторов и прежде всего генетическая предрасположенность к развитию аллергии. Так, если в семье аллергическая болезнь имеется у одного родителя, риск развития аллергии у ребёнка достигает 60%, если у обоих родителей, то риск возрастает до 80%. В одном зарубежном исследовании, был документирован и подтвержден высокий уровень отягощённой по аллергии семейной истории у детей с пищевой аллергией к белку коровьего молока. Распространенность аллергических болезней среди родственников первой линии родства (мать, отец, братья, сестры) детей с аллергией к БКМ достигала 88%. Кроме того, важными факторами для развития первичных аллергических реакций являются: избыточное поступление пищевых антигенов в организм ребёнка во внутриутробном периоде и через женское молоко, отсроченное время прикладывания к груди после рождения, сокращённая продолжительность естественного вскармливания, природа пищевого антигена, его доза (количество), частота введения, химическая структура, возраст ребенка при первом контакте с пищевыми антигенами.
По данным научных исследований, наиболее частыми аллергенами у младенцев с пищевой аллергией, являются: белки молока животных (белки коровьего молока, белки козьего молока) – до 85%; белки сои – до 28%; белки куриного яйца – в 5 месяцев регистрируется у 15%, к 1—1,5 году – у 90%; белки пшеницы к 1 году жизни – у 5–15% пациентов.
Как организм малыша расскажет о проблеме (первые симптомы)?
Первичные симптомы аллергии могут появиться на протяжении первого месяца жизни ребёнка. Например, при введении в рацион молочной смеси на основе БКМ в качестве докорма, при нехватке материнского грудного молока. Первыми проявлениями аллергической реакции на пищевые белки могут быть кожные симптомы (сухость, покраснение, папулезная сыпь), или гастроинтестинальные симптомы (срыгивания, запоры, кровь в стуле). Нередко, первичные кожные и гастроинтестинальные симптомы аллергии появляются сочетано и чаще выявляются в когорте детей с отягощенным аллергологическим анамнезом. С нашей точки зрения, эти первичные ранние проявления аллергии носят пока еще обратимый характер. Но, появление данных симптомов в периоде новорождённости является весомым доводом для обращения к врачу и наблюдения за ребенком, так как имеется высокий риск последующего развития аллергического заболевания, особенно при наличии отягощенного аллергологического анамнеза.

Важным для формирования здоровья периодом, является период введения продуктов прикорма. Так как, именно в этом периоде происходит формирование оральной толерантности (от лат. tolerantia – терпимость), или развитие аллергии к различным пищевым продуктам. Очень важными моментами являются возраст введения, разнообразие рациона, качество и количество продуктов прикорма. Современные научные данные свидетельствуют о том, что «окно толерантности» располагается в периоде от 4 до 6 месяцев жизни. Введение новых видов пищи в этом возрастном периоде, особенно при продолжающемся грудном вскармливании, обеспечивает формирование оральной иммунологической устойчивости к вводимым в рацион продуктам. Считается, что как более раннее, так и более позднее введение различных продуктов прикорма увеличивает риск развития пищевой аллергии.
Первые действия родителей после появления симптомов пищевой аллергии
Не стоит самостоятельно устанавливать «диагноз пищевой аллергии», отказываться от грудного вскармливания, кормящей маме «испытывать» себя, самостоятельно назначенными гипоаллергенными диетами, предлагать ребенку и часто менять молочные смеси по совету «опытных людей». Безусловно, следует обратиться к специалисту – врачу-педиатру, аллергологу-иммунологу.
Родителям предварительно можно проанализировать, имеется ли отягощенная по аллергии наследственность, какова продолжительность грудного вскармливания, рацион ребенка с момента рождения, какие молочные смеси вводились в рацион ребенка, вёлся ли пищевой дневник, когда появились первые симптомы, какова их тяжесть, имеется ли связь с пищей. Эту информацию следует предоставить врачу во время визита.
Необходимо ли сразу идти к врачу? Какие обследования он может назначить?
Учитывая, что первые месяцы жизни являются критическими в формировании аллергических иммунных реакций ребенка, конечно следует как можно быстрее обратиться к врачу-педиатру. Возможно потребуется консультация врача аллерголога-иммунолога, дерматолога, гастроэнтеролога. Если врач заподозрит пищевую аллергию, первоначально будет назначена диагностическая элиминационная диета на 2–4 недели, ведение пищевого дневника. При подтвержденной на определенный продукт пищевой аллергии, длительность элиминационной диеты определяется индивидуально и должна составлять не менее 6–12 месяцев.
Для ребёнка с пищевой аллергией, находящегося на искусственном вскармливании, особенно важным является правильное назначение лечебной смеси. Информацией о видах, составе, показаниях для лечебного питания (высоко гидролизованная смесь, аминокислотная смесь) владеет врач. После купирования симптомов пищевой аллергии, вопрос о времени и правилах диагностического введения причинно значимого продукта находится в компетенции врача-педиатра, аллерголога-иммунолога.

Возможно, для выявления всего спектра причинно-значимых аллергенов потребуются дополнительные лабораторные и инструментальные методы исследования. Целесообразность и необходимость которых также определит и объяснит специалист.
Актуальным вопросом родителей младенца с пищевой аллергией, является, какие продукты прикорма можно вводить. Современные научные данные указывают, что строгие элиминационные диеты в младенчестве не имеет никаких преимуществ для ребёнка. В то же время, роль продуктов прикорма все еще исследуется и следует соблюдать осторожность при введении аллергенных продуктов прикорма ребёнку с отягощенным аллергологическим анамнезом, первичными проявлениями пищевой аллергии. Правильным является, определение времени, вида, дозы, схемы введения продукта прикома врачом с последующим контролем состояния ребёнка.
Для детей с клиническими проявлениями пищевой аллергии можно рекомендовать современные промышленные продукты прикорма, рекомендованные для первого выбора:
- Овощное пюре (кабачок, цветная капуста, брокколи)
- Зерновой прикорм (безмолочные рисовая, кукурузная, гречневая каши)
- Пюре из мяса кролика, индейки
- Фруктовое пюре (яблоко, груша, слива)
Данные продукты обладают рядом важных качеств
- соответствуют функциональными требованиями по питательным веществам, содержанию витаминов, минералов;
- производятся из натурального экологически чистого сырья, без применения ГМО, без красителей, без ароматизаторов, без консервантов, без загустителей, без сахара;
- являются монокомпонентными;
- их консистенция, гомогенность соответствует физиологическими особенностями возраста ребенка;
- имеют низкую иммуногенность.
Знание причин развития аллергических реакций, первых симптомов пищевой аллергии позволяет родителям своевременно обратиться к врачу за консультацией и получить современные научно обоснованные рекомендации по диагностике и лечению пищевой аллергии, выработке рациона, соответствующего актуальным потребностям ребенка.
Пищевая аллергия у детей: современный взгляд на проблему
Рассмотрена повышенная чувствительность к продуктам питания, иммунологические механизмы, лежащие в ее основе, клинические проявления заболевания. Приведены основные пищевые аллергены, рассмотрено развитие перекрестных реакций между различными группами алл
High sensibility to foodstuff among children, the immunological mechanisms underlying it and clinical presentations of the disease were considered. Main food allergens were listed, development of cross-reactions between different groups of allergens was considered, some recommendations on prevention and treatment of food allergy among children were given.
Под термином «пищевая аллергия» (ПА) рассматривают состояние повышенной чувствительности к продуктам питания, в основе которой лежат иммунологические механизмы, главные из которых — IgE-опосредованные реакции. Пищевая сенсибилизация чаще всего является стартовой и может развиваться с первых дней или месяцев жизни ребенка. По оценкам специалистов ПА страдают более 20% детей и 10% взрослых и их количество ежегодно увеличивается, что во многом объясняется изменением характера питания у населения различных стран, появлением новых технологий переработки пищевых продуктов, а также широким использованием пищевых добавок, красителей, консервантов, ароматизаторов, которые сами по себе могут быть причиной пищевой непереносимости [1, 2].
Извращенные реакции на пищу, в том числе ПА, известны со времен античности. Так, Гиппократ (460–370 гг. до н. э.) впервые описал побочные реакции на коровье молоко в виде желудочно-кишечных и кожных симптомов. Гален (131–210 гг. н. э.) описал реакции гиперчувствительности на козье молоко. С XVII века резко возросло число сообщений о побочных реакциях на прием коровьего молока, рыбы и яйца. В 1656 году французский врач Пьер Борель впервые предложил кожные пробы с яичным белком. В 1905 году в литературе были опубликованы работы по возникновению анафилактического шока при употреблении коровьего молока. В 1919 году Ч. Рике выпустил в свет монографию под названием «Пищевая анафилаксия». В начале 30-х годов XX века ПА была провозглашена как серьезная и самостоятельная проблема. В 1963 году Б. Халперн и Г. Ларгэ обратили особое внимание на особенности проницаемости слизистой оболочки кишечника детей раннего возраста и опубликовали труд о переходе через слизистые оболочки интактных пищевых белков. В 1967 году был открыт иммуноглобулин Е. В 1972 году описана иммунная система кишечника и предложен термин GALT (Gut Assotiated Limphoid Tissue — лимфоидная ткань, ассоциированная с кишечником). Все эти открытия во многом способствовали пониманию ПА и расшифровке механизмов ее развития.
Наиболее распространенными пищевыми аллергенами являются:
- животные белки: молоко, яйцо, рыба, морские продукты;
- злаковые: пшеница, ячмень, рожь, овес, кукуруза, рис, сорго, просо, тростник, бамбук;
- бобовые: фасоль, соя, чечевица, горох, арахис, люпин;
- зонтичные: укроп, петрушка, сельдерей, морковь, лук;
- пасленовые: картофель, томаты, баклажаны, красный и зеленый перец;
- тыквенные: тыква, огурец, дыня, арбуз, кабачки;
- цитрусовые: апельсин, мандарин, лимон, лайм;
- крестоцветные: горчица, капуста (белокочанная, цветная, брюссельская), репа, редька, хрен;
- сложноцветные: салат, цикорий, артишок, подсолнечник, земляная груша (топинамбур);
- гречишные: гречиха, ревень;
- маревые: свекла, шпинат;
- вересковые: клюква, брусника, черника;
- розоцветные: груша, яблоко, слива, персик, абрикос, клубника, земляника, миндаль;
- лилейные: спаржа, чеснок;
- кофе.
Больше половины регистрируемых случаев пищевой аллергии у детей связано с сенсибилизацией к белкам коровьего молока, куриных яиц и рыбы [3, 4].
Коровье молоко — наиболее сильный и часто встречающийся аллерген. Известно, что среди детей первого года жизни аллергия к белкам коровьего молока встречается у 0,5–1,5% младенцев, находящихся на естественном вскармливании, и у 2–7% детей, находящихся на искусственном вскармливании. Молоко содержит более 20 аллергенов, обладающих различной степенью антигенности. Важнейшие из них представлены ниже.
Казеин. Это основной белок молока (составляет 80%). Термостабилен, не меняет свою структуру при створаживании молока, поэтому при сенсибилизации к нему больные не переносят кипяченое молоко и кисломолочные продукты. Возможны перекрестные реакции на молоко других животных (козье, кобылье и др.), а также молочные продукты, содержащие казеин (сыр, творог).
Лактальбумины. Альфа-лактальбумин и бета-лактальбумин относится к видоспецифичным сывороточным белкам, поэтому молоко других животных при сенсибилизации к ним не вызывает аллергии. Альфа-лактальбумин термолабилен, при кипячении частично или полностью утрачивает свою аллергенность, поэтому чувствительные к этой фракции больные могут безболезненно пить молоко после 15–20-минутного кипячения. Бета-лактальбумин является самым сильным аллергеном молока, термостабилен. Сочетание аллергии к коровьему молоку и говядине встречается редко. Сгущенное и сухое молоко содержит все антигенные белки молока.
Яйца. Выраженной аллергенной активностью обладают белки яиц. Наиболее активным считается овомукоид, являющийся ингибитором трипсина и способный проникать через кишечный барьер в неизмененном виде. При термической обработке антигенность белка снижается. Протеины яйца не являются видоспецифичными, поэтому замена куриного яйца на перепелиное или утиное невозможна. Аллергенные свойства желтка выражены в меньшей степени, чем белка. Очень важно помнить, что культуры вирусов и риккетсий для приготовления вакцин выращивают на курином эмбрионе и готовые вакцины содержат незначительное количество протеинов яйца. Этого количества, однако, может быть достаточно для развития тяжелых анафилактоидных реакций у сенсибилизированных людей.
Рыба обладает не только выраженными антигенами, но и веществами гистаминолибераторами. Возможно, в связи с этим реакции на прием в пищу, а также на вдыхание паров рыбы во время ее приготовления бывают очень тяжелыми. Аллергены рыбы термостабильны, практически не разрушаются при кулинарной обработке. Аллергия к морской рыбе встречается чаще, чем к речной, однако большинство детей реагирует на все виды рыбы.
Большую роль в развитии и поддержании ПА играют перекрестные реакции между различными группами аллергенов, прежде всего пищевыми и непищевыми. Перекрестное реагирование обусловлено сходством антигенных детерминант у родственных групп пищевых продуктов, а также наличием общих эпитопов (табл. 1).
_575.gif)
Существование перекрестной аллергии диктует необходимость учитывать наличие этого факта при составлении индивидуальных гипоаллергенных режимов для больных с ПА.
Клинические проявления ПА чрезвычайно разнообразны по форме, локализации, степени тяжести и прогнозу, при этом ни один из симптомов не является специфическим (табл. 2) [4, 5].
На клинические проявления ПА влияет возраст больных. Чем старше становится ребенок, тем менее проницаемой становится гастроинтестинальный барьер и более зрелой ферментная система, что находит свое отражение в клинике (табл. 3).
Стандартное физикальное обследование больных с подозрением на пищевую аллергию обязательно. Особое внимание уделяется выявлению симптомов аллергических и других хронических заболеваний.
.gif)
Специальное аллергологическое обследование включает в себя:
- ведение пищевого дневника;
- элиминационные диеты;
- провокационные оральные пробы;
- кожные аллергопробы;
- определения уровня общего IgE;
- определения уровня специфических IgE.
Главным направлением в лечении ПА у детей являются элиминация причинно-значимых пищевых аллергенов — диетотерапия.
Диетотерапия является важнейшим фактором комплексного лечения детей с ПА. Доказано, что адекватно подобранная гипоаллергенная диета ускоряет клиническое выздоровление, способствует улучшению прогноза и исхода заболевания. Основными принципами построения гипоаллергенной диеты является индивидуальный подход и элиминация из питания:
- причинно-значимых и перекрестно реагирующих аллергенов (табл. 1);
- продуктов с высокой сенсибилизирующей активностью (табл. 4);
- продуктов, раздражающих слизистую ЖКТ;
- продуктов, содержащих консерванты, красители, эмульгаторы, стабилизаторы и др.;
- адекватная замена исключенных продуктов натуральными и специализированными продуктами.
Особые трудности возникают при составлении гипоаллергенной диеты у детей первого года жизни, так как у них наиболее часто выявляется сенсибилизация к белкам коровьего молока [6, 7]. При выявлении пищевой аллергии у детей, находящихся на естественном вскармливании, необходимо:
- полное исключение из рациона кормящей матери цельного молока;
- назначение гипоаллергенной диеты на весь период лактации с учетом аллергенного потенциала продуктов;
- в исключительных случаях (!) при неэффективности проводимого лечения — ограничение материнского молока за счет введения в пищевой рацион ребенка лечебной смеси на основе гидролизатов белка.
При выявлении аллергии к белкам коровьего молока у детей, находящихся на смешанном или искусственном вскармливании, обычно требуется полная замена смеси на основе коровьего молока на специализированные безмолочные продукты. Выбор основного продукта питания зависит от степени сенсибилизации к молочным протеинам.
При выборе блюд прикорма целесообразно отдавать предпочтение продуктам промышленного производства, так как они изготовлены из экологически чистого сырья, имеют гарантированный состав и высокую пищевую ценность. При выборе мясных и растительно-мясных консервов предпочтение следует отдавать продуктам, не содержащим экстрактивных веществ, бульонов, пряностей, соли и с минимальным количествам крахмала [7, 8].
Медикаментозное лечение ПА проводят в следующих случаях:
- при аллергии сразу к нескольким пищевым продуктам и неэффективности элиминационной диеты;
- при невозможности избежать употребления аллергенных продуктов, например при частом приеме пищи вне дома;
- при невозможности определить причину пищевой аллергии.
С этой целью применяются препараты, стабилизирующие мембраны тучных клеток и тем самым предупреждающие аллергическое воспаление, — кромогликат натрия (Налкром), кетотифен (Задитен). При длительности курса от 3 недель до 4–6 месяцев часто отмечается существенная положительная динамика.
Для снятия острых проявлений пищевой аллергии применяют различные антигистаминные препараты. К антигистаминным препаратами первого поколения относятся дифенгидрамин (Димедрол), хлоропирамин (Супрастин), прометазин (Пипольфен), клемастин (Тавегил), ципрогептадин (Перитол), хифенадин (Фенкарол), причем чаще используются препараты Тавегил, Фенкарол, Перитол. Препараты первого поколения обладают выраженным седативным эффектом, в меньшей степени присутствующим у препаратов второго поколения и практически отсутствующим у препаратов третьего поколения. Антигистаминными препаратами второго поколения являются диметенден (Фенистил) и лоратадин (Кларитин), а третьего — цетиризин (Зиртек) и фексофенадин (Телфаст).
Дозы препаратов соответствуют возрасту ребенка, а продолжительность курсового лечения составляет 7–14 дней. В ряде случаев, при тяжелых и рефрактерных формах пищевой аллергии возникает необходимость назначения системных кортикостероидов и даже иммуносупрессантов (азатиоприн) по жизненным показаниям.
Применение у детей с ПА ферментных препаратов (Мезим форте, Креон) способствует более полному гидролизу пищевых ингредиентов и уменьшает поток пищевых антигенов во внутренние среды организма, предотвращая нарастание сенсибилизации. Для коррекции дисбиотических изменений используют пробиотики (Бифидумбактерин, Пробифор, Линекс, Нормофлорин) под контролем исследования кишечного микробиоценоза.
Аллергенспецифическая иммунотерапия (АСИТ) является единственным примером противоаллергического лечения, воздействующего на все патогенетически значимые звенья аллергического процесса и дающего длительный профилактический эффект после завершения лечебных курсов. Проводится она лишь в том случае, когда в основе заболевания лежит реагиновый механизм, а пищевой продукт является жизненно необходимым (например, аллергия к молоку у детей). Первые попытки проведения АСИТ при пищевой аллергии относятся к началу 20-х годов прошлого века. Были предложены разные методы проведения АСИТ: пероральный, подкожный. Различные исследователи публикуют противоречивые данные об эффективности АСИТ пищевыми аллергенами при пищевой аллергии. Вопрос о целесообразности проведения специфической иммунотерапии при пищевой аллергии требует дальнейшего изучения.
Особое значение в педиатрии следует придавать своевременной профилактике ПА. Она состоит из первичной, вторичной и третичной профилактики (табл. 5).
Чем раньше начато проведение профилактики ПА, тем ниже риск развития и выраженность клинических проявлений аллергии не только у детей и подростков, но и у взрослых.
_575.gif)
Литература
- Bidat E. Food allergy in children // Arch. Pediatr. 2006; 13 (10): 1349–1353.
- Rona R. J., Keil T., Summers C. et al. The prevalence of food allergy: A meta-analysis // J. Allergy Clin. Immunol. 2007; 120 (3): 638–646.
- Ramesh S. Food Allergy Overview in Children // Clin. Rev. Allergy Immunol. 2007; 8: 23–55.
- Ногаллер А. М. Пищевая аллергия и непереносимость пищевых продуктов: дифференциальная диагностика // Тер. архив. 2006; 78 (2): 66–71.
- Аллергические болезни у детей. Под ред. М. Я. Студеникина, И. И. Балаболкина. М., 1998. 347 с.
- Боровик Т. Э., Ревякина В. А., Обухова Н. В., Рославцева Е. А. и др. Аллергия к сое у детей раннего возраста // Педиатрия. 2000. № 2, с. 51–55.
- Боровик Т. Э., Рославцева Е. А., Гмошинский И. В., Семенова Н. Н. и др. Использование специализированных продуктов на основе гидролизатов белка в питании детей с пищевой аллергией // Аллергология. 2001, № 2, с. 38–42.
- Боровик Т. Э., Ладодо К. С., Рославцева Е. А. и др. Современные взгляды на организацию прикорма детей с пищевой аллергией // Вопросы детской диетологии. 2003, т. 1, № 1, с. 79–82.
А. С. Боткина, кандидат медицинских наук, доцент
ГБОУ ВПО РНИМУ им. Н. И. Пирогова Минздравсоцразвития, Москва
У грудного ребенка пищевая аллергия. Что делать?
У грудного ребенка пищевая аллергия. Что делать?
Что такое аллергия на белок у детей?
Аллергия – это наследственная или врожденная особенность организма необычно и чрезмерно реагировать на обычные, окружающие нас каждый день вещи (домашняя пыль, пыльца деревьев и трав, шерсть животных, пищевые продукты), на которые здоровые люди не реагируют. Пищевая аллергия у грудных детей не заразное заболевание, она не передается от одного человека к другому или от животных. В первую очередь симптомы аллергии появляются у детей, генетически или наследственно предрасположенных к развитию такого заболевания, при повторных контактах с аллергенами. То есть, по наследству передается не само заболевание, а только предрасположенность к нему. Последствия аллергии на молоко у детей сказываются на здоровье и благополучии маленького ребенка: малыши страдают от вздутия живота, постоянного и хронического газообразования, непрерывно плачут и часто отрыгивают; некоторые новорожденные страдают от тошноты после кормления и запоров.
Симптомы аллергии на молоко у новорожденных.
Основные симптомы пищевой аллергии у детей включают:
- Диарею, которая достаточно распространена у новорожденных, однако появление крови в испражнениях считается сигналом серьезной аллергии на молоко.
- Тошноту и регулярное отрыгивание после кормления.
- Сыпь и раздражение на коже.
Какие бывают аллергены?
Аллергены – это чужеродные белки. Они могут поступить в организм 3 путями:
- с пищей через желудочно-кишечный тракт – врачи называют это пищевыми аллергенами;
- через кожу при непосредственном контакте – это контактные аллергены;
- с вдыхаемым воздухом через верхние и нижние дыхательные пути – это ингаляционные аллергены.
Нередко пути комбинируются! Например, ребенок может контактировать со слюной и шерстью собаки, а частички ее шести и высохшие частички слюны вдыхать с воздухом.
Наиболее часто возникает пищевая аллергия у грудничков. После 4 лет большинство детей становятся не восприимчивы к пищевым аллергенам (вырабатывается толерантность), но в это же самое время возрастает роль ингаляционных и контактных аллергенов.
Какие аллергены вызывают пищевую аллергию?
Восемь основных пищевых аллергенов:

Как лечить пищевую аллергию у детей?
Лечение аллергии у грудных детей должно быть комплексным
- Диетотерапия
- Сохраните грудное вскармливание так долго, как это будет возможно.
- Исключите и предупредите контакт с аллергенами за счет элиминационной диеты. Элиминационная диета – это диета, которая полностью исключает контакт с причинно-значимыми аллергенами и дает возможность иммунной системе работать в нормальном режиме. При пищевой аллергии у грудничков необходимо исключить все продукты, которые содержат основные пищевые аллергены (см. рисунок). Для такой диеты используются особенные продукты, которые имеют крайне низкое содержание аллергенов или не содержат их вообще.
- При грудном вскармливании – строгая диета для мамы и малыша. Помните о том, что следовые количества любых аллергенов с грудным молоком все-таки могут попасть в организм ребенка и продолжать провоцировать иммунную систему!
- При искусственном вскармливании – строгая диета для малыша.
- Выбрать конкретный продукт, который подойдет вашему ребенку, может только врач!
- Продолжительность диетотерапии при пищевой аллергии у грудных детей определяет ваш врач. Важно дать возможность иммунной системе «отдохнуть» от аллергенов и восстановиться, а затем правильно подготовить ребенка к формированию устойчивости к аллергенам.
- Медикаментозное лечение
Конкретные препараты и длительность их приема определяет ваш врач на основании тяжести состояния ребенка и наличия и степени выраженности отдельных симптомов.
Что такое аминокислотная смесь?
Аминокислотная смесь или смесь на основе аминокислот – это детская лечебная питательная смесь.
В России одна из таких смесей зарегистрирована под названием «Неокейт».
Смесь на основе аминокислот – это полноценное питание для вашего малыша, которое обеспечивает ребенка всеми необходимыми для роста и развития питательными веществами.
Смесь на основе аминокислот отличается от обычных питательных смесей. В составе обычных смесей используются цельные белки или их фрагменты – пептиды. В составе смеси на основе аминокислот нет чужеродного белка, она содержит только аминокислоты. Аминокислоты – это «кирпичики», из которых состоят все белки.
Цельный белок Неокейт. Смесь на основе аминокислот


Почему врач назначает смесь на основе аминокислот?
Смесь на основе аминокислот назначают детям для лечения уже возникшей пищевой аллергии. За счет полного отсутствия аллергенов эта смесь используется не только для лечения пищевой аллергии у грудничков, но и для подтверждения диагноза.
Иммунная система ребенка еще не полностью созрела. Аллергены спровоцировали иммунную систему ребенка на аллергический путь реакции. В этой ситуации аллергия – своего рода системная «ошибка» иммунной системы, а использование аминокислотной смеси – «перезагрузка». Главная задача, при обнаружении пищевой аллергии у грудных детей – обеспечить максимальный отдых иммунной системе и дать ей возможность начать все сначала, чтобы сформировать правильную реакцию организма.

Как правильно приготовить Неокейт?
Здоровье вашего малыша зависит от правильности приготовления и использования продукта.
Неправильное применение продукта может навредить ребенку.
Всегда используйте чистую посуду, чтобы избежать риска попадания белка и инфекции.
Для приготовления смеси с рекомендуемой концентрацией (15%) на каждую мерную ложку (5 г) сухого порошка Неокейта необходимо 30 мл воды.
- Вымойте руки и приготовьте пространство для приготовления смеси. Простерилизуйте бутылочки и соски.
- Прокипятите свежую воду и охладите ее до 40°С.
- Влейте необходимое количество воды в стерильную бутылочку для кормления.
- Наполните мерную ложку без верха. Горку удаляйте тыльной стороной чистого сухого ножа. Не приминайте порошок в мерной ложке. Пользуйтесь только прилагаемой мерной ложкой.
- Добавьте требуемое количество порошка Неокейта в воду.
- Закройте бутылочку и встряхивайте ее до тех пор, пока весь порошок не растворится.
- Перед кормлением убедитесь, что продукт имеет нужную температуру.
Во время кормления питание нельзя повторно разогревать.
Нельзя кипятить смесь и использовать микроволновые и СВЧ-печи для приготовления или разогревания питания. Если вы готовите смесь заранее, необходимо сразу же после приготовления быстро охладить смесь, хранить ее в холодильнике при температуре +2. +4°С, использовать в течение 24 часов после приготовления. Разогревать смесь перед кормлением следует не более чем за 15 минут.
Остатки смеси после употребления должны быть уничтожены незамедлительно.
Расчет объема смеси Неокейт для конкретного ребенка производится лечащим врачом или диетологом с учетом возраста, веса, нутритивного статуса, сопутствующих заболеваний и состояний.
В таблице приведены приблизительные расчеты.

Ребенку может потребоваться большее или меньшее количество Неокейта по сравнению с указанным в таблице.
Если вводится другая пища (прикорм), то этот процесс должен происходить под контролем врача и количество Неокейта должно уменьшаться пропорционально вводимому прикорму.

