Перенашивание беременности – симптомы и лечение
Что такое перенашивание беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коротковой Оксаны Владимировны, гинеколога со стажем в 8 лет.


Определение болезни. Причины заболевания
Процесс беременности, задуманный природой, рассчитан на 287 дней. Отклонения от этих сроков возможны, но для них всегда существует веская причина. Если дата родов, рассчитанная доктором, уже прошла, а роды так и не наступили, следует предполагать перенашивание беременности.

Переношенная беременность — это беременность, длящаяся более 42 недель или более 294 дней [12] . Она встречается примерно в 4-14 % случаев [1] [5] [7] . Чаще с ней сталкиваются первородящие женщины после 30 лет [3] . Причём каждая беременность, закончившаяся запоздалыми родами, увеличивает риск переношенности при последующей беременности.
Все изменения в плаценте, которые происходят при перенашивании, приводят к длительным затяжным родам и могут стать причиной родовых травм плода (переломов ключиц, различных гематом) и других осложнений. Все они опасны для новорождённого и нарушают процесс его адаптации к внеутробной жизни.
Причины перенашивания многообразны. В большинстве случаев оно развивается при сочетании причин, факторов риска, особенностей организма беременной и самого плода. К ним относятся:
- недостаточная перестройка нервной системы женщины к родам — неправильное соотношение в работе симпатической и парасимпатической нервной системы, недостаточно сформированная родовая доминанта (особая рефлекторная система, отвечающая за своевременное наступление родов);
- эндокринные патологии — сахарный диабет, ожирение , гипотиреоз ;
- гормональный дисбаланс, в частности снижение уровня эстриола, отвечающего за готовность матки и половых путей к родам;
- осложнения беременности — маловодие или хроническая плацентарная недостаточность;
- психические травмы.
Причинами перенашивания беременности могут стать нарушения женской репродуктивной системы:
- генитальный инфантилизм (недоразвитие полового аппарата);
- аномалии развития репродуктивной системы — дисфункция яичников, нарушения менструального цикла;
- перенесённые гинекологические инфекции;
- травмы половых органов;
- искусственные или самопроизвольные аборты в анамнезе.
Причинами перенашивания со стороны плода могут быть его хромосомные аномалии (синдром Дауна, поликистоз почек) или тяжёлые пороки развития:
- анэнцефалия (отсутствие головного мозга);
- гидроцефалия (увеличение объёма жидкости в головном мозге);
- микроцефалия (маленький головной мозг) [2][8] .
Симптомы перенашивания беременности
К симптомам перенашивания беременности относят уплотнение матки за счёт маловодия, уменьшение размера живота, снижение веса беременной относительно последних измерений, выделения из молочных желёз. При этом шейка матки не указывает на биологическую готовность родовых путей к родоразрешению. Также выявляются признаки ухудшения состояния плода:
- по данным УЗИ — маловодие, структурные изменения в плаценте, её преждевременное созревание, нарушение кровотока в артериях пуповины или маточных артериях;
- по данным кардиотокографического исследования (КТГ) — снижение компенсаторных возможностей плода, признаки его гипоксии (нехватки кислорода).
При рождении переношенный младенец отличается характерным внешним видом. Его кожа и слизистые оболочки, а также пуповина и плацента окрашены в зелёный или жёлтый цвет. Если количество защитной сыровидной смазки снижено, то кожа и слизистые покровы плода становятся сухими. При отсутствии смазки они сморщиваются из-за контакта с околоплодными водами. Кожа стоп и ладоней новорождённого выглядит распаренной, как после бани. На руках и ногах видны длинные ногти [1] [5] [6] [11] .
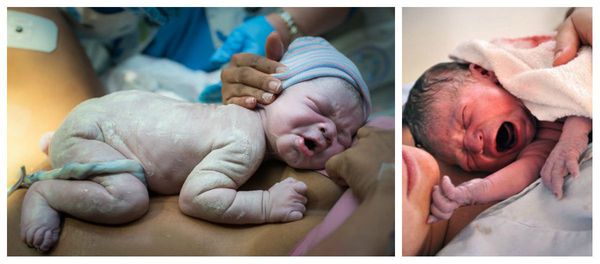
При перенашивании ребёнок, как правило, крупный, его рост и головка увеличены. Но возможен и другой вариант, когда рождается небольшой по весу малыш с уменьшенным количеством подкожно-жировой клетчатки (в связи с задержкой роста плода), но с вышеописанными признаками перезрелости. Плотность костей черепа новорождённого повышена, роднички маленькие, а швы узкие, что затрудняет процесс приспособления головки плода к родовым путям матери — как следствие, это становится причиной травм матери во время родов.
Патогенез перенашивания беременности
Основное звено патогенеза переношенной беременности — это изменения со стороны плаценты (плацентарная недостаточность). Они вызывают внутриутробный дефицит кислорода у плода. Такое отклонение приводит к выраженным изменениям и нарушению состояния ребёнка. При этом плацентарная дисфункция, дисбаланс эндокринной системы плода, наличие факторов риска перенашивания не позволяют родам начаться в срок, усугубляя уже имеющиеся нарушения.
При беременности плацентарная дисфункция проявляется нарушением кровотока в маточных артериях и/или артериях пуповины [1] [8] . При морфологическом исследовании плаценты диагностируются признаки сниженной циркуляции крови, образование мелких тромбов, склероз ворсин и сосудов и снижение количества капилляров. Также в ней могут быть обнаружены кальцинаты — локальные скопления кальция в очаге нарушенного кровотока.
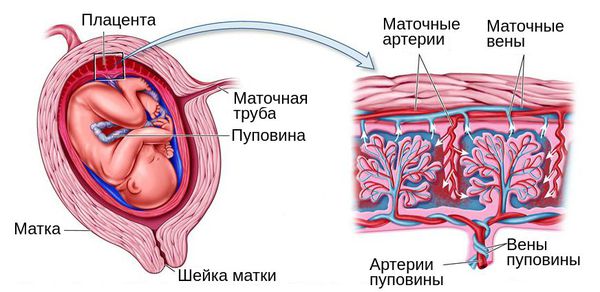
Для выживания плода при дефиците поступающего к нему кислорода организм запускает процесс централизации кровообращения. При этом в жизненно важных органах малыша, таких как мозг, сердце и печень, кровоток сохраняется, а в мышцах, кишечнике, почках и остальных органах уменьшается.
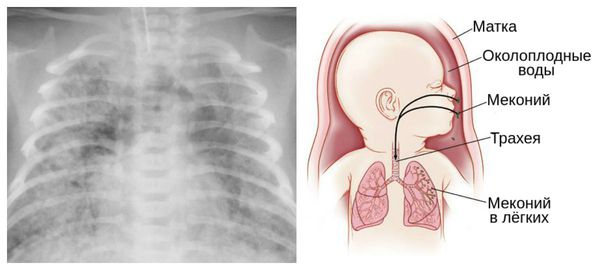
Из-за снижения кровотока в почках плода выделение мочи значительно уменьшается, развивается маловодие. Также изменяется характер околоплодных вод: они теряют прозрачность, становятся мутными, приобретают желтоватый или зеленоватый оттенок из-за примеси мекония — первых фекалий ребёнка.
За счёт изменения состава околоплодных вод нарушается выработка сурфактанта — вещества, которое не даёт альвеолам слипаться во время выдоха. Это вызывает патологию лёгочной ткани и нарушение дыхания после рождения. Также снижается защитная функция лёгких: в водах увеличивается число бактерий, что повышает риск инфицирования лёгочной ткани [1] [8] [11] .
На фоне плацентарной недостаточности пуповина становится тонкой. Из-за этого повышается риск сдавления пуповины, возникновения гипоксии или асфиксии в ходе родов. Сниженное поступление кислорода в организм малыша приводит к накоплению продуктов обмена веществ — развивается закисление внутренней среды плода (метаболический ацидоз), на фоне которого возникает кислородная недостаточность в тканях.
Тканевая гипоксия повышает проницаемость сосудистых стенок у плода, что приводит к задержке жидкости в тканях. В случае скопления жидкости в головном мозге может развиться отёк мозга. Такое состояние является неблагоприятным фактором во время родов: оно повышает чувствительность мозга к воздействию кислородной недостаточности и увеличивает риск развития осложнений при возможной родовой травме.
Следствием внутриутробной гипоксии также является нарушение сокращения миокарда у плода. Оно влияет на обмен веществ, что в итоге затрудняет адаптацию новорождённого к новым внеутробным условиям жизни.
Классификация и стадии развития перенашивания беременности
В зависимости от состояния ребёнка выделяют два типа переношенной беременности:
- Запоздалые роды плодом без признаков перезрелости (пролонгированная беременность) . Характерны для женщин с дисфункцией яичников младше 30 лет. Ребёнок рождается крупным, но без признаков переношенности. Шейка матки зрелая. По данным УЗИ и КТГ нет признаков изменения плаценты и нарушений плода. Околоплодные воды прозрачные, нормальной окраски. При гистологии плаценты отсутствуют характерные изменения. Нередко такие роды являются результатом неверно определённого срока беременности.
- Запоздалые роды перезрелым плодом (истинное перенашивание) . Характерны для первой беременности у женщин старше 30 лет с инфекциями, передающимися половым путём, хроническими воспалительными заболеваниями гениталий и запоздалыми родами в анамнезе. Шейка матки незрелая или недостаточно зрелая. По данным УЗИ выявляют изменения в плаценте и маловодие, по данным КТГ отмечают признаки гипоксии плода. После рождения плод имеет признаки переношенности: большой или малый вес новорождённого, сморщенная желтоватая или зеленоватая кожа с отсутствием сыровидной смазки на ней, плотные кости черепа, длинные ногти. Гистология плаценты выявляет её структурные изменения [1][7][8] .
Чем больше срок истинного перенашивания, тем выше риск осложнений и неблагоприятного исхода данной беременности. Возможны:
- травмы половых органов матери во время родов из-за большого размера плода и плотности костей его черепа;
- травмы ребёнка, гипоксическое поражение его нервной системы и проблемы с дыханием [1][6][10] .
Осложнения перенашивания беременности
Для плода большую опасность представляет асфиксия (острая гипоксия) и отслойка плаценты. Нехватка кислорода внутри утробы стимулирует плод выполнить несвоевременные дыхательных движения. Они приводят к заглатыванию вод и возможному воспалению лёгочной ткани — пневмониту. Если в водах есть примесь мекония (первородного кала), то велика вероятность мекониальной аспирации — проникновения содержимого кишечника новорождённого в его лёгкие.
В результате гипоксии и централизации кровообращения во время внутриутробного развития возможны ишемические поражения миокарда, почек и кишечника плода — развивается кислородное голодание клеток этих органов и нарушаются процессы тканевого дыхания. При длительной ишемии возможно стойкое нарушение работы органов, вплоть до их отмирания (некроз кишечника, почечная недостаточность и др.).
Центральная нервная система переношенного плода также становится очень чувствительной к недостатку кислорода и возможным травмам. Поэтому гипоксия может нарушить работу нервной системы и привести к отставанию ребёнка в физическом и нервно-психическом развитии [1] [5] [6] .
Помимо прочего возможны травмы плода во время родов. Они связаны с большим размером головки малыша, узкими родничками и плотностью костей его черепа [1] [4] [10] .
У матери часто наблюдается клиническая картина узкого таза, возникают травмы половых органов (разрывы шейки матки, влагалища или промежности), послеродовые кровотечения (как результат перерастянутой матки), септические и эмболические осложнения.
При клинически узком тазе возникает диспропорция размеров плода и таза матери. Роды через естественные родовые пути в этом случае невозможны. Как правило, проводится оперативное родоразрешение.
Возникновение септических осложнений связано с инфекцией, которая приобретает системный характер. Возможно развитие хориоамнионита (воспаления хориона и инфекции в амниотической жидкости), послеродового эндометрита , сепсиса (заражения крови) и септического шока.
Эмболические осложнения возникают при появлении в кровотоке женщины фрагментов инородных тканей (тромбов, амниотической жидкости и др.). При этом возникают чрезвычайно опасные процессы, такие как ТЭЛА , эмболия околоплодными водами и септическая эмболия с высокой вероятностью смертельного исхода.
Диагностика перенашивания беременности
Диагноз переношенной беременности устанавливают на основании данных анамнеза (истории болезни) и совокупности результатов обследования:
- выявление факторов, которые относят беременную к группе риска (дисфункции яичников, заболевания гениталий, аборты и самопроизвольные выкидыши);
- правильный подсчёт даты родов, УЗИ в первом триместре беременности ;
- ультразвуковая фетометрия (измерение плода) — отсутствие увеличения плода при осмотре в динамике, выявление синдрома задержки роста (симметричное или асимметричное уменьшение окружности головки и живота плода) [1][5] ;
- оценка объёма и структуры околоплодных вод — появление взвеси из-за наличия сыровидной смазки, пушковых волос, эпидермиса и мекония, уменьшение объёма околоплодных вод (чем меньше их объём, тем выше риск истинного перенашивания беременности);
- ультразвуковая оценка зрелости плаценты : снижение её толщины, обратное развитие плаценты с комплексом её структурных изменений (кальцинаты, кисты);
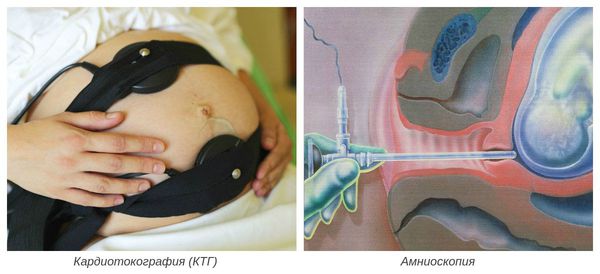
- кардиотокография (КТГ) — при гипоксии плода отмечается изменение подвижности плода (от усиления до полной неподвижности), изменение числа сердечных сокращений, снижение компенсаторных возможностей плода при физической нагрузке;
- допплерометрия в маточных артериях и артериях пуповины — регистрируется нарушение кровотока разной степени выраженности;
- оценка гемодинамики плода — скорость кровотока в средней мозговой артерии, аорте, венозном протоке и нижней полой вене плода снижена (говорит о степени централизации кровотока у плода);
- оценка зрелости шейки матки ;
- амниоскопия — осмотр нижнего полюса плодного пузыря с помощью амниоскопа (отмечается уменьшение прозрачности и изменение цвета околоплодных вод).
Окончательный диагноз устанавливается после рождения и осмотра ребёнка и плаценты. При патогистологическом исследовании плаценты наблюдается жировая инволюция (замещение биологически активной ткани на нефункционирующую жировую ткань), кальцинаты и жёлто-зелёное окрашивание оболочек.
- запоздалые роды плодом без признаков перезрелости — характерна задержка наступления родов, отсутствие патологии по результатам УЗИ и КТГ, рождение ребёнка без признаков переношенности, отсутствие характерных изменений в плаценте по результатам гистологии.
- своевременное рождение ребёнка с признаками перезрелости — может быть связано с особенностями созревания плаценты и организма беременной;
- рождение крупного плода пригестационном сахарном диабете — у новорождённого нет признаков переношенности.
Лечение перенашивания беременности
Ведение беременности при перенашивании имеет свои особенности. Пристальное внимание должно уделяться беременным с факторами риска. Своевременная госпитализация в роддом необходима для обследования беременной и решения вопроса о способе ведения родов. Выбор метода зависит от многих факторов: данных анамнеза, готовности к родам, состояния и предполагаемого веса плода, сопутствующих заболеваний женщины.
Проведение оперативного родоразрешения показано при сочетании факта перенашивания с такими осложняющими факторами, как:
- возраст матери (30 лет и старше);
- очень крупный или очень маленький плод;
- отсутствие готовности к родам — незрелая шейка матки, неправильное положение плода;
- гипоксия плода;
- беременность после ЭКО;
- неудачи при предыдущих беременностях и родах в анамнезе.
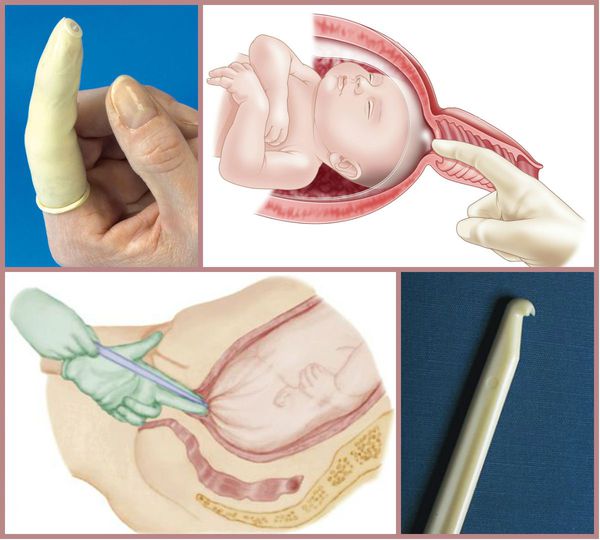
При более благоприятной ситуации, но неготовности родовых путей, необходимо дополнительно подготовить шейку матки к родам. Для этого применяют различные методы:
- отслоение нижнего полюса плодного пузыря от стенок матки;
- баллонная дилатация шейки матки с помощью катетера Фолея — позволяет механически расширить шейку матки;
- дилататоры природного (ламинарии) и синтетического происхождения — оказывают расслабляющее действие, способствуют выработке эндогенных простагландинов в шейке матки;
- возможно использование простагландина Е либо антипрогестагенов ( Мифепристона ) [1][5][6][11] .
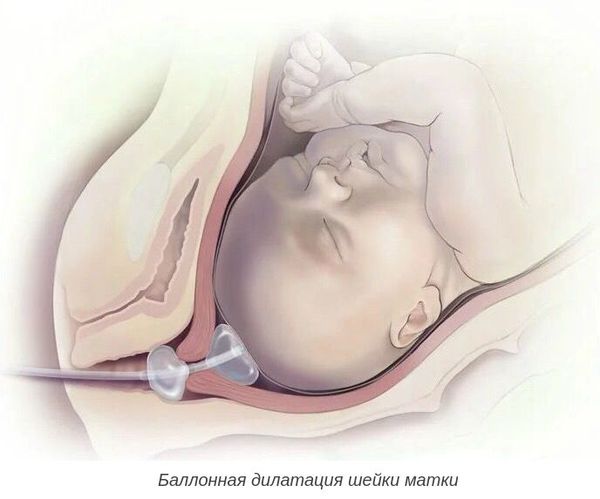
Роды при пролонгированной беременности без признаков перезрелости плода чаще всего протекают без выраженных осложнений, но требуют пристального наблюдения за их ходом.
Запоздалые роды с признакам перезрелости плода часто осложняются. Поэтому для своевременного решения вопроса о выборе способа родоразрешения важна оценка каждого периода беременности. Во время консервативных родов (через естественные родовые пути) необходимо проводить постоянный мониторинг за состоянием плода [1] [9] .
Для родовозбуждения можно использовать амниотомию — искусственный разрыв оболочек плодного пузыря. Она проводится исключительно при зрелой шейке матки и хорошем состоянии плода.
В послеродовом периоде очень важно принимать профилактические меры для предупреждения кровотечения, которое может возникнуть в связи с особенностью строения матки, задержкой частей плаценты, разрывом мягких тканей и нарушением гемостаза (свёртывающей системы крови). Для этого проводится тщательный осмотр родовых путей на выявление разрывов, учёт кровопотери, клинический и лабораторный контроль анализов крови и применение утеротоников, которые стимулируют сокращение матки.
Прогноз. Профилактика
При своевременной и адекватной оценке состояния плода, а также правильном выборе тактики родоразрешения прогноз благоприятный [13] . По наблюдениям врачей, показатели физического, неврологического и психического развития переношенных детей не отличаются от состояния детей, рождённых при неосложнённых своевременных родах. Менее благоприятный прогноз возможен при тяжёлой гипоксии плода, родовой травме и мекониальной аспирации.
Профилактика перенашивания беременности включает:
- выделение беременных, входящих в группу риска возможного перенашивания;
- определение точного гестационного срока беременности по всем показателям — дате последней менструации, дате овуляции, первому УЗИ в первом триместре и ультразвуковой фетометрии на поздних сроках;
- профилактику нарушения функции плаценты, гипоксии и рождения крупного плода;
- своевременную госпитализацию беременной для подготовки к родам и оценки состояния плода.
Переношенный новорожденный ( Перезрелый новорожденный )

Переношенный новорожденный – это ребенок, родившийся на гестационном сроке более 42 недель (295 дней) с симптомами биологической перезрелости. Характерный симптомокомплекс переношенности: сухая, мацерированная в местах естественных складок кожа, лишенная защитной смазки. Отмечается наличие длинных ногтей, уплотненных костей черепа, уменьшенный размер родничков, желто-зеленый оттенок кожных покровов и плодных оболочек. Диагноз устанавливается на основании анамнеза, клинического обследования, данных ЭКГ, результатов УЗИ, амниоскопии, рентгена легких. При рождении ребенка со 2–3 степенью перезрелости проводятся реанимационные мероприятия.
МКБ-10
- Причины
- Материнские факторы:
- Плодовые факторы
- Патогенез
- Классификация
- Признаки переношенного новорожденного
- Осложнения
- Диагностика
- Лечение переношенных новорожденных
- При I степени переношенности
- При II степени переношенности
- При III степени переношенности
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Типичные признаки переношенного (перезрелого) новорожденного были описаны английским акушером Дж. Беллентайном (1902 г.) и его немецким коллегой Г. Рунге (1948 г.), поэтому симптомокомплекс получил наименование Беллентайна–Рунге. Синдром развивается в результате продолжительного нахождения полностью сформированного зрелого плода в матке, когда нормальный срок гестации (40 недель) превышен на 2 и более недель. С увеличением срока гестации степень перезрелости плода усиливается, что сопровождается повышением перинатальной заболеваемости и смертности. В Европе частота встречаемости переношенной беременности варьирует от 3,5 до 5,9%.

Причины
Этиофакторы, по которым беременность перенашивается, до сих пор находятся в стадии изучения. Основной причиной запоздалых родов служит сбой в структурах «мать-плацента-плод». Патология развивается при расстройстве слаженной работы механизмов, которые в норме стимулируют и контролируют запуск родовой деятельности при достижении плодом стадии физиологической зрелости. В результате истинной переношенной беременности появляется ребенок с выраженными признаками перезрелости.
Материнские факторы:
- Эндокринные заболевания. При эндокринопатиях (ожирении, гипотиреозе, сахарном диабете, эутиреоидном зобе) происходит нарушение всех видов обмена, изменение гормонального фона, что негативно влияет на функциональную активность матки. Избыток прогестерона при недостатке эстрогенов также обуславливает снижение тонуса миометрия.
- Гинекологическая патология. Врожденное недоразвитие различных отделов репродуктивной системы женщины (генитальный инфантилизм) ведет к нарушениям в течение беременности, способствуя ее перенашиванию. В результате абортов происходит травмирование слизистой матки и снижение чувствительности рецепторов к действию гормонов и биологически активных веществ, индуцирующих родовой процесс.
- Травмы головного мозга. Повышенный тонус коры головного мозга вследствие перенесенных ЧМТ вызывает торможение подкорковых структур – гипоталамуса, гипофиза, которые участвуют в нейрогуморальной регуляции функций матки. Следствием этого может стать перенашивание беременности.
Плодовые факторы
Сформировавшиеся аномалии развития ЦНС плода – анэнцефалия, гидроцефалия, синдром Дауна, дезорганизация гипоталамо-гипофизарно-надпочечниковой системы вызывают снижение выработки кортикостероидов. Только определенная концентрация этих гормонов приводит к синтезу простагландинов, стимулирующих родовую активность. При недостаточном уровне кортизола, адреналина и норадреналина организм плода, как и организм матери, оказывается физиологически неподготовленным к родам.
Патогенез
К концу физиологической доношенной беременности в плаценте стартуют генетически запрограммированные дистрофические процессы. Происходит спазм, закупорка, склероз артерий, постепенное уменьшение количества капилляров. В тканях плаценты накапливаются соли кальция – кальцинаты. Наблюдаются изменения в хорионе: уменьшается диаметр ворсин, уплотняется строма, истончается плацентарный барьер. Все эти физиологические изменения ориентированы на прекращение внутриутробного этапа развития плода и служат подготовкой к родам.
На 42–43 неделе, если роды не начинаются, дистрофические изменения плаценты усиливаются, значительно снижается уровень кровоснабжения плода. У плода формируется кислородная недостаточность (гипоксия), дефицит питательных веществ. В крови скапливаются недоокисленные продукты обмена, вызывающие метаболический ацидоз. Заглатывание околоплодных вод с меконием провоцирует появление ателектазов в легких, что препятствует установлению самостоятельного дыхания у переношенного ребенка после рождения.
Классификация
Деление на истинное и мнимое перенашивание плода используется для выработки лечебной тактики. Если подтверждается диагноз переношенной беременности, то необходимо срочное родоразрешение. При пролонгированной гестации осуществляется мониторинг за состоянием плода. Выделяют три степени перезрелости новорожденного по Клиффорду:
- Iстепень – кожа обычного цвета, сухая, местами шелушится. Амниотические воды светлые. Врожденные рефлексы вызываются легко. Дыхание свободное, сердцебиение несколько учащенное. Незначительно ослаблена адаптация новорожденного, оценка по Апгар 6–7 баллов.
- IIстепень – гипотрофия, кожа и амниотическая жидкость за счет мекония имеют зеленовато-желтый оттенок. Намечается тенденция к аспирации, приступам цианоза, развитию пневмо-, энцефалопатий. Ребенку требуются неотложные мероприятия по восстановлению дыхания. Состояние тяжелое, 4–5 баллов по Апгар. Перинатальная смертность высокая.
- IIIстепень – желтушное окрашивание кожи, околоплодных вод, признаки глубокой гипоксии. Резкое снижение адаптационной способности переношенного новорожденного требует применения всего арсенала реанимационных мероприятий. Состояние крайне тяжелое, оценка по Апгар 1–3 балла.
Признаки переношенного новорожденного
Характерные признаки перезрелого ребенка выявляются во время осмотра после рождения. Первородная смазка и пушок отсутствуют. Кожа, непокрытая защитной смазкой, от длительного соприкосновения с амниотической жидкостью становится дряблой, морщинистой («банные» стопы и ладони). Длинные ногтевые пластины выступают за пределы кончиков пальцев.
Подкожно-жировой слой развит слабо. Наблюдается увеличенная плотность ушных раковин и хрящей носа. Кости черепа плотные, с узкими швами и маленькими родничками. На голове густые и длинные волосы. Масса тела или превышена, или отмечается гипотрофия при длине тела более 56 см. Увеличены окружность головы и грудной клетки. Новорожденный признается переношенным при сочетании 2–3-х признаков перезрелости.
Осложнения
Переношенная беременность в 25% случаев завершается рождением ребенка с макросомией (масса более 4000 г). У таких детей высокий процент получения родовых травм (вывиха и перелома ключицы в сочетании с акушерским параличом /парезом Эрба-Дюшена). До 50% перезрелых детей появляется на свет с признаками асфиксии различной степени выраженности. Синдром аспирации мекониальной жидкости приводит к тяжелой дыхательной недостаточности. Частым осложнением служат поражения ЦНС, метаболический ацидоз, внутриутробное инфицирование.
Диагностика
Диагностика проводится в два этапа: антенатально (до рождения ребенка) и постнатально. Антенатальную диагностику осуществляют при превышении гестационного срока на 2 недели, когда присутствует высокий риск рождения переношенного ребенка. Антенатальные признаки перезрелости определяются с помощью:
- Акушерского УЗИ. По данным сонографии выявляется снижение толщины и кальциноз плаценты, маловодие, уплотнение костей черепа плода, уменьшение швов и родничков. Допплерометрия регистрирует уменьшение циркуляции крови в маточно-плацентарных сосудах.
- Амниоскопии. При амниоскопии обнаруживается появление желтого или зеленоватого оттенка амниотической жидкости, что является подтверждением выхода мекония из кишечника плода.
Постнатальная диагностика переношенного новорожденного включает оценку жизнеспособности ребенка по шкале Апгар, определение антропометрических данных, исследование неврологического статуса. При 2–3 степени перезрелости назначаются дополнительные методы исследования: клинические и биохимические анализы крови, мочи, ЭКГ, ФКГ, нейросонография головного мозга, рентген грудной клетки. Диагноз подтверждается при наличии признаков, свойственных переношенным новорожденным, а также, если в плаценте присутствуют характерные патоморфологические изменения.
Лечение переношенных новорожденных
Терапевтические мероприятия проводятся с учетом степени перезрелости и тяжести состояния новорожденного. Сразу после рождения они могут варьировать от клинического наблюдения до оказания реанимационного пособия. Всем переношенным новорожденным после выписки рекомендованы общеукрепляющие процедуры: массаж, закаливание, плавание, гимнастика.
При I степени переношенности
Ребенок в специальном лечении не нуждается. После рождения сразу прикладывается к груди. При отсутствии осложнений выписывается из роддома в установленные сроки. На первом году жизни ребенок наблюдается педиатром и неврологом. Могут отмечаться нарушения в периоде адаптации – длительное заживление пуповинного остатка, более выраженная физиологическая желтуха, половой криз.
При II степени переношенности
Если околоплодные воды содержат меконий, осуществляют интубирование трахеи и туалет бронхиального дерева. При отсутствии ритмичных самостоятельных дыхательных движений у ребенка проводят искусственное дыхание с помощью маски и саморасправляющегося мешка. Для улучшения сердечной деятельности, поддержания давления в пупочную вену через катетер вливают адреналин. Коррекцию метаболического ацидоза осуществляют введением раствора бикарбоната натрия.
Состояние ребенка оценивается каждые 30 секунд. Если появляется самостоятельное дыхание, ЧСС – более 100 ударов/мин., кожные покровы розовеют, прекращают ИВЛ. Ребенка помещают в кувез, куда поступает воздух с повышенным содержанием кислорода, и обеспечивают круглосуточное кардио-респираторное мониторирование.
При III степени переношенности
При нерегулярном или отсутствующем дыхании и пульсе менее 100 ударов в минуту немедленно проводят интубацию трахеи с подключением к аппарату ИВЛ. При прогрессирующей брадикардии с ЧСС Автор: Елагина И.Л., врач педиатр-неонатолог
Планирование родов
Переношенная беременность и подготовка к родам
Проблема перенашивания беременности является актуальной в современном акушерстве, частота ее распространения составляет от 0,8 до 10%.
Переношенной считается беременность, продолжающаяся более 41 полной недели и более от первого дня последней менструации. При этом ребенок, как правило, хотя не всегда, рождается с признаками перезрелости.

Причины перенашивания беременности
Причины перенашивания беременности до конца не выяснены, но существует связь между переношенной беременностью и следующими факторами: генетическими, мужским полом плода, повышенной массой тела пациентки до беременности. Независимо от этиологии существует тенденция к повторению перенашивания. Так, у 50% пациенток с перенашиванием следующая беременность также оказывается переношенной.
Осложнения у детей при переношенной беременности
Заболеваемость и смертность переношенных плодов/младенцев в несколько раз превышает эти показатели для своевременных родов. Приблизительно у 20% истинно переношенных новорожденных наблюдаются признаки нарушения созревания или синдрома перезрелости. У переношенных младенцев обычно наблюдается задержка роста и недостаток подкожного жира, что придает ребенку классическую сморщенную стариковскую внешность. Отмечаются также длинные ногти, отслаивающийся эпидермис, мекониальное (зелено-желтое) окрашивание, ногтей, кожи, пуповины. Около 25% переношенных беременностей заканчивается рождением младенцев с макросомией, т.е. весом более 4000 г. У этих детей могут наблюдаться нарушения метаболизма глюкозы и билирубина, они также подвержены риску развития гипогликемии и гипербилирубинемии. У них повышена частота родовых травм, особенно дистоции плечиков и переломов ключицы в сочетании с повреждением плечевого сплетения (паралич/парез Эрба или Эрба/Дюшена), полученных во время родов через естественные родовые пути. Из-за частого несоответствия размеров плода и таза матери приходится прибегать к экстренному кесареву сечению. При макросомии плода повышен риск материнского травматизма с повреждением промежности или, в случае кесарева сечения, матки и других тазовых органов.
Уменьшение объема амниотической жидкости, или маловодие, часто связанное с переношенной беременностью, является важной причиной внутриутробной гипоксии, которую плод испытывает в поздние сроки беременности и во время родов.
При перенашивании беременности может развиться быстро нарастающая плацентарная дисфункция. Около в 40% переношенных беременностей обнаруживаются инфаркты, кальцификация и фиброз плаценты, снижающие ее функциональные возможности, что вносит свой вклад в развитие гипоксии плода и синдрома перезрелости.
Еще одной особой проблемой при перенашивании беременности является пассаж мекония в околоплодные воды и возможность его аспирации (синдром мекониальной аспирации). Это может привести к тяжелой дыхательной недостаточности из-за механической обструкции как мелких, так и крупных дыхательных путей, а также к мекониальной пневмонии. Если учесть, что при переношенной беременности происходит уменьшение объема амниотической жидкости, возрастает вероятность того, что плод аспирирует более концентрированный и токсичный раствор мекония.
Таким образом, переношенная беременность сопряжена целым рядом осложнений. Так во время беременности существует опасность антенатальной гибели плода. Во время родов высока вероятность аномалий родовой деятельности, материнского и плодового травматизма, дистоции плечиков, послеродового кровотечения, гипоксии плода, мекониальной аспирации и др.
Высокая частота осложнений для матери и плода при переношенной беременности требуют особо внимательного отношения. Переношенная беременность является источником стресса для самой пациентки, ее семьи и наблюдающего персонала.
Диагностика переношенной беременности
Главным в диагностике переношенной беременности является правильное определение срока родов. В настоящее время при регулярном наблюдении беременной, начиная с 1 триместра, доступном УЗИ, воздерживаются от традиционных клинических методов уточнения срока беременности.
При достижении гестационного срока 39-40 недель в амбулаторных условиях проводится комплексная оценка состояния беременной и плода¸ совместно с пациенткой обсуждается и определяется дальнейшая тактика ведения.
Задачей является бережное естественное родоразрешение, позволяющее предупредить рождение переношенного ребенка, уменьшить риск перинатальных осложнений и отдаленных последствий для него, сохранить здоровье матери.
Отход от «агрессивного» акушерства при переношенной беременности
В Центре в настоящее время практикуется отход от «агрессивного» акушерства, практикуются малоинвазивные методы ускорения «созревания» шейки матки, позволяющие избежать родовозбуждения и родостимуляции, применения утеротонических средств (окситоцина), уменьшить частоту кесарева сечения.
В каждом конкретном случае проводится дифференцированный подход к выбору метода подготовки шейки матки к родам, который осуществляется с учетом следующих факторов: показания и срочность родоразрешения; степень «зрелости» шейки матки; состояние микробиоценоза влагалища; состояние плода; степень риска развития аномалий родовой деятельности; степень инвазивности метода.
Следует помнить, что при переношенной беременности, если не было дородовой госпитализации, при появлении родовых схваток следует незамедлительно ехать в родильный дом. С началом регулярных схваток проводится постоянный кардиомониторный контроль состояния плода в связи с повышенным риском гипоксии. Запоздалые роды в Центре проводятся при постоянном наблюдении акушеров. Имеется также готовность анестезиологов и неонатологов, поскольку в любой момент консервативное родоразрешение может быть заменено на оперативное (кесарево сечение, акушерские щипцы, вакуум-экстракция плода).
Чем опасна переношенная беременность

- Что считают переношенной беременностью
- Последствия продления беременности
- Что приводит к патологии
- Клинические проявления
- Обследование беременной
- Врачебная тактика
- Видео

Переношенная беременность часто сопровождается осложнениями
Что считают переношенной беременностью
Если беременность длится больше 42 недель, ее называют переношенной, а роды считают запоздалыми. Новорожденные в этом случае появляются с признаками перезрелости. Однако могут наблюдаться ситуации, когда ребенок рождается поздно, но признаков перезрелости не имеет. Иногда, напротив, новорожденный появляется на свет до 40 недель, но по состоянию относится к перезрелым.
Степень перенашивания не определятся сроком гестации, а зависит от состояния плода, зрелости плаценты и фетоплацентарного кровообращения.
Последствия продления беременности
Увеличение продолжительности беременности негативно сказываются на процессе родов и состоянии новорожденного. У перезрелого плода значительно больше масса тела, размер головы. Из-за уплотнения родничков черепная коробка хуже принимает конфигурацию малого таза, поэтому у переношенных детей в 30% случаев встречаются поражения центральной нервной системы.
Плацента к этому времени начинает стареть, в ней появляются кальцификаты, которые ухудшают поступление питательных веществ и кислорода к плоду. Хроническая гипоксия плода приводит к непроизвольному опорожнению кишечника, в околоплодных водах появляется меконий – первородный кал. Ребенок заглатывает эту жидкость, что может привести к развитию аспирационного синдрома.
25% младенцев рождаются с весом более 4 кг. Это состояние называют макросомия. Оно увеличивает частоту родовых травм у новорожденных.
Женщинам при переношенной беременности чаще делают кесарево сечение. Поэтому возрастает количество последствий, связанных с оперативным вмешательством:
- кровотечения;
- инфекционные процессы;
- задержка мочеиспускания;
- тромбоэмболия легочной артерии.
Те, кому предложат рожать самостоятельно, могут столкнуться со следующими осложнениями:
- разрывы шейки матки и влагалища;
- расхождение лонного сочленения;
- нарушение мочеиспускания;
- послеродовые язвы;
- гипотоническое кровотечение;
- свищи;
- инфекции половых органов.
Во время потуг может потребоваться наложение акушерских щипцов, последствиями манипуляции могут стать травмы нервной системы. При переношенной беременности в сочетании с патологией плаценты увеличен риск интранатальной смерти плода.
Что приводит к патологии
Причиной пролонгации беременности является сочетание нескольких факторов, но основное влияние оказывает нейро-эндокринная система. Фоном для патологии могут быть:
- половое созревание будущей мамы произошло позже нормального возраста;
- нерегулярный менструальный цикл;
- инфантилизм половых органов;
- тяжелые детские инфекции в анамнезе;
- болезни эндокринной системы;
- нарушения обмена веществ;
- воспалительные процессы в малом тазу;
- психические травмы;
- гестоз;
- патология надпочечников плода;
- запоздалые роды в анамнезе.
У беременной могут быть различные патологии репродуктивной системы, миома матки, но их влияние на позднее начало родовой деятельности не доказано.
Причины начала родового процесса – гормональные изменения. На протяжении всей гестации происходит увеличение концентрации эстрогенов за счет эстриола и эстрона. В синтезе этих гормонов участвует плацента, но их предшественник начинает вырабатываться в надпочечниках плода. При аномалиях развития, а также патологии плаценты нарушается нормальная гормональная регуляция, не происходит созревания шейки и не появляются схватки. Изменения в плаценте считаются вторичными, часто они возникают под влиянием естественных процессов. Но нарушение выработки гормонов может привести к ухудшению метаболизма плода. Предлежание плаценты редко становится причинным фактором удлинения беременности. Чаще это состояние вызывает невынашивание.

Ребенок позже срока рождается с признаками перезрелости
Клинические проявления
Увеличенные сроки гестации еще не говорят в пользу пролонгации. Это состояние можно заподозрить по внешним признакам:
- уменьшается объем живота на 5–10 см, что связано с потерей жидкости;
- снижается тургор кожи;
- беременная теряет в весе до 1 кг при неизменном характере питания;
- матка на ощупь становится более плотной из-за уменьшения количества вод и смещения мускулатуры;
- из сосков вместо молозива выделяется зрелое молоко.
Врач при осмотре может заметить глухость тонов сердца плода, изменение ритма сердцебиений. Это состояние возникает из-за хронической гипоксии и изменений в плаценте.
Обследование беременной
При подозрении на увеличение длительности беременности проводят тщательную диагностику, чтобы уточнить период гестации и выявить объективные признаки патологии. Протокол обследования включает обязательный осмотр на гинекологическом кресле, который не показывает признаков созревания шейки матки. Пальпация головки плода помогает оценить увеличение ее плотности, сужение швов и родничков.
Следующий этап оценки состояния – КТГ (кардиотокография), которая может показать неравномерное аритмичное сердцебиение, ухудшение реакции плода на внешние раздражители. По всем показателям отмечается гипоксия.
По протоколу обследования предположительная дата рождения младенца устанавливается следующими способами:
- первый день последней менструации – к нему прибавляется 280 дней;
- по дате зачатия – к ней в среднем прибавляется 266 дней;
- по точной дате овуляции – от нее отсчитывают 266 дней;
- по результатам УЗИ в первом и втором триместре.
Установить предполагаемый день родов можно по дате первого шевеления, которое при первой беременности ощущается обычно в 18 недель. У повторнородящих это время смещается до 12–15 недель, поэтому не может использоваться для диагностирования.
Стандартом определения гестационного возраста является УЗИ. При первом скрининговом исследовании в 10–11 недель измеряют копчико-теменной размер. Он соответствует возрасту эмбриона с погрешностью 3–5 дней. После 12-й недели этот параметр теряет точность.
Во втором триместре гестационный возраст на УЗИ определяют по нескольким параметрам одновременно:
- бипариетальный размер;
- фронтоокципитальный размер;
- межполушарный диаметр мозжечка;
- длина бедренной кости.
Некоторые специалисты также учитывают пол плода.
Измерение размеров плода в третьем триместре не позволяет установить неделю вынашивания, погрешность составляет до 21 дня.

Переношенная беременность может иметь последствия и для мамы, и для плода
Врачебная тактика
Переношенная беременность не является показанием для кесарева сечения. Операцию проводят только при сочетании нескольких относительных показаний.
Клинические рекомендации основываются на состоянии родовых путей женщины. При наличии признаков зрелости шейки матки, соответствующей 7 баллам по шкале Бишоп и выше, проводят родовозбуждение. Беременная проходит обследование, и в назначенный день рано утром выполняется амниотомия – вскрытие плодного пузыря. Через несколько часов в норме запускаются схватки. Если этого не происходит, проводится стимуляция раствором окситоцина в индивидуально подобранной дозировке.
Такая тактика предпочтительнее выжидания, т.к. набор веса плода продолжается, что увеличивает риск рождения крупного ребенка. В 0,1% случаев на фоне полного благополучия возникает интранатальная гибель, причину которой установить невозможно.
При незрелости шейки матки некоторое время ведется наблюдение в ожидании спонтанного ее созревания. Но во многих клинках отдают предпочтение использованию геля с простагландинами или палочек водорослей-ламинарий для подготовки шейки. Запуск родовой деятельности происходит при вызывании рефлекса Фергюссона. Женщине проводят осмотры на кресле не реже двух раз в неделю, при этом врач пальцами отслаивает нижнюю часть амниотической оболочки от стенок матки.
Прогноз для матери и ребенка строится на основании осложнений, которые возникают во время беременности. Если имеется только перенашивание, отдаленных последствий для новорожденного это иметь не будет. Но женщинам с предрасположенностью к запоздалому родоразрешению врач предложит придать родам програмированный характер. Начинают подготовку с 39 недель.
Видео
Переношенная беременность. Почему роды не начинаются в срок?
Затянувшиеся ожидание родов: возможные осложнения во время беременности, патологические изменения женского организма и проблемы переношенных детей.
Людмила Петрова врач акушер-гинеколог, кандидат медицинских наук, работает в НИИ акушерства и гинекологии Отта, г. Санкт-Петербург
- Переношенная беременность – причины
- Что происходит при перенашиваиии беременности?
- Диагностика перенашивания беременности
- Возможные осложнения при перенашивании
- Роды при переношенной беременности. Особенности ведения
Продолжительность беременности у человека в среднем составляет 40 недель (280 дней) с первого дня последней менструации. Переношенной считается беременность, длительность которой превышает продолжительность нормальной на 10-14 дней, т.е. составляет 290-294 дня и более.
Различают истинное (биологическое) перенашивание беременности и хронологическое, или пролонгирование беременности. При истинном перенашивании рождается ребенок с признаками перезрелости, что сопровождается нарушением его состояния, и роды считаются запоздалыми. А при пролонгировании беременности, несмотря на более длительное течение беременности, роды заканчиваются рождением доношенного функционально зрелого ребенка без признаков перезрелости и опасности для его жизни; в таком случае роды считаются своевременными. Таким образом, перенашивание — это, по существу, запоздалое наступление родовой деятельности, которое обусловлено взаимодействием многих факторов, связанных с состоянием организма матери, плода и функции плаценты.
Переношенная беременность – причины
Главное в перенашивании — нарушение процессов, обеспечивающих подготовку и развитие родовой деятельности. Фоном для возникновения перенашивания является воздействие неблагоприятных факторов на репродуктивную функцию женщины:
- перенесенные в детстве острые инфекционные заболевания (скарлатина, грипп, краснуха, паротит);
- эндокринно-обменные нарушения при патологии щитовидной железы, сахарном диабете, ожирении;
- заболевания печени, кишечника, желудка, способствующие дефициту витаминов группы С, В, Р, Е, микроэлементов меди, марганца, цинка;
- эмоциональное напряжение, психические травмы во время беременности;
- нарушение полового созревания (инфантилизм — недоразвитие, нарушение менструального цикла), перенесенные аборты, воспалительные заболевания внутренних половых органов, пороки развития матки, приводящие к изменению нервно-мышечного аппарата матки и снижению его возбудимости и сократительной активности;
- замедленное развитие плода, пороки его развития (пороки развития нервной трубки, поликистоз почек, болезнь Дауна сопровождаются снижением синтеза гормонов надпочечников плода, участвующих в развитии родовой деятельности).
Хроническая маточно-плацентарная недостаточность, возникшая на фоне заболевания матери или осложненного течения беременности, также может стать причиной перенашивания вследствие значительного нарушения в образовании плацентарных гормонов, биологически активных веществ, обменных процессов.
“Привычное” перенашивание, связанное с наследственными и конституциональными факторами, может наблюдаться у одних и тех же женщин при каждой последующей беременности.
Что происходит при перенашиваиии беременности?
При истинном перенашивании беременности развиваются патологические изменения в матке, плаценте, околоплодной жидкости и в состоянии плода, которые прогрессируют по мере увеличения срока беременности, неблагоприятно сказываются на течении и исходе запоздалых родов.
Матка. Отсутствует биологическая готовность организма к родам, которая наряду с неподготовленностью центральной нервной системы проявляется неподготовленностью шейки матки к родам (нет ее укорочения, разрыхления, увеличения проходимости шеечного канала) и функционально низкой активностью мышцы тела матки, что сопровождается запоздалым возникновением родовой деятельности.
Плацента. После окончания нормального срока беременности возникают процессы “старения” плаценты, что сопровождается изменением ее клеточных структур: склерозом, кровоизлиянием, отложением солей кальция, уменьшением функционально активной поверхности плаценты, снижением внутриплацентарного кровотока, что приводит к ухудшению обменных процессов в плаценте. Все эти нарушения приводят к снижению транспорта кислорода и питательных веществ, нарушению нормальных условий внутриутробного развития плода, что может служить причиной хронической гипоксии плода, задержки внутриутробного развития плода или их сочетания. Наряду со старением отмечается образование и рост новых структур (ворсин) плаценты как проявление компенсаторных приспособительных возможностей. Вот почему в большинстве случаев перенашивания плод продолжает нормально развиваться и рождается здоровым.
Хроническая гипоксия (кислородная недостаточность) плода. Основной причиной хронической гипоксии плода при перенашивании является плацентарная недостаточность. Она особенно выражена при перенашивании свыше 2 недель, что связано с нарушением кровообращения в плаценте, снижением потребления кислорода плацентой и увеличением содержания углекислоты. Плод перезревает, его потребность в кислороде возрастает, в ответ на гипоксию происходит изменение двигательной активности плода (она может как увеличиваться, так и уменьшаться), нарушается сердечный ритм плода. Гипоксия плода может вызвать усиление перистальтики кишечника, расслабление анального сфинктера и выделение мекония (первородного кала) в околоплодные воды. Этому также может способствовать сдавление пуповины, которая при перенашивании может быть “тощей” ввиду небольшого количества вартонова студня — желеобразного вещества, которое в норме в достаточном количестве содержится между сосудами пуповины.
Меконий представляет собой темно-зеленую вязкую субстанцию, которая заполняет толстый кишечник плода. При попадании в околоплодные воды пигменты мекония окрашивают их в зеленый цвет, что свидетельствует об угрожающем состоянии плода. При нарастании гипоксии может возникнуть возбуждение дыхательного центра плода, приводящее к увеличению его дыхательных внутриутробных движений, попаданию околоплодных вод в дыхательные пути плода. Впоследствии это вызывает необходимость реанимационных мероприятий, провоцирует развитие пневмонии у новорожденного.
Амниотическая жидкость. При истинном перенашивании, патологическом состоянии плаценты и плода происходит количественное и качественное изменение околоплодных вод. Маловодие является характерным осложнением переношенной беременности, количество вод уменьшается в 2-3 раза и может достигнуть 50-100 мл.
На ранних стадиях воды теряют свою прозрачность, становятся мутными из-за большого количества сыровидной смазки и чешуек кожи плода, более поздней стадии воды окрашиваются в зеленый или желтый цвет в зависимости от продолжительности существования примеси мекония в амниотической жидкости. Снижаются бактерицидные свойства околоплодных вод, обеспечивающие защиту от бактерий, что может привести к инфицированию перезрелого плода и даже к его гибели.
Плод. В зависимости от срока перенашивания повышается масса плода до 4000 г и более, увеличиваются его размеры — длина на 2-3 см, объем головки на 1.5-2 см. Кости черепа становятся белее плотными и массивными, уменьшается размер швов и родничков, вследствие чего подвижность костей черепа относительно друг друга (конфигурация) значительно снижается. Повышение обменных процессов у матери активизирует обменные процессы в плаценте, а удлинение срока беременности способствует тому, что плод находится в благоприятных условиях среды, что приводит к увеличению росто-весовых показателей.
При запоздалых родах крупный плод не является правилом. Нередко происходит рождение детей малого веса с признаками гипотрофии (отставания в росте) как следствие прогрессирующей плацентарной недостаточности.
В случае переношенной беременности кожные покровы плода начинают терять первородную смазку, и с потерей этого защитного жирового слоя кожа плода приходит в непосредственный контакт с околоплодной жидкостью, начинает шелушиться и сморщиваться.
Диагностика перенашивания беременности
Диагноз истинного перенашивания основывается на следующих данных: определение предполагаемого срока родов, симптомов переношенной беременности на основании результатов наружного и внутреннего акушерского исследования, а также показателей дополнительных методов исследования (анализов, ультразвуковой диагностики и допплерометрии — изучения кровотока в сосудах плаценты и плода, амниоскопии — осмотра околоплодных вод с помощью оптического аппарата, введенного в шейку матки). Окончательный диагноз подтверждается только после родов при осмотре ребенка и последа.
У новорожденного ребенка при перенашивании выявляются признаки перезрелости плода: сухость, дряблость и мацерация (сморщивание) кожи, особенно на руках и ногах (“банные” стопы и ладони), отсутствие или уменьшение сыровидной смазки, которая определяется только в области шеи и паховых складок, удлинение ногтей, повышение плотности хрящей ушных раковин, окрашивание кожных покровов в зеленый цвет при наличии мекония в водах, плохо выраженная конфигурация головки, плотные кости черепа, узкие швы и небольшие размеры родничков, крупные размеры плода, реже — гипотрофия плода уменьшение подкожной жировой клетчатки, образование складок, снижение тургора кожи -“старческий” вид ребенка).
При осмотре последа отмечается увеличение веса плаценты на 100 г и более, ее дольчатость, множественные участки отложения извести и жирового перерождения, возможно окрашивание оболочек и пуповины в зеленый цвет, уменьшение толщины плаценты и снижение количества вартонова студня в пуповине.
Возможные осложнения при перенашивании
Течение запоздалых родов отличается значительным числом осложнений, однако их исход для матери в общем благоприятен, чего, к сожалению, нельзя сказать об исходе для плода. Перечислим некоторые осложнения, возможные при запоздалых родах.
Несвоевременное излитие околоплодных вод — излитие вод до начала схваток или в самом начале годовой деятельности, особенно на фоне недостаточной “зрелости” шейки матки — приводит к замедленному раскрытию маточного зева, удлинению родового акта и безводного промежутка, что способствует инфицированию матери и плода.
При переношенной беременности возможны также аномалии родовой деятельности. В их числе — длительный патологический прелиминарный период (длительные, болезненные подготовительные схватки, не приводящие к раскрытию шейки матки), слабость родовой деятельности.
Запоздалые роды могут принимать затяжной характер, чему способствуют более крупные размеры плода и возникновение слабости родовой деятельности. Запоздалые роды в большинстве случаев длиннее срочных. Причинами удлинения периода раскрытия (первого периода родов) является несвоевременное излитие вод, слабость родовой деятельности, нефункционирующий “плоский” плодный пузырь вследствие маловодия (в норме плодный пузырь во время схватки внедряется в шейку матки, способствует ее открытию, при маловодий этого не происходит).
Причиной удлинения периода изгнания (второго периода родов) может быть также слабость родовой деятельности либо клинически узкий таз — несоответствие размеров головки плода и таза матери. Плотная головка плода вследствие затрудненной конфигурации плохо приспосабливается к форме таза, что ведет к удлинению периода изгнания. А при слегка уменьшенных размерах таза или при крупном плоде и нормальных размерах таза плотные кости головки могут стать причиной абсолютного клинического несоответствия, когда, несмотря на хорошую родовую деятельность, продвижение и опускание головки по родовому каналу не происходит и требуется родоразрешение путем операции кесарева сечения.
Нарастание тяжести гипоксии плода нередко отмечается с началом родовой деятельности. Оно вызвано дальнейшим ухудшением маточно-плацентарного кровообращения, что связано со снижением компенсаторных возможностей плаценты и плода вследствие плацентарной недостаточности и перезрелости плода, его повышенной чувствительности к кислородной недостаточности.
Прогрессирующая гипоксия плода, особенно связанная с осложненным течением родового акта (аномалии родовой деятельности, клинически узкий таз), может стать причиной кесарева сечения в первом периоде родов. В плановом порядке оперативное родоразрешение проводится при сочетании переношенной беременности с тазовым предлежанием плода, сужением таза, у женщин позднего репродуктивного возраста и при наличии других сопутствующих показаний.
При рождении крупных плодов через естественные родовые пути нередко происходят травмы мягких родовых путей (разрывы шейки матки, влагалища, промежности).
В случае переношенной беременности может отмечаться осложненное течение последового и послеродового периода. Перерастяжение матки крупным плодом, неполноценность ее нервно-мышечного аппарата, неправильные механизмы отделения последа и задержка его частей в матке могут привести к повышенной кровопотере, что требует ручного вхождения в полость матки — операции, которая проводится под общим кратковременным наркозом.
Сниженная способность головки плода к конфигурации, крупные размеры плода способствуют внутричерепной травме плода, нарушению мозгового кровообращения. Иногда складывается ситуация, когда после рождения головки крупного плода рождение туловища приостанавливается вследствие дистоции плечиков — диспропорции между размерами плечевого пояса и таза матери. При оказании пособия по освобождению плечевого пояса может произойти перелом ключицы, плеча, спинальная травма шейного отдела позвоночника. Для плодов с задержкой внутриутробного развития даже нормальное течение родов может оказаться тяжелым испытанием и привести к рождению ребенка в состояние асфиксии, травме головного и спинного мозга.
Синдром аспирации околоплодных вод с меконием наблюдается в случаях хронической гипоксии плода при наличии примеси мекония в водах. Гипоксический стресс приводит к увеличению дыхательных движений плода, и амниотическая жидкость, окрашенная меконием, аспирируется — попадает в дыхательные пути. Частицы мекония проникают глубоко в легкие плода, вызывают изменение легочной ткани, нарастание дыхательной недостаточности у новорожденного, что при отсутствии лечения может привести к отеку мозга, асфиксии.
Роды при переношенной беременности. Особенности ведения
При ведении запоздалых родов проводятся мероприятия, направленные на своевременную диагностику и профилактику возможных осложнений. Врачебная тактика всегда активна и направлена на предупреждение истинного перенашивания. Как правило, не позднее 41-й недели при наличии готовности организма к родам проводят индукцию родов. С целью родовозбуждения применяют искусственное вскрытие плодного пузыря (амниотомию). При отсутствии родовой деятельности либо слабости родовой деятельности используют препараты, усиливающие моторику матки (окситоцин, простагландины). Проводится тщательный контроль за состоянием роженицы, сократительной деятельностью матки, сердечной деятельностью плода. Квалифицированная оценка сердечного ритма плода проводится на основании данных аускультации акушерским стетоскопом и постоянной регистрации сердечной деятельности плода с помощью кардиотокографии.
С целью нормализации сократительной деятельности матки широко применяются спазмолитические средства и обезболивание в родах.
При переношенной беременности проводится оценка предполагаемой массы плода, определяется соразмерность головки плода и таза матери. Если выявлена функциональная неполноценность плодного пузыря (он может быть “плоским” из-за маловодия), его вскрывают.
Регулярно проводится профилактика внутриматочной гипоксии плода ингаляцией увлажненного кислорода и применением средств, улучшающих маточно-плацентарное кровообращение. При наличии примеси мекония в околоплодных водах оценивают интенсивность окрашивания околоплодных вод. Увеличение содержания мекония считается неблагоприятным прогностическим признаком — особенно в сочетании с нарушением сердечной деятельности плода — и является показанием к оперативному родоразрешению.
С целью профилактики родового травматизма матери и плода используют эпидуральную анестезию и рассечение промежности. Проводятся мероприятия по борьбе с гипотоническим кровотечением в последовом и раннем послеродовом периодах: в момент прорезывания головки ребенка и в дальнейшем вводят препараты, усиливающие сокращения матки (метилэргометрин, окситоцин).
В родзале всегда все готово для оказания неотложной помощи переношенному новорожденному, который может родиться в состоянии асфиксии и при аспирации околоплодных вод с меконием.
Для профилактики переношенной беременности крайне важно своевременно посещать врача, наблюдающего беременность, а при необходимости — своевременно госпитализироваться.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Переношенная беременность

дерматовенеролог / Стаж: 45 лет
Дата публикации: 2019-03-27
уролог / Стаж: 28 лет
Под понятием переношенной беременности подразумевается чрезмерное увеличение срока беременности, который выходит за рамки принятых 42 недель. Такое явление чревато тяжелыми родами и перезрелым плодом.

Основная проблема при переношенной беременности — это роды, запоздавшие по срокам. Соответственно, плод появляется в таких ситуациях гораздо тяжелее, чем обычно. Связано это бывает, в том числе, и с таким явлением, как дегидратация. Это означает, что околоплодные воды уменьшаются в объеме, а кроме того, начинает состариваться плацента. Последствия переношенной беременности включают в себя гипоксию самого плода, уплотнение костей его черепа, уменьшение веса у беременной женщины. В случае если гестация увеличивается на две и более недель, она диагностируется с помощью самых новейших медицинских технологий (в том числе, это амниоскопия, кардиотокография, ультразвуковое исследование). При переношенной беременности необходимо предпринимать самые срочные меры, поскольку это грозит осложнениями как женщине, так и плоду. В этом случае используют либо операцию, либо начинают стимулировать родовую деятельность медикаментозными способами.
Физиологическая беременность у женщины достигает 40 недель. В пересчете на дни это примерно 280 календарных дней. За этот срок развитие плода происходит полностью. Поэтому на вопрос «Какая беременность считается переношенной», специалисты отвечают однозначно: та, которая составляет более 40 недель. При гестации свыше 40 недель медики определяют переношенную беременность уже по другим признакам — по состоянию плода и плаценты.
Исходя из таких наблюдений, говорят о двух категориях беременности — переношенной и пролонгированной. Если плацента не начала стареть, плод не является перезрелым, а период гестации составляет не более 294 дней, то можно говорить о пролонгированной беременности. Если же беременность является переношенной, то плод рождается перезрелым, а у плаценты наблюдаются все признаки старения. В этом случае, ребенок может родиться с сухой и сморщенной кожей, околоплодные воды имеют зеленоватый или серый оттенок, что говорит о присутствии в них мекония.
Согласно статистике, около 4% всех случаев беременность является переношенной. В таких ситуациях велик риск осложнений при родах и неблагоприятного их разрешения.
Осложнения переношенной беременности и их профилактика
Как уже было сказано, среди основных последствий переношенной беременности можно назвать осложненные роды. Этот процесс зачастую сопровождается атоническими и гипотоническими кровотечениями, да и сами роды оказываются затяжными. Родовая деятельность при переношенной беременности отличается отделением околоплодных вод раньше положенного времени, может наблюдаться развитие дискоординированных родов. Нередки случаи, когда осложнениями являются мастит, эндометрит и другие инфекционные заболевания. Стоит опасаться и лохиометры, которая тесно связана с тем, что сократительная деятельность матки резко снижается в период после родов.
Существуют осложнения и для ребенка, родившегося в результате переношенной беременности. Новорожденный ребенок рискует получить какую-либо патологию головного мозга, а также родовые травмы. В ряде случаев наблюдалось развитие желтухи у детей, которые родились при переношенной беременности. Осложнениями для новорожденного тоже может стать кожное поражение инфекционного характера, какие-либо неврологические патологии. Такие дети нередко впоследствии выглядят более слабыми, их психическое развитие также отстает от общепринятых норм.
Профилактика переношенной беременности обычно заключается в строгом контроле со стороны гинеколога. Если период гестации прошел, а роды не наступают, требуется срочная госпитализация женщины.
Причины переношенной беременности
Такое явление, как переношенная беременность, невозможно без наличия различных факторов, которые могут отрицательно воздействовать на здоровье женщины и на ее репродуктивную функцию. Причины, почему перенашивают беременность, могут быть самые различные. Например, женщина еще с периода полового созревания испытывала трудности, связанные с нарушением менструаций, что могло во многих случаях привести к переношенной беременности. Еще одной причиной может оказаться какое-либо инфекционное заболевание, перенесенное в детстве (краснуха, корь и тому подобное), либо ОРВИ, грипп, которыми женщина переболела, будучи беременной. Нередко к переношенной беременности может привести сахарный диабет или проблемы, связанные с работой эндокринной системы. Могут повлиять на сроки беременности болезни, касающиеся работы печени или желудочно-кишечного тракта. Такое состояние здоровья влияет на гормональный фон, и в результате матка не находится в тонусе, она выглядит инертной. Заболевания половых органов также зачастую приводят к затянутым срокам беременности.

Наконец, действия медиков могут оказаться еще одним фактором, влияющим на гестацию. Например, если во время протекания беременности возникает угроза выкидыша, женщине нередко назначаются медикаментозные терапевтические процедуры. Такая же картина может наблюдаться в случаях, если предыдущая беременность протекала с осложнениями или женщина, согласно медицинской терминологии, является старородящей (беременность в том возрасте, когда женщине больше 30 лет, а роды предстоят впервые).
В отдельных случаях причиной переношенной беременности может оказаться и какая-либо патология в развитии самого плода: болезнь Дауна, гидроцефалия, заболевание надпочечников и прочее. Это также может спровоцировать возникновение ситуации, когда беременность считается переношенной.
Симптомы переношенной беременности
Симптоматика переношенной беременности всегда выражена достаточно четко. Специалисты определяют это состояние по изменениям, происходящим с плодом и плацентой, а также по срокам беременности, которые начинают превышать стандарт.
Начиная с 290-го дня беременности можно наблюдать, как живот беременной женщины становится меньше, иногда до 10 см. Наблюдается и уменьшение веса за счет снижения околоплодных вод, такой спад массы может доходить до 1 кг. При этом шейка матки остается незрелой, да и сама матка выглядит увеличенной.
При исследовании плода при таком развитии беременности специалисты отмечают, что черепные кости плода слишком уплотнились. Гипоксия же плода выражается в том, что сердце его бьется в неправильном ритме, с нарушением частоты. Поэтому переношенную беременность и признаки ее определить достаточно просто. Однако специалисты во многих случаях проводят обследование женщины с помощью инструментов, чтобы поставить единственно верный диагноз.
Диагностика переношенной беременности
Прежде чем начать диагностику, врач сначала обязан уточнить сроки гестации. Осуществляется это методом объединения всех известных на сегодняшний день способов. Женщина должна пройти ультразвуковое исследование, у нее уточняют сроки овуляции и точное время последней менструации, учитывают время первого шевеления плода, проверяют, каковы тоны его сердца и тому подобное.
Диагностика при переношенной беременности подразумевает, в том числе, и акушерское обследование. Таким образом, можно выяснить, насколько уменьшилась окружность живота при учете высоты дна матки. Выявляется в ходе такого исследования и потеря массы тела либо ее нарастание. Поскольку при переношенной беременности околоплодные воды начинают уменьшаться, подвижность самого плода становится менее заметной. Еще один признак переношенной беременности — это прекращение роста плода. С помощью методов акушерского обследования врач может выявить, присутствует ли сужение родничка на головке плода, имеется ли уплотнение костей черепа, насколько готова или не готова к родовой деятельности шейка матки.
Проведение УЗИ вообще является обязательной процедурой при диагностике переношенной беременности. С помощью этого исследования специалисты выявляют, в каком объеме присутствуют так называемые «передние» воды, есть ли в жидкости меконий, присутствует ли сыровидная смазка в водах амниотических.
Многих женщин беспокоит проблема переношенной беременности, что делать придется еще при ее диагностике. В этом случае проводится допплерография кровоснабжения матки и плаценты. Этот метод помогает выявить начало процесса старения плаценты. Дело в том, что, устаревая, плацента перестает обеспечивать плоду доступ кислорода и питания. Таким образом, плод уже является перезрелым и начинает ощущать гипоксию. Опасные симптомы могут быть выявлены и при проведении кардиотокографии. В частности, могут наблюдаться усиление или снижение ЧСС, все это говорит о том, принимает ли состояние плода патологические формы.
Еще один метод диагностики при переношенной беременности — это амниоскопия цервикальная. В процессе этого исследования изучаются околоплодные воды прямо через стенку плодного пузыря, которая является целостной. В случае если воды приобрели бледно-зеленый оттенок, это явный признак того, что плод испытывает гипоксию. Однако стоит помнить, что амниоскопическое обследование может быть проведено лишь тогда, когда маточная шейка оказывается приоткрытой и позволяет ввести прибор внутрь.
Однако все эти методики могут быть только побочными и служить больше для подтверждения возможного диагноза. То, что беременность действительно являлась переношенной, окончательно выясняется только после того, как роды прошли. Новорожденный ребенок обследуется специалистами непосредственно сразу после появления на свет. Если кожа его имеет зеленоватый оттенок, если наблюдается гипотрофия подкожной клетчатки, кости черепа оказываются слишком плотными, а кожа обладает матерацией, то все признаки переношенной беременности налицо, и диагноз может являться подтвержденным окончательно.
Тактика ведения родов при переношенной беременности
После прохождения 40-й недели беременности, если родовая деятельность не начинается, женщина должна быть госпитализирована в отделение гинекологических патологий. Здесь проводятся дополнительные исследования состояния беременной, на основании которых и принимается окончательное решение о том, какую родовую тактику должен избрать врач.
Вполне вероятно, что при переношенной беременности женщина может родить без всякой медикаментозной стимуляции. Однако в случаях, если родовая деятельность самопроизвольно так и не развивается, специалисты могут применить родовозбуждение искусственного характера. Если при обследовании выясняется, что шейка матки по-прежнему не готова к началу родовой деятельности, женщине может быть назначен курс особых гелей, которые содержат гормоны и вводятся в организм. Под их воздействием чаще всего шейка матки начинает размягчаться, наблюдается и расширение цервикального канала.
Второй этап — это терапевтические процедуры, целью которых является стимуляция маточных сокращений. Если женщина все же намерена родить самостоятельно при диагнозе переношенной беременности, то такие роды должны проходить только в присутствии специалиста и под его постоянным контролем. Врач постоянно проводит фонокардиографию, прослушивает сердцебиение плода, следит за прохождением самих родов.
Иногда случаются ситуации, когда для того чтобы сохранить жизнь и женщине, и плоду, необходимо хирургическое вмешательство. Таким образом, оперативное родоразрешение показано в случаях, когда у плода наблюдается тазовое предлежание, а также внутриутробная гипоксия, развившаяся в острой форме. Нередко такое решение принимается врачом, если родовые силы выглядят слишком слабыми, на матке присутствуют рубцы или у роженицы чрезмерно узкий таз. В ходе оперативного родоразрешения используется метод вакуум-экестрации либо акушерские щипцы. Зачастую при переношенной беременности используют и всем известное кесарево сечение.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Переношенная беременность. Автор статьи: врач-гинеколог, к.м.н Коган Яна Эдуардовна.
Вот и прошло девять месяцев. А Ваш малыш не спешит появляться на свет. Почему? И что же делать маме? Многие женщины, у которых роды не начинаются после 40-41 недели, испытывают тревогу. Каждый новый день тянется, кажется, бесконечно долго. Они жалуются: «Одни сутки, как целая неделя!» Мамочке бы успокоиться, да как тут расслабишься? Врачи пугают проблемами с ребенком и стимуляцией родов. Мучает мысль, не перенашивает ли она? Беременность переношенная? Для начала давайте определимся со сроками. Переношенная беременность продолжается более 294 дней, сопровождается внутриутробным страданием плода и заканчивается рождением ребенка с признаками биологической перезрелости, что и определяет высокий риск у него анте- и интранатального дистресс-синдрома и затрудненной неонатальной адаптации. Частота переношенной беременности в среднем от 1,4 до 16 % (в среднем 8-10 %) и не имеет тенденции к снижению. Причины перенашивания. Какие же причины лежат в основе переношенной беременности? Переношенную беременность правильнее рассматривать как патологическое явление, обусловленное определенными причинами, зависящими от состояния организма, как матери, так и плода. Преморбидным фоном для перенашивания беременности могут явиться перенесенные ранее детские инфекционные заболевания (скарлатина, паротит, краснуха и др.), играющие значительную роль в формировании репродуктивной системы женщины, а также экстрагенитальные заболевания. Перенашиванию беременности способствуют инфантилизм, перенесенные аборты, воспалительные заболевания внутренних органов, которые вызывают изменения в нервно-мышечном аппарате матки и приводят к эндокринным нарушениям. Известную роль в перенашивании беременности играют эндокринные заболевания, нарушения жирового обмена, психические травмы, токсикозы второй половины беременности. У первобеременных (особенно пожилых) перенашивание встречается чаще, чем у повторнородящих. Не исключается, что переношенность может быть обусловлена и специфическим заболеванием плода. Это предположение основано на том, что частота аномалий развития у детей при переношенной беременности почти в 3 раза выше, чем при доношенной беременности. При этом преобладают пороки развития центральной нервной системы (анэнцефалия, гидроцефалия, микроцефалия), болезнь Дауна, а также поликистоз почек. На этом фоне снижается интенсивность процесса синтеза эстрогенов, в котором активное участие принимает плод. Клиническая картина переношенной беременности выражена неярко, диагностика вызывает трудности. При истинном перенашивании беременности (более 41 недели) часто наблюдается отсутствие нарастания массы тела беременной или ее снижение более чем на 1 кг; уменьшение окружности живота на 5-10 см, что обычно связано с уменьшением количества околоплодных вод, снижение тургора кожи; реже падение массы тела, обусловленное вторичной гипотрофией переношенного плода; маловодие и зеленое окрашивание околоплодных вод, более высокое стояние дна матки; выделение молока, а не молозива, усиление или ослабление движений плода, что указывает на гипоксию плода, вследствие нарушения маточно-плацентарного кровообращения; изменение частоты, ритма и тембра сердечных тонов плода; незрелость или недостаточная зрелость шейки матки; крупные размеры плода, увеличение плотности костей черепа, узость швов и родничков. Течение родов при переношенной беременности характеризуется многочисленными осложнениями; преждевременным или ранним излитием околоплодных вод, аномалией родовой деятельности, затяжными родами, гипоксией плода и родовой травмой. Как правило, внутриутробная гипоксия плода при перенашивании проявляется с началом родовой деятельности или после преждевременного излития околоплодных вод что связано с ухудшением маточно-плацентарного кровообращения в связи с функционально-морфологическими изменениями в плаценте. Гипоксии способствуют пониженная функция надпочечников плода, чувствительность к кислородной недостаточности во время родов вследствие повышенной зрелости центральной нервной системы, пониженная способность головки к конфигурации, значительные размеры плода, частые нарушения сократительной деятельности матки; возбуждение или стимуляция родовой деятельности, частые оперативные вмешательства во время родов. К характерным ультразвуковым признакам переношенной беременности, наряду с данными, подтверждающими нарушение состояния плода, относятся уменьшение толщины плаценты, наличие петрификатов в плаценте, маловодие, снижение интенсивности маточно-плацентарного и фетоплацентарного кровотока по данным допплерографии. Подтверждением нарушения состояния плода могут служить и данные КТГ. Наиболее точно установить диагноз переношенной беременности возможно только при комплексном использовании различных методов диагностики, а не с помощью какого-то одного метода. В связи с более частыми осложнениями в родах отмечается и более высокая частота оперативного родоразрешения с применением акушерских щипцов, вакуум-экстракции или путем кесарева сечения. В послеродовом периоде при запоздалых родах чаще возникают гипо- и атонические кровотечения, обусловленные сниженной сократительной активностью матки, а также нарушением процессов отслойки плаценты. Имеет место также и более высокая частота послеродовых воспалительных осложнений. Наиболее частыми среди них являются такие, как нагноение раны промежности, эндометрит, тромбофлебит, мастит. Пациенткам, входящим в группу высокого риска по перенашиванию беременности со стороны наблюдающих их врачей должно быть уделено серьезное внимание. Любая беременная должна иметь четкое представление о сроке предстоящих своевременных родов. При сроке беременности более 40 недель рекомендуется госпитализация в стационар, в котором имеются современные методы исследования для уточнения срока беременности и контроля за состоянием плода. В постнатальном периоде у переношенных детей отклонения от нормального развития наблюдаются в 20-50 % случаев. Асфиксия отмечается почти у 50 % новорожденных. У переношенных детей часто наблюдается желтуха, гормональные кризы, неврологические нарушения, снижение адаптационных способностей, инфекционное поражение кожи. Более высокая заболеваемость переношенных новорожденных объясняется снижением их иммунологической защиты.

