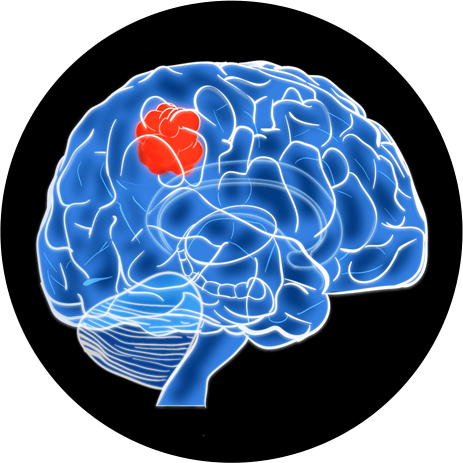
Опухоли головного мозга у детей
Опухоли головного мозга у детей — это большая группа доброкачественных и злокачественных внутричерепных новообразований, среди которых чаще встречаются астроцитомы, глиомы, медуллобластомы и эпендимомы. При онкопатологии определяются общемозговые симптомы (головные боли, церебральная рвота, головокружение), очаговые признаки (нарушение сенсорных и двигательных функций), изменения в психическом статусе. С диагностической целью используют гистологический анализ биоптатов опухоли, визуализационные методы: ЭЭГ, компьютерную и магнитно-резонансную томографию головного мозга. Лечение состоит из резекции образования, лучевой терапии и химиотерапии.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы
- Осложнения
- Диагностика
- Лечение опухолей головного мозга у детей
- Хирургическое лечение
- Консервативная терапия
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Неоплазии головного мозга занимают 2 место по распространенности в детской онкологии, уступая только лейкозам. Среди солидных опухолей они находятся на первом месте. Пик диагностики патологии приходится на возраст 2-7 лет. Распространенность составляет до 3,5-4 случаев на 100 тыс. детского населения. В России ежегодно диагностируется 1000-1200 новых случаев. Все мозговые опухоли у детей считаются условно злокачественными, независимо от степени дифференцировки клеток, поскольку они сдавливают нервную ткань и быстро вызывают симптомы церебрального поражения.

Причины
Этиологические факторы формирования церебральных новообразований неизвестны. В современной онкологии основным фактором риска называют специфические генетические синдромы (нейрофиброматоз, болезнь Гиппеля-Линдау, факоматоз), которые протекают с нарушением структуры нервной ткани. Среди вероятных причин онкопатологии называют воздействие ионизирующего излучения при высокодозном облучении головы.
Патогенез
В медицине принята мутационно-генетическая концепция онкопатологии — в основе развития опухолей лежит неблагоприятное изменение генома клетки. Оно провоцируется действием физических, химических или биологических канцерогенов, что в результате вызывает увеличение протоонкогенов и стимулирует неограниченное деление клеток. Затем происходит опухолевая прогрессия, когда возникают несколько клонов раковых клеток.
Существует 2 типа роста новообразований. При экспансивном варианте растущая опухоль раздвигает окружающие ткани и сдавливает их, но не проникает в соседние структуры. Инвазивный рост характеризуется распространением опухолевых клеток за пределы первичного очага, прорастанием их в кровеносные сосуды. Увеличению размеров объемного образования сопутствуют симптомы повышения внутричерепного давления и компрессии головного мозга.
Классификация
Опухоли бывают доброкачественными, состоящими из высокодифференцированных клеток, и злокачественными, для которых характерен инвазивный рост, метастазирование и менее благоприятный прогноз. По времени возникновения новообразования делят на врожденные и приобретенные. По гистологическому типу различают следующие варианты опухолей головного мозга у детей:
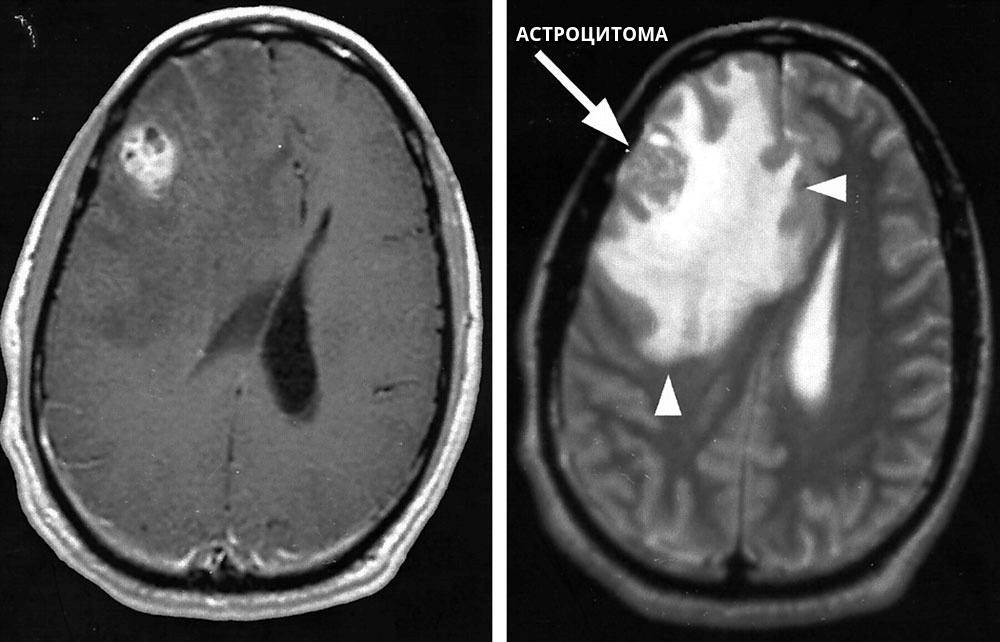
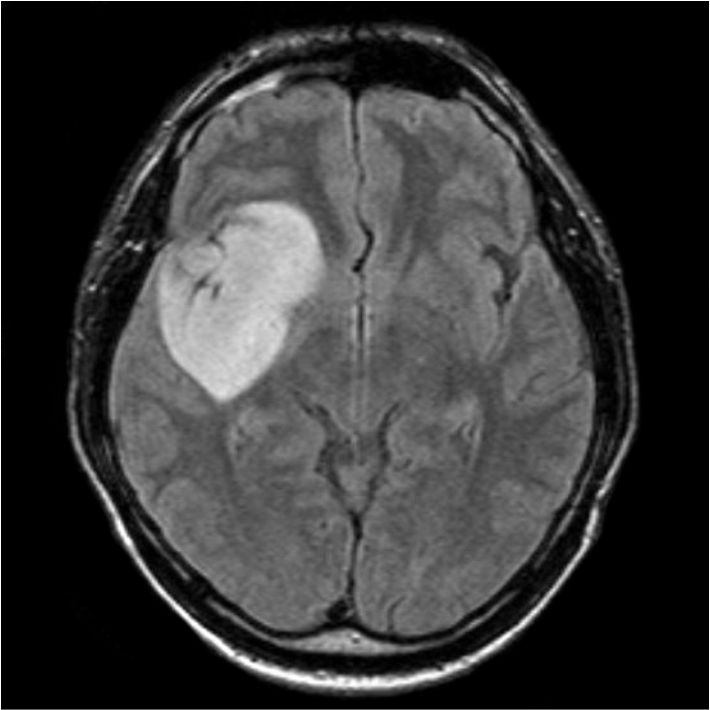
- Астроцитомы. Выявляются у 40% детей с церебральными новообразованиями. Развиваются преимущественно в возрасте 5-9 лет. Образуются из астроцитов — клеток нейроглии, которые имеют типичные звездчатые отростки.
- Злокачественные глиомы. Их распространенность достигает 30% среди церебральной онкопатологии. Опухоли встречаются у детей разного возраста. Возникают при мутациях глиальных клеток, окружающих нейроны.
- Медуллобластомы. Занимают до 20% в структуре онкологических поражений головного мозга, имеют бимодальный пик заболеваемости — в 3-4 года и в 8-10 лет. Опухоли представляют собой примитивные нейроэктодермальные образования.
- Эпендимомы. Менее распространенные новообразования, которые составляют до 10% от общей заболеваемости. Средний возраст детей на момент диагностики — 6 лет. Эпендимомы — неоплазии из клеток внутренней выстилки мозговых желудочков.
К редким формам онкопатологии детского возраста относят тератомы, герминомы, нейробластомы и гамартомы. По механизму формирования бывают первичные образования, возникающие из нейронов и нейроглии, и вторичные, которые вызваны метастазированием рака другой локализации. 70% объемных образований локализуются инфратенториально (в задней черепной ямке), остальные 30% опухолей расположены супратенториально.
Симптомы
Дети имеют высокий компенсаторный потенциал нервной системы, поэтому клинические проявления возникают только при больших размерах новообразования. Основные симптомы связаны с повышением внутричерепного давления. Ребенок испытывает сильные приступообразные головные боли, которые появляются без видимых причин. Они сочетаются с головокружением, мельканием мушек перед глазами. Интенсивность ощущений изменяется в зависимости от положения головы.
Важным клиническим признаком является «мозговая» рвота, которая открывается внезапно и носит фонтанирующий характер. Эметический синдром не связан с приемом пищи, наклонами или физической нагрузкой. При церебральной рвоте отсутствуют предвестники: тошнота, позывы, дискомфорт в желудке. Чаще всего она появляется ночью или рано утром, на высоте головной боли.
Сдавление отдельных церебральных участков дает очаговые симптомы, по которым врач может предположить локализацию неоплазии. Зачастую у ребенка отмечаются нарушения походки и координации движений, что патогномонично для поражения мозжечка. Реже наблюдаются зрительные, слуховые или речевые расстройства. Иногда первым проявлением опухолевого процесса служит эпилептический припадок.
Важное место занимают симптомы психических нарушений, развитие которых обусловлено дистрофическими изменениями нервной ткани. У детей возможны нарушения сознания по типу загруженности и оглушения, ослабление концентрации внимания и памяти. Возникают проблемы с усвоением нового материала в школе. Ребенок становится апатичным, вялым, перестает интересоваться общением с родителями и сверстниками.
Осложнения
Первичные опухоли быстро дают метастазы, и при постановке диагноза около 45% детей имеют вторичные очаги в других отделах головного мозга. Метастазирование наиболее характерно для медуллобластомы. Поражение отдельных нервных структур чревато потерей слуха и зрения, тяжелыми двигательными нарушениями, отставанием в психическом развитии. Опасным осложнением является церебральная кома, которая без экстренной помощи может закончиться смертью ребенка.
Диагностика
Первичное обследование пациента с жалобами на головную боль, головокружение и очаговые симптомы проводит детский невролог, который после физикального осмотра и получения результатов базовых исследований направляет ребенка к онкологу. Для диагностики опухоли и верификации ее гистологического типа назначаются инструментальные методы:
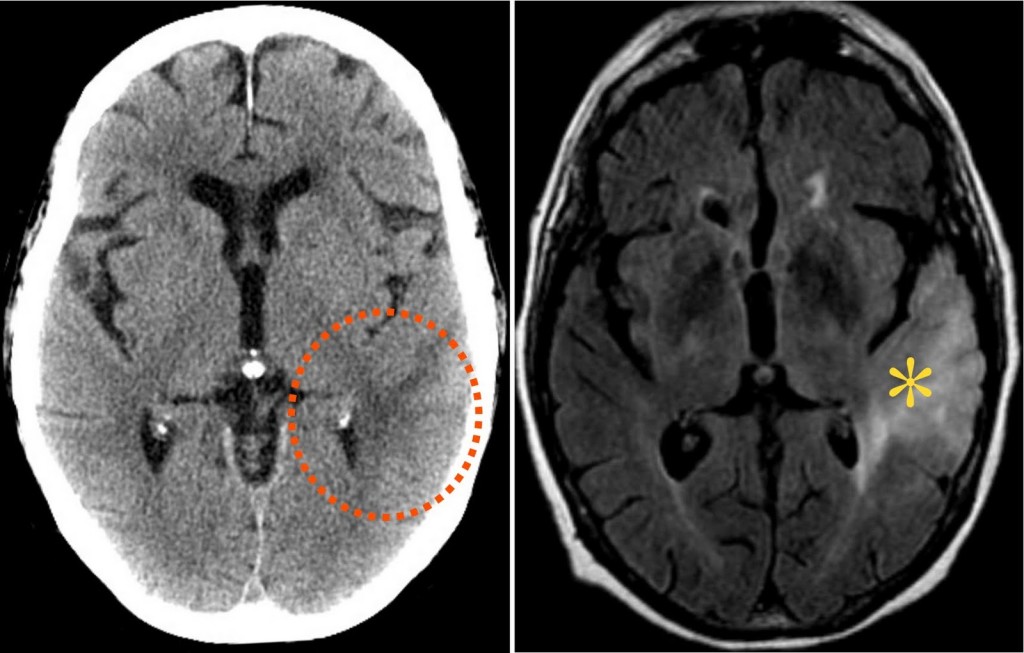
- КТ головного мозга. Исследование применяется для визуализации мозговых структур и обнаружения опухолевого очага, определения размеров и плотности новообразования. КТ показывает некрозы, кровоизлияния, кальцификаты и другие патологии. Чтобы повысить информативность метода, производится исследование с контрастированием.
- МРТ головного мозга. Магнитно-резонансная томография не оказывает лишней лучевой нагрузки на детский организм и позволяет более точно оценить объективные симптомы. МРТ рекомендована при глиомах, которые не накапливают контрастное вещество, поэтому плохо визуализируются на снимках КТ.
- ЭЭГ. Оценка электрической мозговой активности необходима, чтобы выявить очаги гипервозбуждения, которые указывают на локализацию патологической плюс-ткани. ЭЭГ обязательно выполняется больным, у которых опухолевые симптомы включают периодические судорожные приступы.
- Стереотаксическая биопсия. Нейрохирургическое вмешательство по забору образца опухолевой ткани необходимо для гистологического исследования. В лаборатории устанавливают тип образования, степень злокачественности, что влияет на выбор лечения и прогноз выздоровления.
- Анализы на онкомаркеры. При диагностике интракраниальных герминативно-клеточных опухолей необходимо оценить уровень альфа-фетопротеина (АФП) и бета-хорионического гонадотропина (ХГЧ). Для исследования берут образец крови и ликвора, полученного при люмбальной пункции.
В обязательном порядке назначается консультация детского офтальмолога. При осмотре специалист выявляет застойные диски зрительных нервов, изменение полей зрения (гетеронимную или гомонимную гемианопсию). При развитии тугоухости необходимо обследование у детского ЛОР-врача. Серьезные нарушения когнитивных функций и поведения требуют проведения психиатрического обследования.
Лечение опухолей головного мозга у детей
Хирургическое лечение
На первом этапе в большинстве случаев проводится резекция новообразования, во время которой хирурги стараются максимально удалить опухоль, чтобы убрать негативные неврологические симптомы. Полученный при операции материал отправляется на гистологическое исследование. Единственное абсолютное противопоказание к хирургическому вмешательству — диффузные образования ствола головного мозга.
Для минимизации травмирования здоровых тканей используют методики хирургической микроскопии, а при образованиях небольшого размера удаление производится методом радиохирургии. Для стабилизации состояния пациента при тяжелых ликвородинамических нарушениях производится наружное вентрикулярное дренирование или вентрикулоперитонеальное шунтирование.
Вспомогательным направлением лечения является трансплантация стволовых костномозговых клеток. Она требуется для повышения иммунитета и стимуляции кроветворения, поскольку эти процессы нарушаются на фоне химиорадиотерапии. Для пересадки применяются собственные клетки больного, полученные до начала терапии, либо донорский клеточный материал.
Консервативная терапия
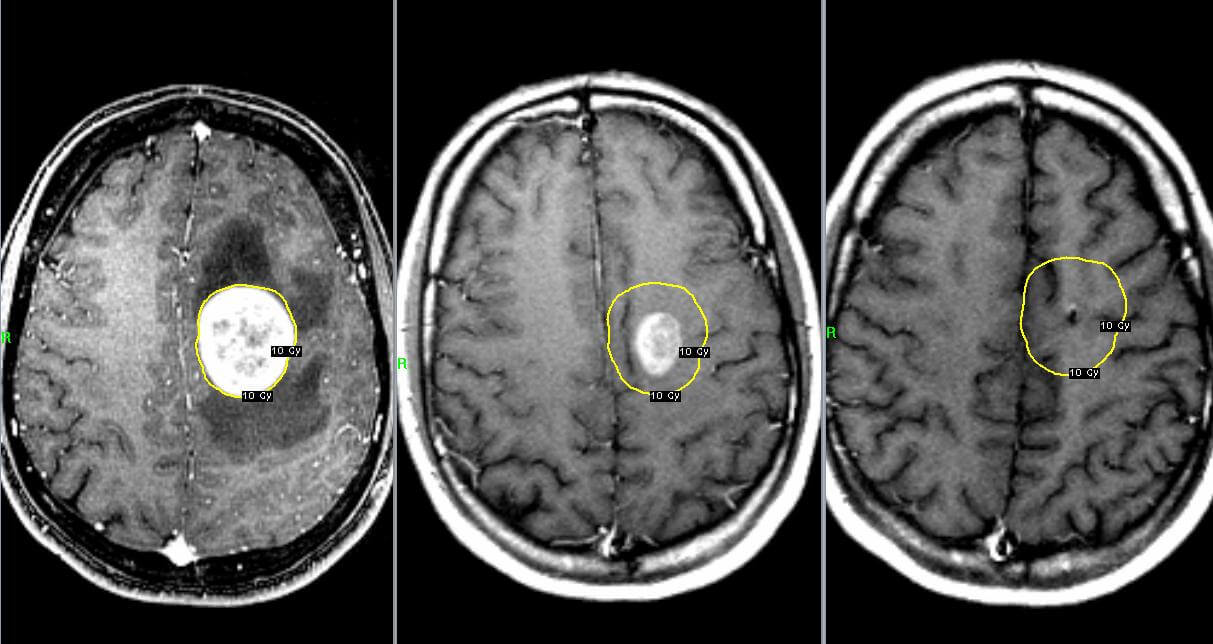
Среди конвенциональных методик лечения церебральных опухолей ведущая роль принадлежит лучевому воздействию. «Золотым стандартом» радиотерапии у детей является 3D-конформное облучение, которое обладает минимальным числом отдаленных последствий и не увеличивает риск развития вторичных злокачественных новообразований. В детской онкологической практике чаще выполняется локальное воздействие на новообразование или послеоперационное ложе.
Химиотерапия применяется у детей раннего возраста, чтобы сократить дозу радиационной терапии или временно отложить ее проведение при высокой вероятности осложнений. Цитостатики недостаточно эффективны при церебральной онкопатологии, поэтому врачи используют прямую доставку препаратов к опухоли интратекальным или интравентрикулярным путем. Другой способ преодоления лекарственной резистентности — подбор подходящей схемы полихимиотерапии.
Для улучшения качества жизни ребенка рекомендованы симптоматические препараты: противорвотные, обезболивающие, психотропные. При выраженном отеке головного мозга показаны кортикостероиды. Учитывая быстрое снижение веса, назначают высококалорийную диету. При невозможности принимать обычную пищу ребенка переводят на лекарственные концентраты или зондовое питание.
Прогноз и профилактика
Церебральные опухоли являются серьезной проблемой, но благодаря современным протоколам лечения 5-летняя выживаемость достигается у 60-70% детей. Прогноз зависит от злокачественности опухоли, ее размеров, наличия генетических отклонений. Первичная профилактика не разработана. От семейных врачей и профильных детских специалистов требуется онкологическая настороженность, чтобы на ранних сроках заподозрить опухоль и повысить шансы на излечение.
Опухоль головного мозга у детей: симптомы и лечение
Клиническая симптоматология внутричерепных опухолей часто атипична, лишь с минимальными проявлениями, которые могут быть неотличимы от жалоб при распространенных доброкачественных заболеваниях у детей. Следовательно, возможность новообразования мозга всегда должна учитываться, даже если в реальности опухоли встречаются редко. Симптомы и признаки опухолей мозга могут возникать в результате повышенного внутричерепного давления (ВЧД) и/или в результате очагового влияния опухоли на соседние нервные структуры. Симптомы и признаки различны в зависимости от локализации опухоли и, в определенной мере, от ее гистологической природы (например, выраженность отека), причем эти факторы взаимосвязаны.
а) Внутричерепная гипертензия. Головная боль вследствие внутричерепной гипертензии может быть интенсивной и облегчается после рвоты. Чаще боль слабая и перемежающаяся, но ее персистирующий характер, особенно если боль возникает по утрам, всегда должен привлекать внимание врача. Головная боль при внутричерепных опухолях, однако, может быть перемежающейся и облегчаться обычными анальгетиками. Головные боли часто вызывают пробуждение пациента ночью или имеются при пробуждении; характерно, что такие утренние головные боли обычно повторяются. Более того, дети часто становятся менее активными и в целом выглядят нездоровыми.
Рвота — второй по частоте симптом внутричерепной гипертензии. Обычно, но не всегда, рвота ассоциирована с головной болью, даже в случае опухоли задней черепной ямки. Рвота вследствие повышенного давления обычно ничем не примечательна, за исключением ее повторяемости и персистирования, а также частого возникновения по утрам. Изменения личности и поведения часто являются ранним проявлением внутричерепной гипертензии (Cohen и Duffner, 1994). Раздражительность и сонливость должны привлекать особенное внимание, когда сопровождаются рвотой и головной болью.
Отек диска зрительного нерва, хотя и является одним из главных признаков, отсутствует почти у половины детей с опухолями мозга, особенно с супратенториальными или быстро прогрессирующими опухолями, такими как медуллобластома. Наличие отека диска зрительного нерва с высокой вероятностью указывает на внутричерепное образование, однако его отсутствие никоим образом не исключает этот диагноз. Отек диска зрительного нерва следует отличать от ложного отека диска зрительного нерва—врожденной аномалии, заключающейся в избыточной глиальной пролиферации по краям диска, и от друз диска зрительного нерва, которые у детей обычно находятся внутри диска и вызывают его возвышение. В подобных случаях не наблюдается сосудистого застоя или извитости сосудов. В трудных случаях полезной может оказаться флюоресцентная ангиография глазного дна, так как выраженная капиллярная сеть и экссудация флюоресцина из сосудов с персистированием флюоресценции по краям диска наблюдаются при отеке диска зрительного нерва и отсутствуют при врожденных аномалиях диска. Отек диска, безусловно, не является специфическим признаком опухолей мозга и может присутствовать при повышении ВЧД другой этиологии, также как и при определенных заболеваниях, не связанных с внутричерепной гипертензией, таких как полирадикулоневрит и оптический неврит. В последнем случае отек диска сопровождается слепотой или скотомой.
Значительно реже повышение ВЧД может сопровождаться диплопией вследствие одно- или двустороннего паралича VI черепного нерва, который может иметь флюктуирующий характер.
Повышение ВЧД вследствие опухолей или других причин является опасным, так как ведет к уменьшению мозгового кровотока по достижении точки, при которой перфузионное давление (разница между средним артериальным давлением и ВЧД) падает ниже 40 мм рт. ст. Сниженное кровоснабжение может объяснять сонливость, кому и ряд других автономных проявлений, обычно относимых на счет вклинения или ущемления головного мозга. Подобные проявления могут возникать только транзиторно во время «волн плато» ВЧД и исчезать при уменьшении давления.
Смещение мозга в результате асимметричной экспансии одной части мозга вследствие наличия объемного образования может вызвать вклинение миндалин мозжечка в большое затылочное отверстие или вклинение крючка гиппокампа в тенториальное отверстие. Оба типа вклинения могут приводить к вторичной дисфункции ствола мозга вследствие прямого сдавления о намет мозжечка или в результате натяжения сосудов ствола мозга. Дисфункция ствола мозга может возникать при тотальном смещении вещества мозга вниз без латерального вклинения. Этот центральный синдром диффузного рострокаудального нарастания неврологических симптомов (Plum и Posner, 1980) распространен при двусторонних супратенториальных образованиях. Он приводит к прогрессирующему функциональному поражению, последовательно вовлекающему промежуточный мозг, средний мозг и верхнюю часть моста, нижнюю часть моста и верхнюю часть продолговатого мозга, и, наконец, продолговатый мозг, с летальным исходом в итоге. Смещение мозговых структур можно увидеть при MPT (Reich et al., 1993; Ropper 1993; Johnson et al., 2002); были предположена корреляция между степенью смещения и уровнем сознания пациента (Ropper, 1989). Латеральное смещение ствола мозга с вклинением крючка чаще возникает при односторонних образованиях. Fisher (1995) ставил под вопрос важность смещений вниз и предполагал, что вклинение представляет собой позднее явление, а клинические признаки, относимые к нему, могут оставаться обратимыми в течение относительно долгого периода.
При вклинениях также наблюдаются очаговые признаки, особенно признаки компрессии III черепного нерва между крючком и краем намета, с односторонним расширением зрачка. Редко наблюдается сдавление задней мозговой артерии с инфарктом затылочной доли. При вклинении в большое затылочное отверстие может возникать паралич последних пар черепных нервов; также вклинением может объясняться скованность мышц шеи у детей с опухолями задней черепной ямки. Скованность может быть пароксизмальной и связанной с ригидным разгибанием тела — так называемый мозжечковый припадок Джексона. Меньшая степень хронического вклинения может приводить к кривошее, которая наблюдается у детей с опухолями задней черепной ямки — признак, возникающий в основном при полушарных опухолях мозжечка.
Симптомы и признаки очень высокого ВЧД, угрожающего мозговой перфузии, или симптомы и признаки вклинения (которые ассоциированы) указывают на надвигающуюся опасность и требуют экстренного лечения.
б) Очаговые симптомы опухоли мозга у ребенка. Очаговые неврологические симптомы опухолей мозга возникают менее чем в 15% случаев и в основном зависят от локализации опухоли. Однако при наличии внутричерепной гипертензии некоторые очаговые признаки не имеют значения в диагностике. Это применимо особенно к параличу отводящего нерва, как показано выше, и, менее часто, к параличу III нерва. В целом компрессия глазодвигательного нерва вклиненным крючком вовлекает только зрачковые волокна, приводя к фиксированному мидриазу. В редких случаях наблюдается полный паралич III нерва с птозом и параличом наружных мышц (Weiner и Porro, 1965). Другие ложные очаговые признаки включают поражение IV (Halpern и Gordon, 1981), V и VII (Davie et al., 1992) нервов, которое, вероятно, возникает вследствие компрессии нервных волокон, натянутых над угловыми костными структурами (O’Connell, 1978). В редких случаях наблюдается парадоксальный мидриаз на контралатеральной стороне относительно опухоли (Chen et al., 1994).
Атаксия, которая является главным проявлением мозжечковых опухолей, может возникать и при лобных поражениях. В этом случае обычно отсутствуют нистагм, дисметрия или адиадохокинез, но выражено нарушение равновесия.
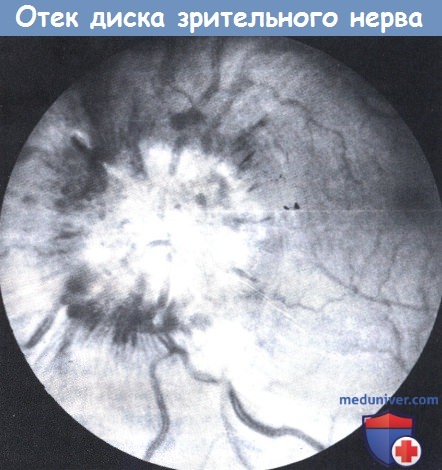 Отек диска зрительного нерва у ребенка с повышенным внутричерепным давлением.
Отек диска зрительного нерва у ребенка с повышенным внутричерепным давлением.
Головка оптического нерва возвышается над уровнем сетчатки, границы диска нечеткие из-за отека и кровоизлияний.
в) Диагностика опухоли мозга у ребенка. В настоящее время основой диагностики при подозрении на опухоль является прежде всего нейровизуализация. Изотопное сканирование мозга и ультрасонография имеют ограниченные показания.
Обзорная рентгенография черепа часто обнаруживает расширение швов, патологические пальцевые вдавления и разрежение задних клиновидных отростков и твердой мозговой оболочки в гипофизарной ямке. При некоторых типах опухолей может наблюдаться кальцификация.
Эти признаки, однако, часто отсутствуют, и КТ является основным нейрорадиологическим исследованием. МРТ обладает гораздо большей точностью, за исключением визуализации внутричерепной кальцификации (Renowden, 2005). МРТ обеспечивает лучшее разрешение и особенно эффективна при опухолях ствола мозга и при маленьких опухолях, находящихся близко к костным структурам (Poussaint, 2001). Тем не менее, для диагностики может быть достаточно КТ; это менее затратный и более доступный метод, чем МРТ. В настоящее время МРТ, безусловно, точнее КТ в диагностике любых опухолей мозга, особенно опухолей задней черепной ямки, поскольку при МРТ отсутствуют артефакты от костных тканей и некоторых опухолей средней линии, так как снимки могут быть получены в различных плоскостях, особенно сагиттальных. МРТ с контрастным усилением гадолинием точнее КТ при выявлении некоторых поражений, которые трудно диагностировать другими методами. МРТ также точнее КТ при визуализации оптических глиом, лимфом ЦНС (Zimmerman et al., 1992) и менингеальной диссеминации (River et al., 1996). МРТ, предпочтительно с последовательностью FLAIR, в настоящее время является неотъемлемым методом оценки опухолей мозга у детей и осложнений, связанных с их лечением (Warren, 2005).
Обследование может завершаться магнитно-резонансной спектроскопией (Tzika и Chang 2002; Curless et al, 2002a; Tzika et al., 2004), которая дает химическую характеристику опухолей мозга, и более совершенными методиками диффузионно-взвешенной и перфузи-онно-взвешенной MPT (Chang и др. 2003) и тензорным анализом (по специальным показаниям). Если доступна только КТ, ее следует провести как без контрастирования, так и с введением йодного контраста, если у пациента нет аллергии на йод. Снимки без контрастирования редко, но все же могут пропустить имеющуюся опухоль, а наличие и степень контрастирования дают информацию о природе опухоли. Функциональная визуализация менее точна с морфологической точки зрения, но может дать специфические показания, например, при необходимости локализации функционально важных областей.
Исследование СМЖ обычно не является необходимым для диагноза. В определенных случаях исследование СМЖ может быть показано для проведения цитологии, особенно для выявления менингеального распространения и в случаях лейкоза, злокачественных менингеальных опухолей или меланом. Наличие злокачественных клеток в СМЖ не является редким при таких опухолях, как медуллобластомы и эпендимомы. Хотя ложноположительные результаты редки, ложноотрицательные весьма распространены (Glass et al., 1979). Иногда полезен поиск маркеров (например, хорионического гонадотропина человека, альфа-фетопротеина) для некоторых типов эмбриональных опухолей (Edwards et al., 1985).
В большинстве случаев риски люмбальной пункции, вероятно, превышают важность получаемой при этом информации. Трудно определить, как часто люмбальная пункция вызывает или ускоряет возникновение транстенториального вклинения; в литературе на этот счет представлены противоположные мнения (см. обзор Plum и Posner, 1980). Таким образом, безопаснее воздержаться от проведения люмбальной пункции, за исключением случаев, когда может быть получена важная информация (например, необходимость исключения менингита). Появление КТ значительно упростило эту проблему; если имеется подозрение на объемное образование, КТ следует выполнять до проведения люмбальной пункции.
Дифференциальный диагноз опухолей мозга включает другие внутричерепные объемные образования, гидроцефалию, внутричерепные кровоизлияния и инфекции. Идиопатическая внутричерепная гипертензия (псевдотумор головного мозга), свинцовая энцефалопатия и различные типы отека мозга описаны ниже.
г) Лечение опухоли головного мозга у ребенка. Оперативное лечение, как правило, является основным методом лечения опухолей мозга. Тотальная резекция всегда желательна и ассоциирована с лучшими результатами. Во многих случаях она невозможна, однако частичная резекция оправдана для удаления основной массы опухоли, тем самым позволяя разрушить оставшиеся злокачественные клетки с помощью лучевой терапии или химиотерапии (Cohen и Duffner 1994; Elstin и Lowis, 2005).
Лучевая терапия нацелена на селективное уничтожение опухолевых клеток с минимальным, насколько это возможно, повреждением окружающих тканей мозга. Принципы лучевой терапии выходят за рамки данной книги: недавно был проведен их обзор (Elstin и Lowis, 2005). В настоящее время прилагаются попытки увеличить общую дозу облучения опухолей, одновременно уменьшив повреждение окружающих клеток ЦНС с помощью более точной коллимации и/или изменения графика облучения. Фракционированное облучение с разделением ежедневной дозы на несколько процедур с интервалом минимум 6 часов (время, позволяющее восстановиться большинству клеток) может улучшить результаты лечения высоко злокачественных недоступных опухолей и позволяет назначить большую общую дозу. Применяется высокоэнергетическое фотонное излучение (рентгеновское или 60 Со), электронные и нейтронные лучи. В настоящее время тестируются высоко заряженные частицы (протоны и ионы гелия) и сенсибилизаторы к рентгеновским лучам. Значительное развитие получила стереотаксическая нейрохирургия, часто используемая в сочетании с минимально инвазивными эндоскопическими методиками.
Химиотерапия (Elstin, 2005) все чаще используется в лечении опухолей. Доступен ряд новых препаратов, постоянно исследуются новые протоколы лечения. Был выполнен обзор базовых принципов химиотерапии (Cohen и Duffner, 1994), однако новые открытия происходят постоянно. Новые методики с забором аутологичных стволовых клеток позволяют увеличить дозы радиации и/или химиотерапии при высоко злокачественных опухолях, резистентных к стандартным дозам (Packer et al., 2003). Иммунотерапия с применением рекомбинантного интерферона и других лимфокинов, включая фактор некроза опухоли и интерлейкин-2, также как и молекулярно-генетическое лечение злокачественных опухолей и целый ряд препаратов, слишком многочисленный, чтобы описать в этой книге, интенсивно исследуются. Среди прочего проводятся попытки замены генов для увеличения резистентности пациентов, «антисмысловая терапия», блокирующая экспрессию определенных последовательностей ДНК, и другие методики (Gilberson, 2005).
Редактор: Искандер Милевски. Дата публикации: 26.12.2018
Опухоли головного мозга у детей
Что такое Опухоли головного мозга у детей –
Опухоли головного мозга – это внутричерепные новообразования, объединенные в группы. Опухоли головного мозга возникают после аномального неконтролируемого деления клеток. К ним относятся невриномы, менингиомы, шавнномы, глиомы, медуллобластомы и другие.
Что провоцирует / Причины Опухолей головного мозга у детей:
На сегодняшний день не установлены причины возникновения опухолей головного мозга. Предполагается, что их развитие начинается в клетках, которые не смогли достичь зрелой формы ещё на ранних стадиях своего формирования. Из зрелых клеток редко возникают опухоли. В развитии опухолей отмечают эндогенные и экзогенные факторы, к которым относятся травмы, гормональные нарушения, инфекции и прочее.
Патогенез (что происходит?) во время Опухолей головного мозга у детей:
Головной мозг разделяют на три части – передний, средний и задний. Передний головной мозг находиться в передней и верхней частях черепа, он разделен на 2 больших полушария, которые содержат центры контроля деятельности центральной нервной системы. Правое полушарие отвечает за работу левой стороны тела, а левое – правой. Средний мозг расположен в центре черепа около заднего мозга, отвечает за рефлекторные центры контроля, таких как ходьба, сон, голод, уровень баланса жидкости и прочие. Задний головной мозг располагается в задней части черепа, содержит продолговатый мозг и центры, контролирующие кровяное давление, дыхание, частоту сердечных сокращений.
Опухоли воздействуют на любые функцию и рефлексы. Опухоли головного мозга разделяют на доброкачественные и злокачественные. Доброкачественная опухоль имеет медленный рост и не распространяется на другие ткани. Злокачественные имеют стремительный рост и развитие, распространяются и поражают здоровые ткани мозга. Любая из них может повредить нервные ткани ЦНС, изменив любой двигательный или умственный рефлекс организма, за который отвечает головной мозг. Опухоли могу образовываться на любой части головного мозга.
У детей до 3 лет встречаются в основном такие опухоли, как астроцитомы, эпендимомы и медуллобластомы. При этом опухоли чаще развиваются из образований срединной линии мозга, а в больших полушариях мозга они занимают 2-3 смежных доли, часто кистозно перерождаясь. Очень редки менингиома и краниофарингиома.
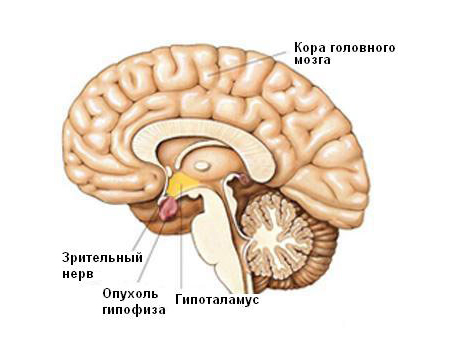
Симптомы Опухолей головного мозга у детей:
Опухоли головного мозга в детском возрасте составляют 12-15% всех опухолей и характеризуются длительным бессимптомным периодом болезни, что позволяет им достичь определенного размера, прежде чем при слабовыраженной очаговой симптоматике появляются общие мозговые симптомы. Это обусловлено анатомофизиологическими особенностями ЦНС и черепа, способностью к растяжению черепных швов и желудочков мозга, увеличению субарахноидальных щелей и цистерн мозга.
У детей с опухолями головы наблюдаются гидроцефальные симптомы, к которым относятся увеличение окружности головы, задержка закрытия родничков, расхождение черепных швов, истончение костей свода черепа, наличие пальцевых вдавлений и смытость контуров турецкого седла на краниограммах.
Также ещё выделяют гипертензионные симптомы: рвота, оглушение, головная боль, вынужденное положение головы, оболочечные симптомы. Головная боль и рвота у маленьких детей обычно появляются в более поздние сроки заболевания. Независимо от места расположения опухоли часто отмечаются статокинетические нарушения (расстройство походки, атаксия в конечностях и др.), нередко косоглазие. Редко наблюдаются паралич, парез и эпилептические припадки.
Опухоли мозжечка относятся к субтенториальным, они встречаются в основном в детском возрасте (от 3 до 12 лет) – в 68-70% случаев.
Астроцитома у детей имеет узловую форму, не инфильтрирует мозговую ткань, а резко уплотняет, растягивает и деформирует кору, белое вещество, может врастать в полость IV желудочка и в ствол мозга, часто имеет кистозные полости.
Медуллобластома прорастает в крышу IV желудочка, заполняет его полость и может прорастать в ствол мозга, в большинстве случаев исходит из нижнего отдела, имеет инфильтрирующий рост. Клиническая картина в основном зависит от гистологической структуры опухоли. Астроцитома и ангиоретикулема имеют доброкачественное течение, медуллобластома и саркома – злокачественное.
У детей первые клинические симптомы опухоли могут провоцироваться ушибом головы, инфекционным заболеванием (грипп, острое респираторное заболевание) и проявляются повышением внутричерепного давления – приступами головной боли, на высоте которых возникает рвота. Иногда рвота может быть первым признаком заболевания. При медуллобластоме и саркоме, особенно у маленьких детей, первые симптомы могут быть в виде интоксикации, потери массы тела и аппетита, вялости, утомляемости, иногда беспокойства, раздражительности, астенизации, увеличения лимфатических узлов, изменения крови (лейкоцитоз).
Очаговые симптомы при опухоли мозжечка двусторонние, так как у детей опухоль часто локализуется в черве мозжечка. При этом наблюдаются нистагм, расстройство координации, снижение мышечного тонуса, нарушается статическая координация: больной не может стоять, сидеть, в позе Ромберга падает назад. При вовлечении в процесс нижнего отдела червя мозжечка больной отклоняется назад, при поражении верхнего – вперед. Нарушается походка: ребенок пошатывается в обе стороны, часто падает; статическая атаксия сочетается с асинергией.
При поражении полушарий мозжечка характерна скандированная, неравномерно модулированная речь, на стороне опухоли крупноразмашистый горизонтальный нистагм. Могут наблюдаться симптомы поражения V, VI, VII, VIII нервов в виде снижения корнеальных рефлексов, косоглазия, диплопии, асимметрии носогубных складок, головокружения и шума в ушах, а также атаксии в конечностях на стороне поражения (промахивание, дисметрия, гиперметрия, адиадохокинез и мышечная атония). При процессе в верхнем отделе полушария страдает в основном рука, в нижнем – нога. При ходьбе больной отклоняется в сторону пораженного полушария.
В зависимости от гистологической характеристики опухолей мозжечка меняется динамика заболевания. При доброкачественных опухолях (астроцитома) симптомы нарастают медленно, очаговые симптомы могут появляться через 1-2 года после возникновения опухоли, общемозговые симптомы – головная боль, тошнота, рвота, головокружение – в течение этого времени непостоянны, возможны ремиссии. При наличии медуллобластомы нарастание симптомов быстрое – в течение нескольких месяцев, характерны общее физическое истощение и дополнительные очаговые симптомы, указывающие на супратенториальную или спинальную локализацию.
Среди опухолей ствола мозга чаще встречаются глиомы. Первоначально вовлекается один из черепных нервов, затем развивается альтернирующий синдром (выражен параличами). По мере роста новообразования симптомы становятся двусторонними, возникают бульбарный или псевдобульбарный синдром, парез и паралич конечностей. Опухоли, растущие с наружной поверхности ствола, проявляются сначала симптомами поражения черепных нервов, затем присоединяются проводниковые нарушения. При локализации опухоли в области среднего мозга развиваются глазодвигательные расстройства: птоз, диплопия, нарушение конвергенции, аккомодации, косоглазие, в конечном счете, возникает альтернирующий синдром Вебера. Поражение крыши среднего мозга сопровождается парезом взора вверх или вниз, нистагмом, снижением слуха, атаксией; гипертензионные симптомы присоединяются позже.
При опухоли моста возникают парез взора в сторону очага, альтернирующие синдромы Мийяра-Гюблера, Фовилля, атаксия, вегетативные расстройства (нарушение серцебиения, потливость). Если опухоль располагается в зоне продолговатого мозга развиваются нарушения дыхания и сердечно-сосудистой деятельности, бульбарный и псевдобульбарный параличи, альтернирующие синдромы Джексона, Шмидта. При опухолях в зоне IV желудочка наблюдаются ликвородинамические расстройства и приступы окклюзии, характеризующиеся появлением внезапной головной боли, рвоты, иногда расстройства сознания, нарушения дыхания и сердечной деятельности (синдром Брунса). При опухолях мостомозжечкового угла (невринома VIII нерва) возникает ощущение звона в ухе, головокружение. Затем присоединяются симптомы поражения лицевого, тройничного и отводящего нервов, а также мозжечковые расстройства. Одним из частых симптомов опухоли мозжечка является вынужденное положение головы с наклоном в сторону, противоположную опухолевому поражению полушария мозжечка, реже – в ту же сторону. При приступе головной боли положение меняется, голова запрокидывается назад или приводится вперед к груди.
Синдром дислокации мозга, или дислокационный синдром, вызывается сдавлением мозга опухолью, кровоизлиянием или другим очаговым процессом с появлением вторичных симптомов поражения мозга на отдалении от патологического очага вследствие повышения внутричерепного давления. Мозг заключен в закрытом пространстве, поэтому при повышение внутричерепного давления мозговое вещество выдавливается в большое затылочное отверстие, различные щели, образованные плотными отростками твердой мозговой оболочки (большой серповидный отросток, мозжечковый намет), частично перегораживающей полость черепа на разные этажи и отделяющей части мозга друг от друга. Клинически это проявляется повышением внутричерепного давления в сочетании с симптомами сдавления, деформации мозга, что характеризуется усилением головной боли, рвотой, анизокорией, парезом взора вверх, вялой реакцией зрачков на свет, нарушением слуха, вегетососудистыми симптомами, двусторонними патологическими стопными знаками.
Невринома – доброкачественная опухоль нервной системы, развивается из черепных нервов. Наблюдается у детей среднего и старшего возраста. Невринома проявляется симптомокомплексом, для которого характерны расстройство слуха, головокружение, появление шумов, головных болей, онемение лица.
Менингиома – опухоль в твердой оболочке мозга. Как правило, это доброкачественная опухоль, растет медленно, данная опухоль не всегда подлежит удалению. Отметим, что менингиомы бывают и злокачественными, тогда они прорастают в другие части оррганизма. Симптомы менингиомы развиваются медленно, к ним относятся следующие признаки: общемозговые – усиливающаяся головная боль, двоение в глазах, потеря зрения, тошнота и рвота, расстройство психики и памяти, эпилептические припадки, слабость в конечностях.
Диагностика Опухолей головного мозга у детей:
В диагностике опухолей головного мозга у детей особое внимание уделяется анамнестическим данным. Анамнез у родителей исследуется целенаправленно и тщательно. Доктора обращают внимание на то, как протекала беременность и роды; на массу тела ребенка и окружность его головы при рождении. Для анамнеза очень важно время основных этапов развития ребенка: прибавка массы тела; когда стал держать головку, сидеть, ходить; динамика закрытия родничков. Родителям необходимо сообщить докторам об особенностях поведения новорожденного, наличие неловкости в движениях, судорожных состояниях, рвоте. Форму черепа, его конфигурация, наличие костной асимметрии, состояние родничков, развитие подкожной сосудистой сети и положение головы ребенка – по этим признакам определяют, попадает ли ребенок в группу риска по опухолям. При опухоли мозга череп ребенка увеличен, большой родничок не закрыт, напряжен, вяло пульсирует, подкожные сосуды головы застойны, кожа над ними истончена. При перкуссии черепа определяется легкое дребезжание, напоминающее «звук треснувшего горшка», при пальпации определяется диастаз костей свода черепа, особенно по ходу сагиттального и венечного швов. Нередко наблюдается вынужденное положение головы. При осмотре отмечаются безынициативность, отсутствие интереса к окружающему миру, игрушкам, сонливость.
Диагностика опухолей головного мозга основывается на комплексе дополнительных методов исследования, включающих:
- данные исследования глазного дна;
- обзорных рентгенограмм черепа – показывают изменения в черепе, которые вызывает опухоль. Рентгенограмма может определить небольшие отложения кальция в головном мозге, это указывает на наличие опухоли;
- эхо- и электроэнцефалографии. Данный тест показывает ежеминутные изменения электрической активности головного мозга;
- компьютерной и магнитно-резонансной томографии. Данное исследование показывает любое возможное новообразование;
- транскраниальной допплерографии – это ультразвуковое исследование кровоснабжения головного мозга, проводиться для анализа кровотока по внутричерепным сосудам.
- каротидной ангиографии. Проводится с помощью красящего вещества введенного в кровеносные сосуды. Показывает изменения в артериях и венах, которые несут кровь к головному мозгу.
- пневмо- и вентрикулографии – рентгелогический анализ головного мозга и путей циркуляции церебральной жидкости после проведения контрастирования желудочков мозга газом.
Лечение Опухолей головного мозга у детей:
При установлении диагноза опухоли головного мозга проводиться хирургическое вмешательство. Одни опухоли могут быть тотально удалены (менингиома, ангиоретикулема полушарий мозжечка, астроцитома, эпендимома, папиллома, невринома, ряд аденом гипофиза), другие в связи с внутримозговым ростом можно удалить лишь частично. В этих случаях важно, где располагается опухоль – в доминантном или недоминантном полушарии головного мозга; имеет значение метод наиболее рационального удаления глиомы с сохранением зоны высокой функциональной значимости, а также внутренняя декомпрессия. При процидиве или рецидиве опухоли в ряде случаев целесообразно повторное хирургическое вмешательство. При этом необходимо учитывать гистологическую структуру опухоли, степень ее дифференциации, возраст ребенка, длительность заболевания, интервал между первичной операцией и появлением рецидива. Рентгенотерапия опухоли показана после частичного удаления быстрорастущих злокачественных опухолей и после нерадикальных операций по поводу нейроэктодермальных опухолей.
Наиболее чувствительны к рентгеновским лучам быстрорастущие, злокачественно протекающие глиомы и медуллобластомы. Умеренной чувствительностью к лучам обладают метастатические опухоли соединительнотканные и эпителиальные. Значительно менее чувствительны медленно растущие, склонные к распаду зрелые глиомы, протоплазматические и фибриллярные астроцитомы, олигодендроглиомы, а также эпендимомы и невриномы.
Роль и удельный вес химиотерапии при лечении нейроэктодермальных опухолей, в частности глиом и астроцитом, неуклонно возрастает. Это объясняется определенным успехом в изыскании и изучении противоопухолевых препаратов, механизма их действия и рационального применения, хотя говорить о существенных достижениях химиотерапии злокачественных глиом пока, к сожалению, рано. В ряде случаев эффект химиотерапии ограничивается продлением среднего срока выживания, описаны отдельные случаи выздоровления больных после сочетанной терапии – хирургической, лучевой и медикаментозной.
Весьма эффективно сочетание разных препаратов, таких как винбластин, циклофосфан, фторафур, дексаметазон, или вин-кристин, натулан, дексаметазон, или винбластин, циклофосфан, метотрексат, дексаметазон.
При этом доза циклофосфана: 200-600 мг в сутки, на курс лечения – 8-14 г. Фторафур до 2 г в сутки; 40-60 г на курс. Винбластин 20 мг в сутки с интервалом в 7 сут, до 100 мг на курс. Метотрексат 50 мг в сутки, курс лечения от 5 до 14 дней, до 400 мг. Дексаметазон 3-6 мг в сутки, длительность лечения зависит от применения других препаратов, максимально до 2 мес. Кармустин от 100 до 200 мг в/в с интервалом в 6 нед. Блеомицин 15-30 мг в/м или в/в, интервал в 2-4 дня, на курс лечения до 300 мг.
Профилактика Опухолей головного мозга у детей:
Несмотря на то, что причины возникновения опухолей до конца не установлены и не изучены, профилактика заболевания включает всем известные мероприятия. Прежде всего, это здоровый образ жизни, отказ от вредных привычек, посильная физическая нагрузка, своевременное лечение и профилактика различных заболеваний. По возможности необходимо избегать травм, ушибов, головы.
Раннее выявление опухоли также является профилактикой, поскольку предполагает своевременное начало лечения, чем снижает риск появления осложнений и повышает шансы на успешное выздоровление.
К каким докторам следует обращаться если у Вас Опухоли головного мозга у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Опухолей головного мозга у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Опухоль мозга у ребенка: как ее распознать и что делать
Головная боль, тошнота и рвота, трудности при глотании
Ольга Желудкова, детский онколог высшей категории, доктор медицинских наук, профессор Российского научного центра рентгенорадиологии:
«Головная боль — особенно нарастающая — частый симптом опухоли мозга. Обычно это выглядит так: заболела голова, мама дала таблетку, через неделю все повторилось, через день — снова. Другой частый симптом — рвота в утренние часы, которая приносит облегчение. Ребенок встает с кровати, его рвет, и ему становится легче. Родителей должно настораживать, когда это возникает не первый раз, а повторно, в течение недели или месяца. Важно понимать, что обычные гастроэнтерологические проблемы, как правило, повторяются каждый день, а рвота при опухолях мозга может быть не ежедневной, а раз в три дня или раз в неделю. И рвота при опухолях мозга не угасает со временем, а, наоборот, нарастает. Родители, которые заметили такое, должны срочно идти к окулисту и просить его посмотреть глазное дно и оценить остроту зрения ребенка, даже если явных проблем со зрением нет. И с этими данными уже идти к неврологу. Насторожиться стоит и тогда, когда отмечается нарушение глотания. Обычно оно проявляется так: во время приема жидкой пищи у ребенка появляются покашливания и поперхивания».
Анорексия, изменения поведения, депрессия
Ирина Татарова, детский психиатр, кандидат медицинских наук, врач-консультант Российской детской клинической больницы:
«Родителям обязательно нужно обращать внимание на резкие изменения поведения ребенка. Если он становится раздражительным, возбудимым, если он теряет контроль над действиями, если активный прежде ребенок вдруг становится сонливым и вялым — нужно вести его к врачу. Насторожить эти симптомы должны в том случае, если раньше ребенок так себя не вел и если для смены поведения не было видимых причин — болезни, стрессов или сильной усталости.
Поводом для тревоги могут стать и резкие перепады настроения: беспричинный неконтролируемый смех или плач, эйфория, переходящая в агрессию, или внезапные приступы страха. Иногда при опухолях мозга детей также беспокоят галлюцинации. Маленькие дети не могут сказать об этом родителям, поэтому нужно следить за их поведением. Если ребенок вдруг застывает, у него расширяются глаза, если он долго смотрит и показывает на пустое место — это повод обратиться к специалисту. Многие симптомы также сопровождаются депрессией. Но это не специфический симптом, который при опухолях мозга обычно сочетается с другими проявлениями заболевания.
При всех этих симптомах родители часто ведут ребенка к психологу, но в первую очередь нужно проконсультироваться с неврологом и психиатром — причем желательно, чтобы эти два врача работали в паре. К сожалению, иногда симптомы связывают с расстройствами аутистического спектра, поэтому важно обратиться к грамотным специалистам, которые проведут комплексное обследование ребенка.
Симптомом опухоли мозга может быть и анорексия. Если она вызвана психологическими причинами, ребенок осознанно начинает ограничивать себя в еде, избегает обедов вместе с семьей, рассматривает себя в зеркале. Но если ребенок нормально ест и вдруг начинает резко терять вес, родителям следует вести его к эндокринологу».

Судороги, слабость, потеря сознания
Владимир Соловьев, невролог–эпилептолог, руководитель лаборатории предхирургической диагностики эпилепсии Морозовской детской городской клинической больницы, врач лаборатории видео–ЭЭГ Epilepsy Center:
«Основные неврологические симптомы опухоли мозга, помимо головной боли, это судороги и потеря сознания. Конечно, любой человек может упасть в обморок: например, это случается с детьми астенического телосложения, бывает при переутомлениях и гормональных перестройках организма. Но если нарушение сознания происходит неожиданно, без физических нагрузок, то это повод сходить к врачу. С судорогами тоже в любом случае нужно показываться специалистам. У совсем маленьких детей могут возникать фебрильные судороги — приступы во время повышения температуры и инфекционных заболеваний. Скорее всего, такие судороги не будут симптомом опухоли мозга, но исключить это все равно необходимо. Ну а если приступы беспокоят детей старше года, то это точно повод обратиться к врачу.
Еще один симптом — общая слабость. Он должен насторожить, если это происходит систематически, если видно, что ребенок не притворяется. Одно дело, когда он утром в школу не хочет идти, и совсем другое дело, когда вы всей семьей идете в зоопарк, а у ребенка нет сил, хотя он всегда очень хотел туда попасть.
К сожалению, специалисты не всегда сразу назначают детям нужные обследования. В своей практике я часто сталкиваюсь с тем, что детей вместо МРТ направляют на УЗИ сосудов головного мозга. Врачи подозревают сужение сосудов, из-за которого якобы появляется хроническое кислородное голодание и головная боль. Некоторые вообще пытаются свалить все на мигрень, но откуда у шестилетнего ребенка может взяться мигрень? Потом родители уже сами делают МРТ, а там новообразование в запущенной стадии. Такое тоже бывает.
На своих приемах я всегда советую родителям узнать второе мнение, особенно когда речь идет о серьезном заболевании. Если родители что-то подозревают, то лучше услышать второго специалиста. Тем более если врач на приеме не задумываясь говорит, что МРТ делать не надо, что все нормально – просто голова болит и скоро пройдет. Важно помнить, что даже одного из вышеуказанных симптомов достаточно, чтобы проконсультироваться со специалистом».
Проблемы роста, задержка полового созревания или раннее половое созревание, несахарный диабет
Надежда Мазеркина, эндокринолог высшей категории, доктор медицинских наук, врач детского отделения Национального медицинского исследовательского центра нейрохирургии им. ак. Н. Н. Бурденко:
«Родителей в первую очередь должны насторожить следующие симптомы: задержка роста, преждевременное или позднее половое созревание, а также симптомы несахарного диабета: жажда и полиурия — то есть частые позывы сходить в туалет, особенно по ночам. Если у ребенка есть хотя бы один из этих симптомов, родителям нужно вести его к хорошему эндокринологу: он должен разобраться.
Очень важно обращать внимание на скорость роста ребенка. Для этого необходимо регулярно измерять рост и фиксировать его, наблюдать за ним в динамике. Скорость роста ниже четырех сантиметров в год подозрительна — велика вероятность, что причины связаны с гормональными нарушениями. Также нужно следить за появлением признаков полового созревания ребенка: если они проявились у девочки в возрасте до восьми лет, а у мальчика – до девяти лет, то это повод обратиться к врачу. То же самое можно сказать и о задержке полового созревания. Беспокоиться стоит, если у девочки признаков полового созревания нет после 13 лет, а у мальчика – после 14 лет.
Отдельно стоит сказать про ожирение: само по себе оно обычно не становится симптомом опухоли мозга, но если избыточный вес сочетается с чем-то из вышеперечисленных симптомов, это повод для тревоги. Беспокоиться стоит и если изменение веса сопровождается ухудшением зрения или сильными головными болями у ребенка. Довольно редко симптомом может быть кахексия: резкая потеря веса без видимых причин. Ребенок становится очень худым, вплоть до истощения. К врачу нужно идти, если изменение веса действительно выраженное. Многие дети по разным причинам поправляются и худеют на несколько килограммов — в этих случаях отправлять их на МРТ, конечно, не стоит».
Ухудшение и различные нарушения зрения
Андрей Левашов, детский онколог, кандидат медицинских наук, научный сотрудник отделения химиотерапии гемабластозов с группой нейроонкологии Национального медицинского исследовательского центра онкологии им. Н.Н. Блохина:
«Симптомом опухоли головного мозга нередко бывает быстрое ухудшение зрения. Ребенок может жаловаться на разные нарушения: мелькание мошек или появление разноцветных бликов и полос перед глазами, выпадение полей зрения с разных сторон — то есть, когда он перестает видеть боковым зрением, выпадение центральных полей зрения — когда у ребенка взгляд постоянно направлен в сторону. Также возможно появление фотофобии (светобоязни) — болезненной чувствительности глаза к свету.
Существует и ряд других симптомов опухоли головного мозга, которые должны стать поводом для беспокойства. Это нарастающие нистагм, то есть быстрое движение глазных яблок из стороны в сторону или вверх-вниз, диплопия (двоение в глазах), экзофтальм (выпячивание глазного яблока наружу), птоз (опущение верхнего века так, что глаз постоянно находится в полузакрытом состоянии). Также при опухолях головного мозга может развиваться косоглазие, иногда зрачки начинают отличаться по размеру. Ребенка может беспокоить болезненность в проекции глаза: в этом случае он будет говорить, что глаз болит где-то глубоко, что-то давит на него.
Родителям маленьких детей бывает сложно заметить нарушения зрения у ребенка. Маленькие дети не могут пожаловаться, поэтому родителям нужно внимательно следить за их поведением. Например, если сын или дочь раньше собирали конструктор, а теперь не могут, или если у них внезапно появились трудности с тем, чтобы взять какой-либо предмет, которых не было ранее — это может указывать на проблемы со зрением.
При любом из этих симптомов следует сразу обратиться к педиатру и офтальмологу. Далее должно быть проведено комплексное обследование, включая МРТ головного мозга с внутривенным контрастированием. Самое главное — это своевременная диагностика, с лечением лучше не затягивать».
Звон в ушах, нарушения слуха, заметный наклон головы или искривление шеи, головокружения
Андрей Левашов, детский онколог, кандидат медицинских наук, научный сотрудник отделения химиотерапии гемабластозов с группой нейроонкологии Национального медицинского исследовательского центра онкологии им. Н.Н. Блохина:
«Симптомами опухоли головного мозга могут быть и нарушения слуха. Ребенок начинает хуже слышать, либо у него появляется гиперчувствительность к звуковому воздействию: вы разговариваете с ним тихо, а ему кажется, что очень громко. Может беспокоить и звон в ушах, причем часто только с одной стороны. При всех этих симптомах педиатр, конечно, может направить к ЛОР-врачу, но если тот исключит патологию ЛОР-органов, то это прямая дорога к неврологу.
Еще один симптом со стороны ЛОР-органов — постоянный кашель. Он не влажный, не продолжительный: я бы сказал, что это скорее покашливание. В этом случае обычно сначала обращаются к ЛОР-врачу. Если он исключает простудные заболевания, то у ребенка начинают подозревать аллергию. Но аллергический кашель обычно зависит от сезонности и беспокоит весной и летом, когда вокруг много аллергенов. Также он может зависеть от наличия пищевой, лекарственной аллергии, аллергии на шерсть домашних животных. Если у ребенка не менялись среда проживания и характер питания, если он не принимал лекарственные препараты, то кашель должен вызвать настороженность.
При расположении опухоли в области шейного отдела или перехода ствола мозга в спинной мозг у ребенка иногда наблюдается наклон головы в сторону или искривление шеи. Но обычно это не ключевой симптом, он сочетается с чем-то еще.
Нужно упомянуть и про головокружения. Если они беспокоят ребенка регулярно, если он жалуется на них, даже когда просто сидит или лежит, нужно идти к педиатру. Сначала он назначит общий анализ крови, и, если признаков анемии не будет выявлено, направит к неврологу. Иногда этот симптом также может указывать на нарушения функции сердечной мышцы, щитовидной железы: в этом случае будут задействованы кардиолог и эндокринолог».
Отставание в развитии, регресс развития, увеличение окружности головы
Ольга Желудкова, детский онколог, доктор медицинских наук, профессор Российского научного центра рентгенорадиологии:
«У детей младшего возраста, до двух лет, опухоль мозга, как правило, никак не проявляется. И единственным симптомом является увеличение размеров головы. Поэтому родители должны обращать на это внимание, и если они заметили, что окружность головы продолжает быстро увеличиваться, им нужно пойти к педиатру и рассказать об этом. Также проявлением опухолевого процесса может быть обратное развитие: когда ребенок до шести месяцев развивался и прибавлял в весе, все было нормально, а после шестимесячного возраста он перестает интересоваться окружающим миром и предметами, перестает сидеть и ходить, держать голову. Хотя кушает, например, хорошо. Это тоже может быть симптомом опухоли мозга».
Записали: Лиза Кофанова, Виктория Вяхорева
Опухоли головного мозга у детей

Рак головного мозга считается вторым из наиболее распространенных видов рака, развивающихся у детей (первый — рак крови, лейкемия). Лечение опухолей головного мозга у детей считается сравнительно сложным, в основном ввиду проблем общения с маленьким ребенком, что часто затрудняет раннее и быстрое выявление заболевания. Вместе с тем, болезнь не является распространенной среди детей, и, кроме того, лечение болезни с годами становится все более и более эффективным.
В центре передовой нейрохирургии при частной больнице «Герцлия Медикал Центр» работают известные в Израиле и во всем мире первоклассные врачи, специализирующиеся в лечении опухолей головного мозга, и среди них прославленные врачи, считающиеся экспертами в лечении детей.
Какие виды опухолей головного мозга распространены у детей и каковы характеристики этих опухолей?
Прежде всего, следует отметить, что большинство раковых опухолей, развивающихся у взрослых, могут также возникать у детей. Вместе с тем, существуют специфические опухоли, которые считаются более распространенными в молодом возрасте:
- Медуллобластома: многие считают этот вид опухоли наиболее часто встречающимся среди опухолей головного мозга, развивающихся у детей, и по оценкам такая опухоль составляет примерно 20% от общего числа этих опухолей. Опухоль зарождается в эмбриональных клетках, которые не успели пройти дифференциацию во время развития плода в утробе матери, и, следовательно, такая опухоль считается эмбриональной. Эта опухоль возникает, как правило, в задней части головного мозга (который называется также задней черепной ямкой) и она имеет тенденцию развиваться относительно быстро
- PNET —примитивная нейроэктодермальная опухоль — опухоль, очень похожая по своим характеристикам на медуллобластому и также развивающаяся из эмбриональных клеток. PNET обнаруживается, как правило, в области большого мозга (и этим она отличается от медуллобластомы) и, как правило, считается опухолью с высокой степенью злокачественности
- Герминогенная опухоль головного мозга: эта опухоль также берет свое начало в зародышевых клетках, которые формируются уже на самых начальных этапах беременности. Такие опухоли развиваются, как правило, в районе шишковидной железы или рядом с турецким седлом, находящимся в основании головного мозга. Они распространены в основном у детей и молодых людей
- Глиомы: опухоли, развивающиеся из глиальных клеток (покрывающих нервные волокна и спинной мозг), также относительно часто встречаются у детей. Они могут развиться в различных частях организма, например, на зрительном нерве или в самих желудочках головного мозга. Наиболее распространенными видами глиом у детей являются астроцитома и эпендимома.
На сегодняшний день истинная причина развития опухолей головного мозга у детей неизвестна. Большинство случаев рака головного мозга имеет место у детей в возрасте до 10 лет, однако, как упоминалось выше, речь идет о довольно редком заболевании, развивающемся у трех из 100 тысяч детей.
Какие симптомы могут свидетельствовать о развитии рака головного мозга у ребенка?
Это — самый важный вопрос в этом контексте ввиду больших трудностей в диагностике заболевания у детей, особенно у очень маленьких. В первые годы жизни дети, по понятным причинам, не полностью контактируют с окружающей их средой, и, следовательно, не могут точно рассказать окружающим, как они себя чувствуют. И здесь вступаете вы, родители: распознавание изменений в поведении ребенка и серьезное отношение ко всем его жалобам могут сыграть решающую роль в таких случаях.
Основные симптомы, которые могут указывать на развитие опухоли головного мозга у детей:
- Головные боли, появляющиеся в основном ночью и ближе к утру и ослабевающие в течение дня (иногда боль настолько сильная, что ребенок просыпается в середине ночи)
- Головная боль, усиливающаяся во время физической нагрузки, при чихании или кашле
- Наклон головы вбок
- Продолжительная боль в затылке
- Рвота в утренние часы
- Сильная усталость и слабость
- Изменения в поведении (например, апатичность)
- Припадки.
Здесь следует указать две важные вещи: во-первых, иногда появляются только некоторые из симптомов, а не все вместе. Во вторых, эти симптомы характерны и для заболеваний, не являющихся раком головного мозга, поэтому важно не торопиться с ненужными выводами. Важно безотлагательно провести ребенку диагностические обследования и дождаться ответа врача.
Диагностика и лечение рака головного мозга у детей
В большинстве случаев обсуждение первоначального подозрения на развитие опухоли будет проводиться во время встречи с вашим семейным врачом. Оттуда вас направят на дальнейшие проверки в больнице — визуализационные исследования, которые позволят персоналу провести оценку и максимально точно установить характер патологии.
Наиболее подходящее обследование для диагностики рака головного мозга у детей — МРТ. Зачастую будет проведена также КТ головы в качестве дополнительного метода оценки патологии. Поскольку речь идет о маленьком ребенке, важно объяснить ему деликатно и ясно, что он должен будет пройти. В институте визуализационной диагностики при больнице «Герцлия Медикал Центр» работают имеющие опыт в лечении детей специалисты, которые смогут помочь вам сделать обследование более приятным и легким для вашего ребенка.
После постановки диагноза будет принято решение о наиболее подходящем для данного случая лечении. Лечение, считающееся самым эффективным, — операция по удалению опухоли, проводимая под полным наркозом и продолжающаяся несколько часов. Выбор этой возможности зависит от многих факторов, таких как локализация опухоли и степень ее распространения в головном мозге.
В некоторых случаях опухоль может мешать дренированию спинномозговой жидкости из желудочков головного мозга, что может привести к скоплению жидкости в полостях головного мозга; это явление, также известно как гидроцефалия, или водянка головного мозга, и является относительно распространенным среди детей. В таких случаях операция будет сосредоточена также на устранении этой проблемы и зачастую будет включать в себя установку специальной трубки, или шунта, для эффективного дренажа жидкости и уменьшения внутричерепного давления, вызванного скоплением жидкости.
Врачи передового центра «Герцлия Медикал Центр» до сегодняшнего дня провели десятки и тысячи операций по удалению опухолей головного мозга, включая лечение в особо сложных случаях. Широкие возможности и усовершенствованное медицинское оборудование, имеющееся в распоряжении врачей, позволяют им демонстрировать впечатляющие показатели успеха в таких операциях.
Следует напомнить, что операция по удалению опухоли, конечно, не является единственным вариантом лечения: иногда будет принято решение о других методах лечения, таких как лучевая терапия или химиотерапия наряду с хирургическим вмешательством или вместо него. Здесь следует отметить, что лучевая терапия не проводится детям младше трех лет, поскольку в этот период их головной мозг находится в критической стадии развития.
Вы подозреваете наличие опухоли головного мозга у вашего ребенка?
Ребенок испытывает один или несколько из вышеуказанных симптомов?
Обратитесь еще сегодня в центр передовой нейрохирургии при больнице «Герцлия Медикал Центр».
Мы позаботимся о предоставлении вашему ребенку наилучшего лечения.
Опухоль мозга у ребенка
Сделать МРТ головного мозга детям в Санкт-Петербурге
Симптомы опухоли мозга у детей
Ограниченное внутреннее пространство черепа предназначено только для мозга и там нет места для чего бы то ни было еще. Поэтому по мере увеличения опухоли мозга у детей в черепе создается избыточное внутричерепное давление. Это давление может также создаваться из-за препятствования течению спинномозговой жидкости в мозге.
Связанные с этим симптомы включают:
- Головные боли;
- Припадки;
- Тошноту и рвоту;
- Раздражительность;
- Вялость и сонливость;
- Изменения особенности характера пациента и его умственной активности;
- Макроцефалию (увеличение объема головы) у детей, чья кости черепа еще не полностью срослись;
- Кома и смерть, при отсутствии лечения.
Могут также проявляться другие симптомы, например, при в опухоли в мозжечке дети могут испытывать трудности в движениях, ходьбе, координации. При опухоли возникшей возле оптических путей могут возникнуть зрительные изменения.
Диагностика опухолей мозга
Дети, у которых проявляются симптомы, свойственные для опухоли мозга должны быть тщательно осмотрены педиатром или детским невропатологом, чтобы найти причину возникших проблем.
Обследование обычно включает магнитно-резонансное сканирование мозга и если оно показывает наличие опухоли, пациент направляется на консультацию детского нейрохирурга, в чью задачу входит разработать совместно с родителями ребенка, максимально эффективного метода лечения.
Для консультаций также могут привлекаться другие специалисты:
- Детские онкологи;
- Офтальмологи;
- Врачи, специализирующиеся на эпилепсии (для лечения припадков);
- Радиологи;
- Специалисты по функциональной диагностике.
Для разработки правильного плана лечения для ребенка с опухолью мозга команде хирурга необходимо иметь информацию о:
Это можно определить при помощи компьютерной или магнитно-резонансной томографии. Такая информация необходима, т.к. существуют области мозга, операция на которых невозможна. Сканирование позволяет оценить возможность оперативного лечения.
Для этого срезы опухолевой ткани исследуются под микроскопом. Незнание этой информации позволяет оценить как опухоль будет развиваться и распространяться.
Чем выше класс, тем более агрессивно будет вести себя опухоль и распространяться с большей скоростью.
Типы опухолей головного мозга у детей
Опухоли мозга могут быть классифицированы как:
- Первичные, то есть те, которые возникли непосредственно в мозге.
- Метастатические, которые возникли в следствие попадания в мозг метастазов опухолей других органов.
- Доброкачественные, не раковые, растущие довольно медленно.
- Злокачественные, раковые. Эти опухоли могут быть очень агрессивными и быстро распространяющимися в другие отделы мозга.
Ниже мы рассмотрим некоторые распространенные виды опухолей мозга у детей.
Астроцитома. На долю астроцитом приходится около половины всех случаев детских опухолей мозга, и они наиболее часто появляются в возрасте от 5 до 8 лет. Опухоли этого типа развиваются из глиальных клеток, астроцитов. Для этих опухолей очень важно знать скорость их роста (хотя 80% из них относятся к медленнорастущим).
Выделяют 4 основных вида астроцитом у детей:
- Пилоцитарная астроцитома (класс 1). Эти опухоли наполнены жидкостью и растут очень медленно. При возникновении этих опухолей в мозжечке необходимо хирургическое вмешательство.
- Диффузная астроцитома (класс 2) проникает в соседние отделы мозга, делая операцию по ее удалению довольно затруднительной.
- Анапластическая астроцитома (класс 3) – злокачественная опухоль, требующая комбинированного лечения.
- Мультиформная глиобластома (класс 4) – наиболее злокачественный из всех видов астроцитом.
Также у детей могут возникать:
- Глиома ствола мозга;
- Опухоль сосудистого сплетения;
- Краниофарингиома;
- Опухоль половых клеток;
- Медуллобластома;
- Глиома зрительных нервов.
Лечение
План лечения опухолей мозга у детей может включать один или несколько из перечисленных ниже методов:
К этому способу приходится прибегать практически во всех случаях, либо для удаления опухоли, либо для проведения биопсии. Для медленно растущих опухолей это единственное необходимое лечение.
В этом случае узконаправленный пучок высокоэнергетического излучения направляется на опухоль и небольшой участок соседних тканей. Для лечения детей до 3 лет этот метод применяется с большой осторожностью из-за риска помешать развитию мозга.
Этот метод лечения применяется довольно широко, особенно в случае агрессивных быстро растущих опухолей. Химиотерапевтические препараты могут приниматься перорально, вводиться в вену, в спинномозговую жидкость, или непосредственно в полость, оставшуюся после хирургического вмешательства.
Второе мнение при опухолях мозга у детей
Несмотря на то, что опухоли мозга зачастую довольно хорошо идентифицируются на МРТ и КТ ошибки в интерпретации результатов сканирования случаются.
Это может быть обусловлено целым рядом причин, среди которых:
- Низкая точность оборудования (например, устаревший томограф или имеющий дефекты, возникшие в процессе эксплуатации);
- Отсутствие достаточного опыта у специалиста по КТ и МРТ.
Причем врачебные ошибки не всегда говорят о невысокой квалификации врача. Они могут случаться даже у довольно опытных специалистов по томографии, которые просто нечасто сталкиваются с редкими опухолями. Например, исследование головного мозга может попасть к врачу, имеющему больше опыта в диагностике легких или печени.
В описанной ситуации единственный вариант избежать неправильного лечения (что может поставить под угрозу жизнь ребенка) – получить второе мнение от квалифицированных радиологов. Национальная телерадиологическая сеть (НТРС) предлагает вам получить второе мнение от ведущих специалистов лучших клиник и институтов страны, имея всего лишь доступ к интернету. Не важно, как далеко вы находитесь, просто загрузите результаты сканирования на наш сервер и уже через сутки первичный диагноз будет либо опровергнут, либо подтвержден.
НТРС – простой способ снизить риск ошибок при сканировании до минимума.
Опухоль головного мозга у детей: симптомы и лечение
Опухоли головного мозга у детей: важность онконастороженности и особенности диагностики с позиции детского невролога
По данным ВОЗ, онкологические заболевания ежегодно регистрируются у 300 000 детей во всем мире и являются одной из основных причин смертности в детском и подростковом возрасте.
Ученые Казанской государственной медицинской академии — филиала ФГБОУ ДПО РМАНПО Минздрава России в городе Казань представили обзор основных аспектов этиопатогенеза, клиники, течения и терапевтической тактики при подозрении на объемный процесс головного мозга у детей для педиатров, неврологов, врачей общей практики и врачей семейной медицины.
По определению в МКБ-10, опухоли головного мозга — это гетерогенная группа внутричерепных новообразований, возникающих в процессе аномального неконтролируемого деления клеток, которые являются нормальными элементами ткани мозга, лимфатической ткани, кровеносных сосудов, черепномозговых нервов, мозговых оболочек, черепа, железистых образований мозга, или образующихся вследствие метастазирования первичной опухоли из другого органа (МКБ-10 C71, D33.0-D33.2).
В развитии опухолевого процесса выделяют следующие периоды:
1) период клинической компенсации: клинические симптомы поражения мозга отсутствуют, но существующая опухоль может быть обнаружена при случайном исследовании;
2) период клинической субкомпенсации: выявляются первые, иногда преходящие, неврологические симптомы;
3) период частичной клинической декомпенсации: отмечается развернутая, стабильная неврологическая симптоматика;
4) период грубой клинической декомпенсации: появляются начальные расстройства функционирования жизненно важных центров, угроза дислокации мозга и его вклинения;
5) терминальный период: прогрессирующее расстройство витальных функций, летальный исход.
Диагноз ОГМ выставляется поэтапно — сначала в амбулаторных условиях, потом — подтверждается в стационаре. Диагностический алгоритм содержит 3 этапа:
1) обнаружение (педиатр, невролог);
2) обследование (с назначением всех необходимых диагностических мероприятий);
3) подтверждение (в условиях специализированного онкологического стационара).
Одним из первых симптомов ОГМ может стать эпилептический пароксизм. Появление эпилептических пароксизмов на ранних стадиях заболевания, до манифестации выраженных признаков интракраниальной гипертензии (36,7%), повышает диагностическую значимость данного симптома. Наиболее часто эпилептические пароксизмы наблюдаются при ОГМ супратенториальной локализации; значительно реже — при субтенториальной. Преобладают приступы с фокальным компонентом — джексоновские припадки (60%). Кроме генерализованных и фокальных приступов, характерны психические эпилептические изменения, сходные с таковыми при генуинной эпилепсии: дисфорические и экстатические состояния, изменение поведения и расстройства мышления, головные боли.
Появившаяся у ребенка кривошея заслуживает серьезного внимания и нуждается в правильной интерпретации, в контексте всей клинической картины. Компенсаторное положение головы чаще появляется при субтенториальной локализации новообразования, что обеспечивает более благоприятные условия для оттока ликвора и уменьшает выраженность головной боли. У детей раннего возраста возможно появление деформации черепа и увеличение его размеров: увеличение лобных и теменных бугров, выстояние затылка в сочетании с выраженной венозной сетью.
При локализации опухолевого процесса в лобной области в клинической картине могут выявляться следующие симптомы: симптом Янишевского — рефлекторное сжимание кисти при малейшем прикосновении к ладони; оперкулярные движения; эпилептические припадки адверсивного характера и Джексоновские пароксизмы; прогрессирующий гемипарез; лобная астазия-абазия; лобная атаксия — севдомозжечковые нарушения, моторная афазия — при опухолях доминантного полушария, затрагивающих нижнюю лобную извилину (центр Брока) и др.
Для опухолей теменной доли характерно позднее появление общемозговой симптоматики, нарушение сложных и дифференцированных видов глубокой чувствительности на противоположной стороне, чувствительные Джексоновские пароксизмы; вегетативные и трофические расстройства; синдром Герстмана (алексия, акалькулия, аграфия, пространственная и пальцевая агнозия); астереогноз; амнестическая афазия; апраксия — при поражении нижней теменной дольки слева; нарушение схемы тела (аутотопагнозия) — потеря способности определять локализацию, изменение положения своих конечностей и туловища при закрытых глазах (при поражении верхней теменной извилины).
Для опухолей височной доли характерно быстрое развитие гипертензионно-гидроцефального синдрома, раннее появление застойных дисков зрительных нервов, сенсорная и амнестическая афазия; генерализованные пароксизмы с предшествующей аурой в виде обонятельных или зрительных галлюцинаций; контралатеральная гемианопсия, вегетативно-исцеральные пароксизмы и эмоциональные нарушения при медиобазальной локализации; псевдоцеребеنлярная височная атаксия Швабе (при поражении височно-мостового пути) — промахивание в пальценосовой пробе, падение назад и в сторону — стоя и при ходьбе, ригидность и тремор на противоположной очагу стороне.
Для опухолей затылочной доли характерны зрительные галлюцинации, локализованные в противоположных полях зрения, гомонимная гетеролатеральная гемианопсия с сохранным центральным зрением или контралатеральный квадрантный дефект поля
зрения; генерализованные эпилептические припадки, развитию которых предшествовала зрительная аура в виде вспышек света; алексия — нарушение чтения, возникающее при расположении опухоли на границе височной, теменной и затылочной долей;
зрительная агнозия — расстройство визуального узнавания при двухстороннем поражении коркового центра зрения; мозжечковые симптомы.
Для опухолей подкорковых узлов и зрительного бугра характерно длительное бессимптомное течение. Первым признаком нередко становятся гипертензионные кризы, сопровождающиеся обнаружением застойных дисков зрительных нервов и ранняя дислокация с вклинением мозга в тенториальное и большое затылочное отверстия. Характерны гемипарезы по экстрапирамидному типу, в сочетании с гиперкинезами. Грубое нарушение глубокой и поверхностной чувствительности. Психические нарушения в виде Корсаковского синдрома (потеря памяти на текущие события), симптомы угнетения сознания и психики в виде оглушенности, адинамии. Симптомы со стороны близлежащих структур (внутренняя капсула, ножки мозга, четверохолмие).
Опухоли хиазмально-селлярной области включают опухоли гипофиза (аденома, карцинома) и опухоли остатков гипофизарного хода (краниофарингиомы). Клинически опухоли гипофиза характеризуются триадой симптомов: эндокринные нарушения, изменения турецкого седла, зрительные нарушения. Краниофарингиомы составляют 21% опухолей супратенториальной локализации. По структуре кранеофарингеомы могут быть кистозные, плотные и сочетанные. Характерно наличие обызвествления ткани опухоли или стенки кисты (в 60-100% случаев), что повышает нейровизуализационные возможности обнаружения опухоли данной локализации. Клинические проявления составляют триаду симптомов: полигормональные нарушения, хиазмальные нарушения, гидроцефальный синдром.
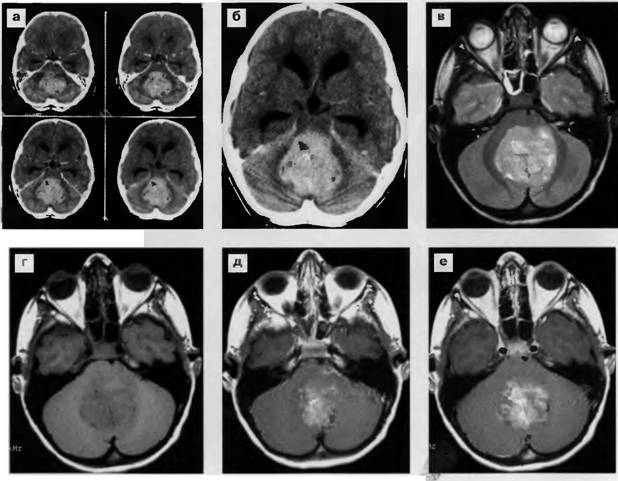
Частота встречаемости опухолей ствола головного мозга в детском возрасте — 10-15% от числа всех ОГМ. В большинстве случаев (почти в 90%) — это глиальные опухоли.
Симптомы заболевания зависят от того, в какой зоне ствола мозга располагается опухоль. Первыми симптомами, появившимися у ребенка, могут быть: глазодвигательные нарушения (косоглазие), асимметрия лицевой мускулатуры, слабость в руке или ноге, по гемитипу. Особого внимания требуют жалобы на головокружение, неустойчивость при ходьбе, нарушение (снижение) слуха. Возможно появление неловкости, некоординированности движений, шаткости походки, тремора рук.
В дальнейшем, может присоединиться головная боль гипертензионного характера. Высокая функциональная значимость стволовых структур мозга не только
определяет тяжесть состояния детей, но и обуславливает объективные трудности при хирургическом лечении новообразований данной локализации.
Опухоли мозжечка составляют 60% от числа всех новообразований задней черепной ямки. Гистологическая характеристика: астроцитомы, медуллобластомы и саркомы.
Характерен продромальный период, с астенизацией, потерей веса, увеличением лимфоузлов, воспалительными изменениями крови. Саркомам свойственна узловая форма роста. В клинике часто отмечается быстрое снижение остроты зрения, вследствие развивающейся внутричерепной гипертензии и токсического неврита зрительных нервов.
Опухолью IV желудочка называется новообразование, произрастающее из его стенок и располагающееся в его полости. Рост опухоли в полость IV желудочка сопровождается ее последующим прорастанием вверх, по Сильвиеву водопроводу, или вниз, через отверстие Мажанди, в большую цистерну, часто достигая верхне-шейных сегментов спинного мозга.
Клиника опухолей IV желудочка характеризуется проявлениями гидроцефально-ипертензионного синдрома и очаговыми признаками поражения мозжечка и ствола мозга.
Специфическим признаком этих опухолей является синдром Брунса, характеризующийся внезапным приступом интенсивной головной боли, сопровождающейся тошнотой и рвотой. Отмечаются вегетативные расстройства (потливость, чувство страха, сердцебиение), характерно нарушение сознания при повороте головы и туловища. Данная симптоматика обусловлена резким нарушением оттока ликвора вследствие обтурации опухолью полости IV желудочка и его отверстий. Вне приступа у детей часто наблюдается вынужденное положение головы — ребенок, иногда незаметно для себя, начинает наклонять голову назад или в сторону.
При росте опухоли из дна ромбовидной ямки или при вовлечении в патологический процесс стволовых структур, наблюдается симптомокомплекс поражения различных зон ствола мозга. При прорастании опухоли в мозжечок появляются нарушения равновесия и координации: шаткость походки, тремор в руках, мимопопадание в целенаправленных движениях.
При подозрении на новообразование головного мозга в детском возрасте обязательным является назначение следующих диагностических мероприятий:
1) Неврологическое обследование;
2) Офтальмологическое обследование (оценка остроты и полей зрения, картины глазного дна);
3) Отоневрологическое исследование: оценка слуха (аудиометрия) и вестибулярных функций;
4) Краниограмма в 2 проекциях, позволяющая выявить вторичные признаки внутричерепной гипертензии — обнаружить вызванные опухолью локальные изменения костей черепа.
5) Ультрасонография применяется у детей 1 года жизни, если родничок не закрыт.
6) Электроэнцефалография (ЭЭГ) применяется для выявления очаговых нарушений биопотенциалов мозга и/или оценки тяжести нарушений деятельности мозга в целом;
7) Эхо-Энцефалограмма (Эхо-ЭГ) используется для выявления смещения срединных структур мозга, расширения желудочковой системы. Информативна для диагностики полушарных опухолей и желудочковой гидроцефалии;
8) Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) — наиболее информативны для обнаружения опухоли, исследования ее локализации и гистологической структуры.
Ранняя диагностика опухолей головного мозга, и их своевременная адекватная терапия обуславливают исход заболевания и определяют качество жизни ребенка и его семьи.
Источник: «Опухоли головного мозга у детей: важность онконастороженности и особенности диагностики с позиции детского невролога» М.А. Уткузова, М.В. Белоусова, В.Ф. Прусаков, А.А. Уткузов




