Анафилактический шок у детей


Анафилактический шок представляет серьезную опасность для жизни ребенка. Родителям нужно знать симптомы этого состояния и алгоритм действий при уже развившейся реакции.
- Что такое анафилактический шок?
- Почему возникает анафилаксия?
- Четыре формы шока у детей
- Как распознать анафилактический шок?
- Профилактика осложнений анафилаксии
- Неотложная помощь
- Особенности состояния у детей до одного года
Что такое анафилактический шок?
Анафилактический шок, или анафилаксия, – острая аллергическая реакция, затрагивающая все органы и системы организма. Анафилаксия может возникать у людей любого возраста, но особую опасность она представляет в раннем детском возрасте.
Почему возникает анафилаксия?
Анафилаксия развивается при повторном попадании в организм ребенка антигена. Антигенами являются любые чужеродные для организма вещества. Наиболее сильными аллергенами считаются:
- лекарственные препараты (антибиотики, гормоны, обезболивающие вещества и вакцины);
- некоторые продукты питания (молоко и молочные продукты, яйца, арахис, морепродукты);
- яд пчел, шершней, змей, ос, муравьев;
- химические пищевые добавки, красители и консерванты.
Аллерген, попадая в системный кровоток первый раз, вызывает развитие сенсибилизации (повышенной чувствительности) к этому веществу. Обычно это происходит у детей с наследственной предрасположенностью к развитию аллергии.
Повторное проникновение антигена в организм ведет к высвобождению из клеток в кровь особых веществ – гистамина и простагландинов. Эти вещества вызывают ряд патологических системных реакций:
- Сужение просвета бронхов и образование в них густой слизи.
- Расширение кровеносных сосудов, вызывающее резкое падение давления.
- Сокращение гладкой мускулатуры желудка и кишечника. В результате возникает боль в животе.
- Нарушение кровоснабжения кожи.
- Появление отеков.
Четыре формы шока у детей

Симптомы анафилактического шока у детей зависят от способа проникновения антигена и его вида. При внутривенном введении аллергена реакция обычно развивается сразу же («на игле»). Если аллерген поступил через рот или кожу, то до момента появления первых симптомов может пройти несколько часов.
При анафилаксии появляется весь комплекс симптомов шока, но в большинстве случаев преобладают признаки поражения одной из систем. Выделяют четыре формы анафилактического шока:
- Асфиксическая. Наиболее часто встречающаяся форма анафилаксии у детей. У ребенка появляется выраженная одышка, он не может сделать вдох. Возникает сильный насморк, возможно отделение густой мокроты. У малыша стремительно синеют кожные покровы, особенно область носогубного треугольника.
- Гемодинамическая. Из-за паралитического расширения сосудов возникает выраженное снижение давления. Может произойти обморок. Кожа ребенка становится бледной, сильно учащается пульс. Иногда возникает отек Квинке.
- Церебральная. При этой форме анафилаксии возникают сильные судороги, головная боль. Ребенок не может дышать из-за западения языка, может идти пена изо рта. Помощь должна быть оказана немедленно.
- Абдоминальная. Происходит спазм гладких мышц кишечника, нарушается кровоснабжение органов брюшной полости. Из-за этого возникают боли в животе и области левого подреберья. В тяжелых случаях может произойти внутреннее кровотечение, при этом ребенок резко бледнеет и теряет сознание.
Все указанные выше формы анафилаксии могут привести к полиорганной недостаточности, остановке сердца и дыхания.
Родителям следует отличать анафилактический шок от обычной аллергии. При аллергии симптомы, как правило, возникают при длительном контакте с большим количеством аллергена. Так, у ребенка может возникнуть аллергическая реакция на употребление большого количества цитрусовых. При этом случаи развития анафилаксии на цитрусовые очень редки. Для развития же анафилактического шока достаточно попадания в организм минимального количества антигена.
Как распознать анафилактический шок?
Родителям необходимо срочно обратиться за медицинской помощью, если у ребенка после введения лекарственного препарата, употребления какого-либо продукта питания возникли симптомы шока: участился пульс, появились кожные реакции, нарушилось дыхание. Особую осторожность следует соблюдать родителям, у чьих детей в прошлом уже имелись проявления аллергии, а также если есть наследственная предрасположенность к аллергическим реакциям.
Профилактика осложнений анафилаксии
Для предотвращения тяжелых осложнений родителям следует соблюдать следующие правила:
- Прием лекарственных препаратов должен осуществляться строго по назначению врача. Превышение дозировки лекарственного средства или кратности приема недопустимо.
- После внутривенного, внутримышечного или внутрикожного введения лекарства, вакцины ребенку нужно некоторое время оставаться в поликлинике (больнице), обычно около 30 минут. Если после приема лекарственного препарата разовьется анафилактический шок, врачи смогут оказать медицинскую помощь немедленно.
- Новые пищевые продукты родители должны давать ребенку постепенно, наблюдая за реакцией.
- Малышам до года нельзя давать молоко. Белок коровьего молока является сильнейшим аллергеном. Осторожность следует проявлять и при вводе в рацион ребенка белка куриного яйца.
- Перед поездкой на природу родители должны заранее изучить правила оказания неотложной помощи детям при укусах змей, пчел, муравьев.
Если на какой-либо антиген у ребенка развилась анафилактическая реакция, это вещество необходимо полностью исключить из жизни малыша.
Неотложная помощь

Оказание первой помощи родители должны начать сразу после вызова скорой помощи, а прибывшие медики оказывают неотложную медицинскую помощь:
- Самое главное – прекратить действие аллергена на организм ребенка. Прекращается введение лекарственного препарата или вакцины, удаляется жало насекомого, промывается водой желудок и дается любой сорбент, если анафилаксия связана с продуктом питания или приемом лекарства в виде таблеток. При внутривенном попадании антигена выше места введения на руку накладывается жгут, можно приложить холод.
- Для облегчения дыхания ребенку необходимо обеспечить поступление кислорода. Родителям нужно открыть окна в помещении, создать сквозняк. Медицинские работники обеспечивают поступление кислорода с помощью маски или введения воздуховода непосредственно в трахею ребенка.
В машине скорой помощи, а затем в медицинском учреждении ребенку вводят специальные препараты, вызывающие сужение расширенных сосудов, блокирующие медиаторы воспаления. Для восстановления давления внутривенно капельно вводятся солевые растворы.
Особенности состояния у детей до одного года
Основной причиной развития анафилаксии у грудничка является введение новых продуктов питания, реже – введение лекарственных средств. На укусы пчел и других насекомых реакция обычно не развивается, так как для анафилаксии требуется повторное попадание антигена в организм малыша.
Для того чтобы избежать анафилактического шока у ребенка, родители должны правильно вводить прикорм. Продукты вводятся постепенно, в течение нескольких дней, каждый продукт вводится отдельно и дается в утренние часы. Начинать прикорм следует после шести месяцев жизни ребенка.
Проведение вакцинации также требует осторожности. В день прививки нужно следить за поведением ребенка, его состоянием. Нельзя в этот день давать малышу новые продукты питания. Проведение вакцинации во время болезни, прорезывания зубов недопустимо, так как симптомы анафилаксии могут маскироваться под симптомы этих состояний.
Анафилаксия (анафилактический шок) у детей
Версия: Клинические протоколы 2006-2019 (Беларусь)
Общая информация
Краткое описание
Приложение
к приказу Министерства здравоохранения
Республики Беларусь
08.08.2014 № 829
КЛИНИЧЕСКИЕ ПРОТОКОЛЫ диагностики и лечения аллергических заболеваний у детей
Клинические протоколы предназначены для оказания медицинской помощи детям с аллергическими заболеваниями в амбулаторных и стационарных условиях районных, городских, областных и республиканских организаций здравоохранения Республики Беларусь.
Настоящие клинические протоколы по диагностике и лечению основных аллергических заболеваний у детей, актуальных для Республики Беларусь, разработаны с учетом рекомендаций международных согласительных документов, основанных на принципах доказательной медицины.
Обязательные диагностические исследования выполняются для постановки и подтверждения предполагаемого диагноза и вне зависимости от уровня оказания медицинской помощи.
Дополнительные диагностические исследования проводятся для уточнения диагноза, этиологии аллергического заболевания, патогенетического варианта болезни. Этот вид диагностики выполняется в зависимости от наличия необходимого оборудования, реагентов и расходных материалов, позволяющих выполнить дополнительные исследования на соответствующем уровне. В случае отсутствия возможности для выполнения диагностики пациент направляется в организацию здравоохранения следующего уровня. Кратность обследования определяется состоянием пациента и необходимостью контроля динамики патологического процесса.
Фармакотерапия осуществляется в соответствии с протоколом с учетом всех индивидуальных особенностей каждого пациента и клинико-фармакологических характеристик лекарственных средств. При этом необходимо учитывать наличие индивидуальных противопоказаний, аллергологический и фармакологический анамнез.
Аллергологическая диагностика методом кожных проб и аллергенспецическая терапия выполняются врачом аллергологом на амбулаторном приеме или в условиях аллергологического отделения (коек в структуре других отделений).
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ АНАФИЛАКСИИ (АНАФИЛАКТИЧЕСКОГО ШОКА) У ДЕТЕЙ
Наименование нозологической формы заболевания (шифр по МКБ-10):
Анафилактический шок, вызванный патологической реакцией на пищу (Т78.0).
Анафилактический шок неуточненный (Т78.2).
Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство (Т88.6).
Клинический протокол построен с учетом последних международных рекомендаций по диагностике и лечению анафилаксии (World allergy organization guidelines for the assessment and management of anaphylaxis, 2011, Update 2012).
Анафилаксия – острая угрожающая жизни реакция гиперчувствительности, обусловленная внезапным системным высвобождением медиаторов из тучных клеток и базофилов. Она характеризуется различными механизмами развития (иммунными и неиммунными), разнообразными клиническими проявлениями и неодинаковой степенью тяжести.
Клинические критерии диагностики анафилаксии:
| Вероятность анафилаксии высокая при наличии одного из следующих критериев (указаны цифрами): |
| 1. Острое начало заболевания (через несколько минут, в отдельных случаях – через несколько часов с момента воздействия причинного фактора) с поражением кожи и (или) слизистых оболочек (генерализованная крапивница, зуд и гиперемия, отек губ, языка и мягкого неба) в сочетании с одним из следующих признаков: а) дыхательные нарушения (одышка, бронхоспазм, стридор, снижение пиковой объемной скорости выдоха, гипоксемия); б) снижение артериального давления или ассоциированные с ней симптомы органной дисфункции (гипотензия, коллапс, синкопе, недержание мочи) |
| 2. Два или более признаков поражения различных органов и систем, развивающиеся быстро (через несколько минут, в отдельных случаях – через несколько часов после воздействия причинного фактора): а) поражение кожи и (или) слизистых оболочек (генерализованная крапивница, зуд и гиперемия, отек губ, языка и мягкого неба); б) дыхательные нарушения (одышка, бронхоспазм, стридор, снижение пиковой объемной скорости выдоха, гипоксемия); в) снижение артериального давления или ассоциированные с ней симптомы органной дисфункции (гипотензия, коллапс, синкопе, недержание мочи); г) персистирующие гастроинтестинальные симптомы (спастические боли в животе, рвота) |
| 3. Снижение артериального давления через несколько минут, в отдельных случаях – через несколько часов с момента воздействия причинного фактора: а) младенцы и дети: систолическое давление ниже нижней границы возрастной нормы* или снижение систолического давления более чем на 30 % от индивидуального показателя; б) взрослые: систолическое артериальное давление ниже 90 мм рт.ст. или снижение систолического давления более чем на 30 % от индивидуального показателя |
| * Нижняя граница нормы систолического давления: в возрасте 1-12 мес. – 70 мм рт.ст., у детей 1-10 лет – 70 + 2n, где n – возраст в годах, в возрасте 11-17 лет – 90 мм рт.ст. Нормальная частота пульса: в возрасте 1-2 года – 80-140 ударов в 1 мин, в возрасте 3 года – 80-120 ударов в 1 мин, у детей старше 3 лет – 70-115 ударов в 1 мин |

Автоматизация клиники: быстро и недорого!
– Подключено 300 клиник из 4 стран
– 800 RUB / 4500 KZT / 27 BYN – 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место – 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Выделяют 2 формы: аллергическую и неаллергическую анафилаксию.
Диагностика
Объем обязательных исследований при диагностике анафилаксии:
1. Анамнестическое исследование.
2. Физикальное исследование (оценка сознания, внешнего вида кожи, состояния кровообращения и дыхания).
3. Мониторинг частоты сердечных сокращений.
4. Мониторинг уровня артериального давления.
5. ЭКГ.
Объем дополнительных исследований при госпитализации:
1. Пульсоксиметрия (мониторинг).
2. Исследование кислотно-основного состояния в динамике.
3. Биохимический анализ крови (белок и фракции, мочевина, креатинин, глюкоза крови, электролиты (калий, натрий, хлор), билирубин (фракции), АЛТ, АСТ).
4. ЭКГ.
5. Осмотр глазного дна.
6. Осмотр невролога.
7. УЗИ сердца.
8. УЗИ органов брюшной полости и почек.
9. Анализ крови общий.
10. Общий анализ мочи.
Объем дополнительных исследований по показаниям:
1. Анализ мочи по Нечипоренко.
2. Суточная протеинурия.
3. Клиренс по эндогенному креатинину.
4. ЭЭГ по показаниям.
5. Магнитно-резонансная томография головного мозга.
6. Определение аллергенспецифических IgE-антител при клинических данных в пользу IgE-опосредованной анафилаксии*.
7. Реакция аллергенспецифического повреждения лейкоцитов*.
8. Реакция дегрануляции тучных клеток с лекарственными аллергенами*.
9. Реакция выброса миелопероксидазы с аллергенами*.
____________________
* Назначается в специализированных (аллергологических) отделениях и на специализированном приеме.
Лечение
госпитализация после оказания первой медицинской помощи показана во всех случаях.
Объем терапии:
В учреждении иметь письменный протокол неотложной помощи при анафилаксии.
Помощь осуществляется в три этапа:
I этап. Стартовая базовая терапия анафилаксии:
1. Уменьшить или прекратить воздействие триггеров, если имеется возможность (прекратить введение диагностических или лечебных средств и др.).
2. Оценить и обеспечить проходимость дыхательных путей (при необходимости очистить от патологического содержимого доступным способом с учетом имеющихся возможностей), оценить состояние кровообращения, дыхания и сознания пациента, внешний вид кожи, рассчитать должную массу тела с учетом возраста пациента.
3. Немедленно вызвать по телефону бригаду скорой медицинской помощи (при развитии анафилаксии вне лечебного учреждения).
4. Ввести эпинефрин (адреналин) (1 мг/мл) внутримышечно в среднюю треть бедра по переднебоковой поверхности из расчета 0,01 мг/кг массы тела. Максимальная доза для детей – 0,3 мг, старше 15 лет – 0,5 мг. Записать время введения первой дозы, при необходимости повторить ее через 5-15 минут. У большинства пациентов достигается фармакологический ответ на первую или вторую дозы.
5. Уложить пациента на спину (на бок при рвоте), придать возвышенное положение ногам, запретить резко вставать или садиться (возможна мгновенная смерть!).
6. По показаниям обеспечить подачу кислорода со скоростью 6-8 л/мин через лицевую маску или ротогортанный воздуховод.
7. Обеспечить стабильный доступ к вене.
8. Обеспечить внутривенное введение 0,9 % раствора хлорида натрия. В первые 5-10 мин вводить жидкость из расчета 10 мл/кг.
9. При остановке сердца и дыхания на любом этапе осуществить базовую сердечно-легочную реанимацию.
10. Осуществлять регулярный (как можно чаще) контроль артериального давления, частоты сердечных сокращений, мониторинг дыхания и оксигенации крови (если имеется возможность).
11. Транспортировать в положении лежа в отделение или палату интенсивной терапии.
II этап. При отсутствии эффекта стартовой базовой терапии или недостаточном фармакологическом ответе во время транспортировки показаны лекарственные средства второй линии:
1. Антигистаминные средства внутривенно на выбор: хлоропирамин 2,5-5 мг, дифенгидрамин 1 мг/кг массы тела (максимальная доза – 50 мг), клемастин 12,5 мкг/кг ребенку старше 1 года.
2. При бронхоспазме ™2-агонисты из дозирующего аэрозольного ингалятора с лицевой маской (сальбутамол (2-6 доз (1 доза 100 мкг) в зависимости от тяжести бронхиальной обструкции) или через небулайзер с лицевой маской (0,1 % раствор фенотерола в возрастной дозе (дети до 6 лет (менее 22 кг) – 1 капля/год жизни, дети 6-14 лет – 5-30 капель в зависимости от тяжести бронхоспазма, дети старше 14 лет – 10-40 капель в зависимости от тяжести бронхоспазма) с повторением до 3 раз в течение первого часа при сохранении бронхиальной обструкции.
3. Глюкокортикостероиды внутривенно разово: гидрокортизон до 100 мг или метилпреднизолон 1 мг/кг массы тела (максимальная доза – 50 мг).
4. Продолжить внутривенную инфузию 0,9 % раствора хлорида натрия. В первый час от начала терапии объем вводимой жидкости должен составить 30 мл/кг массы тела.
5. Продолжить подачу кислорода.
III этап. Лечение рефрактерной анафилаксии:
1. Интубация трахеи и искусственная вентиляция легких.
2. Внутривенная инфузия 0,9 % раствора хлорида натрия (продолжить). В первый час от начала терапии объем вводимой жидкости должен составить 30 мл/кг массы тела.
3. При остановке сердца ввести внутривенно болюсно раствор эпинефрина (1 мг/1 мл) из расчета 0,01 мл/кг (развести 1 мл раствора эпинефрина на 9 мл 0,9 % раствора натрия хлорида, вводить по 0,1 мл/кг разведенного эпинефрина, по показаниям эту дозу можно повторять через 3-5 мин в течение сердечно-легочной реанимации).
4. Внутривенное титрование вазопрессоров (допамина). Допамин в дозе 400 мг предварительно развести в 500 мл 5 % раствора декстрозы и титровать со скоростью 2-20 мкг/кг/мин до достижения уровня систолического артериального давления 90 мм рт.ст. и выше. Обеспечить мониторинг частоты сердечных сокращений, артериального давления, ЭКГ, величины диуреза. При уменьшении диуреза необходимо снизить дозу допамина.
5. Введение глюкагона. Вводить внутривенно болюсно в дозе 20-30 мкг/кг (максимальная доза для детей – 1 мг). Затем при необходимости продолжить титрование со скоростью 5-15 мкг/мин (мониторный контроль уровня артериального давления!).
6. При персистирующей брадикардии в возрасте 1-3 года – менее 80 ударов в 1 мин, у детей старше 3 лет – менее 70 ударов в 1 мин ввести атропин: 0,1 % раствор атропина сульфата из расчета 0,02 мг/кг (0,02 мл/кг), эту дозу можно повторить через 5 мин, общая доза не более 1 мг.
После выведения из анафилаксии:
1. Терапия системными стероидами 5-6 дней (преднизолон 1-2 мг/кг/сутки) не более 20 мг у детей до 2 лет и не более 60 мг у детей старше 2 лет жизни в 2 приема с последующим постепенным снижением дозы до отмены в течение 5-7 дней.
2. Симптоматическая терапия.
3. Обучение в аллергошколе.
Рекомендации при выписке из стационара:
1. При анафилаксии на пищу – диета с исключением причинного продукта-аллергена.
2. При анафилаксии на медикаменты и диагностические средства – исключение причинного аллергена.
3. При анафилаксии на укусы/ужаления насекомых – аллергенспецифическая иммунотерапия причинным аллергеном с учетом действующих инструкций*.
4. При повторной идиопатической анафилаксии – профилактический прием одного из антигистаминных препаратов в течение 2-3 месяцев (хифенадин с первых дней жизни, дезлоратадин или цетиризин с 6 месяцев жизни, лоратадин или левоцетиризин с 2 лет жизни, фексофенадин или эбастин с 6 лет жизни).
5. При повторной рефрактерной анафилаксии – профилактический прием преднизолона (0,5-1 мг/кг/сутки, не более 20 мг в сутки).
__________________
* Назначается в специализированных отделениях (койках) и на специализированном приеме.
Список сокращений
ДАИ – дозирующий аэрозольный ингалятор
ИКС – ингаляционный(е) кортикостероид(ы)
ПОСВ – пиковая объемная скорость
PUVA-терапия – (PUVA = Psoralens + Ultraviolet А) – лечебное воздействие на кожу длинноволнового ультрафиолетового излучения А в комбинации с псораленами
Информация
Источники и литература
- Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов 2006-2019
- www.minzdrav.gov.by
Информация
ОБ УТВЕРЖДЕНИИ КЛИНИЧЕСКИХ ПРОТОКОЛОВ ДИАГНОСТИКИ И ЛЕЧЕНИЯ АЛЛЕРГИЧЕСКИХ ЗАБОЛЕВАНИЙ У ДЕТЕЙ
На основании Положения Министерства здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446 «О некоторых вопросах Министерства здравоохранения и мерах по реализации Указа Президента Республики Беларусь от 11 августа 2011 г. № 360», и в целях совершенствования оказания медицинской помощи детям с аллергической патологией
ПРИКАЗЫВАЮ:
1. Утвердить «Клинические протоколы диагностики и лечения аллергических заболеваний у детей» согласно приложению.
2. Начальникам управлений здравоохранения областных исполнительных комитетов, председателю комитета по здравоохранению Минского городского исполнительного комитета, руководителям государственных организаций, подчиненных Министерству здравоохранения Республики Беларусь, обеспечить проведение диагностики, лечения и реабилитации детей в соответствии с клиническими протоколами, указанными в пункте 1 настоящего приказа.
3. Признать утратившими силу:
приложение № 7 «Отраслевые стандарты обследования и лечения детей с аллергическими заболеваниями в амбулаторно-поликлинических и стационарных условиях» приказа Министерства здравоохранения Республики Беларусь от 30 сентября 2003 г. № 156 «Об утверждении отраслевых стандартов обследования и лечения больных в системе Министерства здравоохранения Республики Беларусь»;
приложение № 7 «Клинический протокол диагностики и лечения бронхиальной астмы» в части, касающейся детей, приказа Министерства здравоохранения Республики Беларусь от 25.10.2006 № 807 «Об утверждении некоторых клинических протоколов диагностики и лечения»;
приложение № 6 «Клинический протокол диагностики, лечения и профилактики атопического дерматита» в части, касающейся детей, приказа Министерства здравоохранения Республики Беларусь от 25.02.2008 № 142 «Об утверждении некоторых клинических протоколов диагностики и лечения»;
4. Контроль исполнения настоящего приказа возложить на первого заместителя Министра Пиневича Д.Л.
Острые аллергические реакции у детей
Все острые аллергические реакции, требующие оказания неотложной помощи, делят на две группы: генерализованные – анафилактический шок и токсикоаллергические дерматиты (синдром Стивенса-Джонсона, синдром Лайелла); и локализованные – кожные (крапивница, ангионевротический отек или отек Квинке).
Анафилактический шок – остро развивающейся, угрожающий жизни патологический процесс, обусловленный аллергической реакцией немедленного типа при введении в организм аллергена. Анафилактический шок развивается бурно, через несколько секунд или минут (обычно не более 30-ти мин.) после контакта с “причинным” аллергеном (чаще в ответ на введение лекарственных препаратов, при проведении провокационных проб, при укусах насекомых). Важнейшую роль в развитии шока играет высокая степень сенсибилизации организма.
Клинические проявления анафилактического шока
Ранние признаки – ощущение жара, чувство страха, эритема, зуд кожи лица. В дальнейшем могут развиться аллергический стеноз гортани, бронхоспазм, гемодинамические нарушения (шок), диспепсический синдром, отек Квинке. Обычно преобладают 2-3 синдрома, летальный исход чаще всего наступает от острой дыхательной недостаточности. Бывают молниеносные формы шока со смертельным исходом в течение 5-10 минут. Причина смерти – острая гемодинамическая недостаточность и асфиксия.
В зависимости от ведущего клинического синдрома выделяют два варианта молниеносного течения анафилактического шока
- С развитием острой дыхательной недостаточности: удушье и развитие асфиксии за счёт нарушения проходимости верхних дыхательных путей, средних и мелких бронхов вследствие развившегося бронхоспазма и отёка. При прогрессировании дыхательной недостаточности и развитии надпочечниковой может наступить летальный исход;
- С развитием острой сосудистой недостаточности (коллапса) – отмечается прогрессирующее падение АД, нитевидный пульс, сопровождающееся бледностью и цианозом кожи и резким ослаблением сердечной деятельности. Вследствие коронарной недостаточности может развиться кардиогенный шок. Далее наступает потеря сознания, судороги. При нарастании явлений сердечно-сосудистой недостаточности происходит остановка сердца и дыхания.
Может наблюдаться церебральный вариант шока (с преобладанием в клинической картине симптомов поражения нервной системы) – отмечается нарушение функции ЦНС, проявляющееся возбуждением, чувством страха, потерей сознания, судорогами, отёком головного мозга или клиническими проявлениями по типу эпилепсии.
Редко анафилактический шок протекает с постепенным развитием клинической симптоматики (в течение 24 часов), после продромального периода, характеризующегося состоянием дискомфорта, затруднением дыхания, появлением полиморфных аллергических сыпей.
Неотложная помощь при анафилактическом шоке
- прекратить введение лекарственного средства, обеспечить доступ к вене;
- уложить больного, голову повернуть на бок, выдвинуть нижнюю челюсть (для предупреждения западения языка, асфиксии и аспирации рвотных масс), обеспечить доступ свежего воздуха, освободить от стесняющей одежды. Работать в паре или бригадой, вызвать реанимацию на себя. ;
- место введения аллергена обколоть 0,18% р-ром эпинефрина (адреналина) (0,1мл/год жизни в 5,0 мл изотонического раствора) и приложить холод.
- выше места введения аллергена (укуса) наложить жгут, не сдавливая артерии (на 30 мин.);
- одновременно ввести:
- 0,18% р-ра эпинефрина (адреналина) 0,05 – 0,1 мл/год жизни (не более 1 мл) в/венно струйно или в/мышечно в корень языка или вылить под язык,
- 3% р-р преднизолона 3-5 мг/кг в/венно (в/мышечно желательно в мышцы дна полости рта) или, предпочтительнее – 0,4 % р-р дексаметазона (в 1 мл – 4 мг) в расчете по преднизолону (1:4) в/венно.
По прибытии бригады «скорой помощи»:
- ввести в/венно струйно 0,18% р-ра эпинефрина (адреналина) 0,05 – 0,1 мл/год жизни в 10 мл изотонического раствора натрия хлорида;
- ввести в/венно: 3 % р-р преднизолона 2-4 мг/кг (в 1 мл – 30 мг) или 0,4 % р-р дексаметазона 0,3-0,6 мг/кг (в 1 мл – 4 мг);
- восполнение ОЦК: ввести в/венно струйно глюкозосолевые растворы (10% р-р глюкозы, Рингер. Диссоль и др.) до стабилизации АД, затем капельно 10-20 мл/кг.
- при сохраняющемся низком АД продолжать в/венное струйное введение 0,1% р-ра адреналина 0,05 мл/год жизни (суммарно не более 5 мг) каждые 10-15 мин. до улучшения состояния, каждые 5 минут (следить за АД, пульсом)
- проведение посиндромной терапии, в зависимости от варианта анафилактического шока:
1) при бронхоспазме:
- оксигенотерапия,
- ввести в/венно струйно 2,4% р-р эуфиллина – 0,5-1,0 мл/год жизни (4 мг/кг, не более 10 мл) или ингаляции беротека, беродуала (ГКС и β2–адреномиме-тиков),
- при неэффективности проведенных мероприятий – интубация трахеи.
2) при сердечно-сосудистой недостаточности и развитии отёка лёгких:
- в/венно 0,3-0,5 мл 0,05% р-р строфантина в 10 мл 40% р-ра глюкозы;
- ввести 1 % р-р фуросемида (лазикса) 0,1-0,2 мл/кг (1-2 мг/кг) в/мышечно или в/венно струйно. При отсутствии эффекта через 15-20 мин. – повторить введение препарата;
- При нарастании клиники отека легких – 4 % р-р допамина в/венно титрованно 3-6 мкг/кг/мин (дозировка подбирается индивидуально);
- ингаляция О2 с парами спирта,
- непрямой массаж сердца, дыхание рот в рот, рот в нос, ИВЛ.
3) Если причиной развития анафилактического шока явились пенициллин или бициллин, то в/мышечно вводится пенициллиназа 1000000 ЕД в 2,0 мл изотонического раствора р-ра.
4) При судорогах – введение 0,5% раствора диазепама (седуксена) 0,05-0,1 мл/кг (0,2-0,3 мг/кг) в/мышечно, в/венно.
Вызов реанимационной бригады. После стабилизации АД экстренная госпитализация на носилках в реанимационное отделение стационара под контролем функций жизнеобеспечения и общесоматической симптоматики (рецидив анафилаксии!)
Гигантская крапивница, отек Квинке
Гигантская крапивница и отек Квинке – аллергические реакции немедленного типа. При крапивнице на коже внезапно появляются волдыри, окруженные зоной гиперемии, возвышающиеся над уровнем кожи, иногда с отеком и зудом, с тенденцией к слиянию. Могут быть общие симптомы: лихорадка, возбуждение, артралгии, коллапс. При отеке Квинке остро появляются ограниченные отеки кожи, подкожной клетчатки или слизистых оболочек с ощущением распирания, но безболезненные; при надавливании на месте отека не образуется ямка; при отеке голосовых связок возникает симптоматика аллергического отека гортани.
Неотложная помощь при гигантской крапивнице и отеке Квинке:
- немедленно прекратить поступление аллергена;
- ввести антигистаминные препараты – 2 % р-р хлоропирамина (супрастина)
- ввести 0,1 -0,15мл/год жизни или 1% р-р дифенгидрамина (димедрола) 0,05 мл/ кг (не более 1,0 мл) в/мышечно или в/венно. При внутривенном введении содержимое ампулы развести 0,9% раствором натрия хлорида или 5 % р-ром глюкозы в соотношении 1:5 непосредственно перед введением;
- ввести 3 % раствор преднизолона 2-4 мг/кг в/мышечно или в/венно или 0,4 % р-р дексаметазона (в 1 мл – 4 мг) в расчете по преднизолону (1:4) в/мышечно или в/венно,
- при пищевой аллергии – провести энтеросорбцию (внутрь активированный уголь в дозе 1 г/кг в сутки, лигнин гидролизный), выполнить очистительную клизму;
- при бронхоспазме – ингаляции беротека, беродуала 1-2 дозы, оксигенотерапия;
- при стенозе гортани – орошение слизистой оболочки гортани 0,18% р-ром эпинефрина (адреналина гидрохлорида) 0,3-0,5 мл на 10 мл 0,9% натрия хлорида.
Показания к госпитализации:
- повторное возникновение локализованной аллергической реакции;
- недостаточный эффект введения преднизолона;
- развитие осложнений (стеноз гортани, генерализованные формы аллергических реакций).
Витамин D и здоровье детей
Основные дифференциальные показатели у детей
Анафилактический шок у детей (лекция) Текст научной статьи по специальности « Клиническая медицина»
Аннотация научной статьи по клинической медицине, автор научной работы — Шаробаро В.Е.
В лекции изложены основные разделы (этиопатогенез, формы, диагностика, подходы к лечению ) по теме анафилактический шок у детей .
Похожие темы научных работ по клинической медицине , автор научной работы — Шаробаро В.Е.
ANAPHYLACTIC SHOCK IN CHILDREN (lecture)
The lecture outlined the main sections (etiology, pathogenesis, forms, diagnosis, treatment approaches) on the subject of anaphylactic shock in children .
Текст научной работы на тему «Анафилактический шок у детей (лекция)»
АНАФИЛАКТИЧЕСКИЙ ШОК У ДЕТЕЙ (лекция) Шаробаро В.Е.
Смоленский государственный медицинский университет, Россия, 214019 Смоленск, ул. Крупской, 28
Резюме. В лекции изложены основные разделы (этиопатогенез, формы, диагностика, подходы к лечению) по теме – анафилактический шок у детей. Ключевые слова: анафилактический шок, дети, лечение
ANAPHYLACTIC SHOCK IN CHILDREN (lecture)
Smolensk state medical University, Russia, 214019 Smolensk, Krupskaya St., 28
Summary. The lecture outlined the main sections (etiology, pathogenesis, forms, diagnosis, treatment approaches) on the subject of anaphylactic shock in children. Key words: anaphylaxis, children, treatment
Термин «анафилаксия» (от греч. апа- – вновь и aphylaxia – безашитность) был введен французским физиологом Шарлем Рише (С. Richet) в 1902 г. для описания необычной реакции у собак, возникающей в ответ на повторное введение экстракта щупалец актиний и проявляющейся в более выраженных и быстро развивающихся нарушениях их состояния, чем после первого введения.
Анафилактический шок (системная анафилаксия) – это наиболее тяжелое, жизнеугрожающее, острое аллергическое заболевание немедленного типа, развивающееся в сенсибилизированном организме после повторного контакта причинно-значимого аллергена (антибиотики, сульфаниламиды, витамины, вакцины, сыворотки, гамма-глобулин, рентгенконтрастные вещества, пищевые продукты), при кожных диагностических пробах, специфической гипосенсибилизации и т.д., с реагиновыми антителами и сопровождающиеся нарушением гемодинамики, недостаточностью кровообращения, гипоксией жизненно важных органов и тканей. Чаще наблюдается при аллергической предрасположенности, но может возникнуть в случае первого применения лекарственного средства, особенно у детей, матери которых во время беременности или кормления грудью принимали это средство (2, 3,
Клиническая картина анафилактического шока любой этиологии развивается внезапно. Сразу после попадания в организм специфического аллергена возникают слабость, тошнота, загрудинная боль, страх смерти. Резко падает артериальное давление (АД); отмечаются резкая бледность кожных покровов, холодный липкий пот, нитевидный пульс, удушье, клонические судороги. Больной теряет сознание. В некоторых случаях шок нарастает медленнее: появляются чувство жара, покраснение кожи, шум в ушах, зуд глаз, носа, чиханье, сухой мучительный кашель, шумное дыхание, схваткообразные боли в области живота (1, 2, 3,6). Летальность составляет 10-20% (1).
Выделяют пять форм анафилактического шока: типичную, гемодинамическую, асфиксическую, церебральную и абдоминальную.
Типичная форма шока фиксирует артериальную гипотензию, нарушение сознания, дыхательную недостаточность, судороги, кожные вегето-сосудистые реакции.
Гемодинамическая форма шока. В клинической картине на первый план выступает расстройство сердечно-сосудистой деятельности: сильные боли в области сердца, нарушение сердечного ритма, глухость тонов, слабый пульс, падение АД. Возможны спазм (бледность кожи) или расширение (гиперемия, отеки) периферических сосудов.
Асфиксическая форма шока. Характеризуется острой дыхательной недостаточностью (ОДН), обусловленной спазмом бронхов, отеком гортани, бронхиол или легкого.
Церебральной форме шока свойственны нарушения центральной нервной системы (ЦНС): возбуждение, потеря сознания, судороги, расстройства ритма дыхания, иногда острое набухание и отек мозга, эпилептиформный статус с остановкой дыхания и сердца.
Абдоминальная форма шока. Доминируют симптомы «острого живота» – боль в эпигастральной области и по всему животу, рвота, позывы к дефекации, что нередко приводит к диагностическим ошибкам. Без своевременного и правильного лечения может наступить ранняя (в течение 5 – 30 мин) или отсроченная (через 24 – 72 ч) смерть в результате поражения почек, сердца, печени и других жизненно важных органов.
Возможны поздние осложнения анафилактического шока, поэтому все больные, перенесшие шок, должны оставаться под наблюдением врача в течение 12 – 15 дней.
Цель – восстановить гемодинамику, вывести больного из состояния асфиксии, снять спазм гладкомышечных органов и предотвратить поздние осложнения.
Главные условия – быстрота, четкость и последовательность противошоковых мероприятий:
• немедленно прекратить введение лекарственного вещества, вызвавшего анафилактический шок;
• быстро наложить жгут (если позволяет локализация) выше места последней инъекции на 30 мин, не сдавливая артерии, если шок развился сразу после инъекции, для предотвращения дальнейшего всасывания лекарственного средства каждые 10 мин необходимо ослаблять жгут на 1 – 2 мин;
• обколоть 0,1% раствором эпинефрина (0,1 мл/год жизни) или 1% раствором мезатона (0,1 мл/год жизни, не более 1 мл) на 3 – 5 мл изотонического раствора натрия хлорида место инъекции аллергена, вызвавшего шок;
• ввести 1 млн ЕД пенициллиназы в 2,0 мл изотонического раствора натрия хлорида внутримышечно, если аллергическая реакция вызвана введением пенициллина;
• промыть проточной водой носовые ходы и коъюнктивальный мешок при закапывании аллергенного медикамента;
• промыть больному желудок при пероральном приеме аллергена, если позволяет его состояние;
• уложить ребенка так, чтобы предотвратить западение языка и аспирацию рвотных масс, обложить грелками, укрыть, обеспечить доступ свежего воздуха, постоянно давать увлажненный кислород;
• ввести эпинефрин или его производные (мезатон, норэпинефрин) – подкожно, внутримышечно, внутривенно. Первую инъекцию 0,1% раствора эпинефрина -внутримышечно 0,01 мл/кг (не более 0,5 мл) делают немедленно. Срочно производят катетеризацию вены для последующих введений эпинефрина и других лекарственных веществ. Последующие введения раствора (внутривенно 0,1 – 0,5 мл – в зависимости от возраста – на 10 мл изотонического раствора натрия хлорида) по необходимости повторяют каждые 10 – 15 мин до выхода больного из тяжелого состояния;
• ввести внутривенно кортикостероидные препараты: 0,4% раствор дексаметазона – 0,3 -0,6 мг/кг (в 1 мл 4 мг) или гидрокортизон – 4 – 8 мг/кг (в 1 мл суспензии 25 мг), или 3% раствор преднизолона – 2 – 4 мг/кг (в 1 мл 30 мг). В дальнейшем для предотвращения осложнений применяют кортикостероидные препараты – внутрь на протяжении 4 – 6 сут с постепенным снижением дозы до У – У таблетки в 1 сут;
• ввести глюкокортикостероиды с антигистаминными лекарственными средствами седативного действия внутримышечно или с препаратами нового поколения – внутрь для предупреждения влияния на ткани гистамина. Ввести внутримышечно антигистаминные препараты: 1% раствор димедрола в дозе 0,5 мг/(кг^сут) или 2% раствор супрастина (0,1-0,15 мл/год жизни, не более 1 мл);
• пипольфен противопоказан в связи с его выраженным гипотензивным эффектом (!);
С М О Л Е Н С К И Й М Е Д И Ц И Н С К И Й А Л Ь М А Н А Х
• провести коррекцию артериальной гипотензии и восполнить объем циркулирующей крови (ОЦК). Инфузионная терапия для ликвидации относительной гиповолемии (предпочтительно в качестве стартовых использовать кристаллоидные растворы) проводится в объеме и режимах, ориентированных на поддержание адекватного АД. Важно помнить, что ведущую роль в коррекции и поддержании АД при анафилаксии занимают адреномиметики, а не инфузионные растворы (2,4,6,7). Инфузионную терапию проводят под контролем частоты сердечных сокращений (ЧСС), АД, аускультативных изменений в легких, диуреза;
• назначить вазопрессорные амины (дозу титруют до достижения уровня систолического давление 90 мм рт. ст.) только после восполнения ОЦК: после начала инфузионной терапии при артериальной гипотензии назначить внутривенно титровано допамин в дозе 6 – 10 мкг/(кг^мин) под контролем АД и ЧСС. Сначала нужно приготовить «матричный» раствор -официнальный раствор допамина, содержащий в 1 мл 40 мг препарата, развести в 100 раз – 1 мл на 100 мл 0,9% изотонического раствора натрия хлорида или 5% раствора глюкозы. Препарат вводят внутривенно капельно или микроструйно с помощью инфузионных насосов. Скорость внутривенного введения допамина зависит от задач терапии. Дозы подбирают индивидуально. Вливание этого раствора в дозе 0,3 мл/(кг^ч), или 1-2 мкг/(кг^мин), обеспечивает периферический сосудорасширяющий эффект и повышает диурез, в дозе 0,6 мл/(кг^ч), или 3-5 мкг/(кг^мин), оказывает кардиостимулирующщее действие (увеличивает минутный объем крови), а в дозе 1,2 мл/(кг^ч), или 8-10 мкг/(кг^мин), – сосудосуживающее;
• ввести глюкагон при отсутствии эффекта от проведения инфузионной терапии. Эффективность лекарственного средства связана с наличием у него положительных ино- и хронотропных эффектов, не зависящих от катехоламиновых рецепторов: глюкагон -внутривенно струйно 1 -5 мг, однократно, затем внутривенно капельно со скоростью 5 -15 мкг/мин – до купирования проявлений анафилаксии. Важно помнить, что глюкагон может провоцировать рвоту и тем самым повышать риск аспирации;
• при сохраняющемся недостаточном эффекте терапии адреномиметиками и глюкагоном возможно назначение изопротеренола внутривенно 1 мг (0,1 мкг/кг/мин). Необходимо учитывать, что на фоне введения изопротеренола может быть угнетение сократимости миокарда, развитие аритмии и ишемии миокарда;
• назначить для купирования бронхоспазма ингаляцию В2-агонистов короткого действия (сальбутамол, беротек), ввести внутривенно 2,4 % раствор эуфиллина (0,5-1,0 мл/год жизни -не более 10,0 мл на 20 мл изотонического раствора натрия хлорида);
• удалить накопившийся секрет из трахеи и ротовой полости;
• произвести интубацию трахеи или трахеостомию при появлении стридорозного дыхания и неэффективности комплексной терапии (эпинефрин, преднизолон, антигистаминные препараты) – по жизненным показаниям;
• ввести внутримышечно или внутривенно 0,25% раствор дроперидола (0,1 мл/кг) при судорожном синдроме с сильным возбуждением;
• можно ввести при брадикардии 0,1% раствор атропина – подкожно 0,015 мг/кг (0,05 мл/год жизни), однократно (при необходимости 0,3-0,5 мг каждые 10 мин);
• провести комплекс сердечно-легочной реанимации при необходимости;
• госпитализировать в реанимационное отделение (РО) после проведения комплекса необходимых лечебных мероприятий.
1. Блохин Б.М., Каграманова К.Г. Педиатрия, национальное руководство краткое издание. Под редакцией акад. РАН А.А. Баранова.- М.: ГЭ0ТАР-Медиа,2015.-С. 455-456.
2. Лазарев В.В. Неотложная помощь и интенсивная терапия в педиатрии.-М.: МЕДпресс-информ, 2014.-565 с.
3. Цыбулькин Э.К. Угрожающие состояния в педиатрии.- М.: ГЭОТАР-Медиа, 2014.- 224 с.
СМ О Л Е Н СКИ Й М Е ДИ Ц И Н СК И Й АЛ Ь М АН АХ
4. Шайтор В.М. Скорая и неотложная медицинская помощь детям.-М.:ГЭОТАР-Медиа, 2014.-515 с.
5. Beckmann B.M., Pfeufer A., Kaab S. Inherited cardiac arrhythmias: diagnosis, treatment, and prevention // Dtsch.Arztebl. Int.-2011, Sep.- Vol. 108 (37).-Р. 623-633.
6. Clausen H., Theophilos T., Jackno K., Badl F.E. Pediatric arrhythmias in the emergency deparment // Emerg. Med. J.- 2012, Sep.- Vol. 29 (9).- Р. 732-737.
7. Dhami S. et al. Management of anaphylaxis: а systematic reviw // Allergy.- 2013; doi: 10. IIII/ all. 12318.
8. Mills A. et al. Anaesthesia-related anaphylaxis: investigation and follow-up. Contin. Educ. Anaesth. Crit. Care & Pain, 2013; doi: 10. 1093/mkt 034.
Анафилактический шок у ребенка
Анафилаксия у детей: проблемы и пути их решения
Сотрудники «Научно-исследовательского клинического института педиатрии им. академика Ю.Е. Вельтищева» и РНИМУ им. Н.И. Пирогова представили статью посвящённую дискуссионным вопросам в понимании анафилаксии у детей и возможным путям их решения. В настоящее время принят ряд международных согласительных документов, включающих клинические критерии для верификации анафилаксии и принципы ее терапии. Однако мнения экспертов разнятся, некоторые разногласия в отношении анафилактических реакций остаются особенно актуальными у пациентов детского возраста.
Анафилаксия – остро развивающаяся аллергическая реакция, которая возникает внезапно и может служить причиной смерти. Термин «анафилаксия» (от греческих слов ana – «против» и phylaxis – «защита») был введен французскими физиологами Ch. Richet и P. Portier в 1902 г., а в 1913 г. за работы по анафилаксии Ch. Richet был удостоен Нобелевской премии в области медицины и физиологии. С момента открытия данного феномена многократно менялись взгляды как на патофизиологию, так и на диагностические и терапевтические аспекты анафилаксии.
Эпидемиологические аспекты
За последние два десятилетия выявляется повсеместное увеличение частоты развития и распространенности анафилаксии в целом. Данные по распространенности анафилаксии у детей значительно варьируют и в среднем составляют от 10,5 до 70 случаев на 100 тыс. человек в год. В крупнейшем метаанализе Европейской организации аллергологии и клинической иммунологии (European Academy of Allergy and Clinical Immunology – EAACI), охватившем 5843 исследования, распространенность анафилаксии в общей детской популяции составила 0,1%, а максимальная частота развития анафилактических реакций была выявлена в группе детей младше 4 лет и составила 313,58 на 100 тыс. человек в год.
Распространенность анафилаксии у детей зависит от рассматриваемого причинно-значимого триггера и возраста пациентов. Лекарственные препараты занимают второе место после пищевых продуктов среди причин развития анафилактических реакций у детей, и роль данного триггера приобретает лидирующую позицию к подростковому периоду.
Важным показателем клинической и социальной значимости анафилаксии является частота развития летальных реакций. В среднем смертность от анафилактических реакций во всех возрастных группах составляет от 0,5 до 1 случая на 1 млн человек в год.
Определенные сложности в оценке реальных эпидемиологических показателей анафилаксии как у детей и у взрослых вносит отсутствие общепринятого шифрования данной нозологии. К сожалению, МКБ-10 во многих ситуациях не позволяет отследить большинство пациентов. Шифр «анафилаксия» отсутствует и в качестве диагноза может фигурировать: T78.2 Анафилактический шок неуточненный; T78.0 Анафилактический шок, вызванный патологической реакцией на пищу; T78.4 Аллергия неуточненная. Кроме того, достаточно часто анафилаксия обозначается под кодами симптомов отдельных нозологий (например, J45 Бронхиальная астма, T78.3 Ангионевротический отек, L50 Крапивница). Вклад данного фактора в реальную клиническую практику иллюстрируют результаты исследования, в котором ретроспективно проводился анализ постановки диагноза анафилаксии у пациентов в возрасте 0–18 лет на базе трех отделений неотложной помощи в Мельбурне и Австралии. Только в 105 из 211 случаев системных реакций, соответствующих клиническим критериям анафилаксии, был установлен диагноз анафилаксии и назначен эпинефрин, в оставшихся 106 случаях – альтернативный диагноз.
Клинические критерии и тяжесть анафилаксии
К ключевым клиническим характеристикам, определения «анафилаксия» относятся тяжесть и опасность этого состояния для жизни, острота начала, гиперчувствительность и системность реакции. В соответствии с федеральными клиническими рекомендациями в Российской Федерации под анафилаксией понимают тяжелую, угрожающую жизни генерализованную или системную реакцию гиперчувствительности, которая развивается быстро и может привести к смерти. Определение Европейской академии аллергологии и клинической иммунологии (EAACI) практически идентично – под анафилаксией пони- мают тяжелую угрожающую жизни генерализованную или системную реакцию гиперчувствительности.
На основании общепринятых клинических критериев анафилаксии, предложенных на симпозиуме в 2005 г. (Second National Institute of Allergy and Infectious Disease/Food Allergy and Anaphylaxis Network –NIAID/FAAN), диагноз анафилаксии устанавливают в случае, если имеется хотя бы один из трех перечисленных клинических критериев:
- Острая реакция (минуты–часы), вовлекающая кожу и/или слизистые оболочки (например, генерализованная крапивница, зуд, приливы, отек губ или языка), и хотя бы один из следующих критериев:
а) респираторные симптомы (например, диспноэ, бронхоспазм, стридор, гипоксемия и пр.);
б) снижение артериального давления и ассоциированные с ним симптомы поражения органов мишеней (например, гипотензия, коллапс, синкопе и пр.);
- Два или более из нижеперечисленного происходит сразу (от минут до нескольких часов) после воздействия вероятного аллергена:
а) вовлечение кожи и/или слизистой оболочки (например, генерализованная крапивница, зуд, приливы, отек губ или языка и пр.);
б) респираторные симптомы (например, диспноэ, бронхоспазм, стридор, гипоксия и пр.);
в) снижение артериального давления и ассоциированные с ним симптомы поражения органов мишеней (например, гипотензия, коллапс, синкопе и пр.).
г) персистирующие гастроинтестинальные симптомы (например, спастические боли в животе, рвота).
- Снижение артериального давления после воздействия известного аллергена в течение минут – нескольких часов.
а) дети: снижение систолического артериального давления более чем на 30% от нормы (оценивается в соответствии с возрастом – у детей от 1 мес до 1 года этот показатель составляет менее 70 мм рт.ст.; у детей от 1 до 10 лет он рассчитывается по формуле
Анафилактический шок
Анафилактический шок – это острое патологическое состояние, которое возникает при повторном проникновении аллергена, в результате чего развиваются тяжелые гемодинамические нарушения и гипоксия. Основными причинами развития анафилаксии являются поступление в организм различных медикаментов и вакцин, укусы насекомых, пищевая аллергия. При тяжелой степени шока быстро наступает потеря сознания, развивается кома и при отсутствии неотложной помощи – летальный исход. Лечение заключается в прекращении поступления в организм аллергена, восстановлении функции кровообращения и дыхания, при необходимости – проведении реанимационных мероприятий.
МКБ-10
- Причины
- Патогенез
- Симптомы анафилактического шока
- Диагностика
- Лечение анафилактического шока
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Анафилактический шок (анафилаксия) – это тяжелая системная аллергическая реакция немедленного типа, развивающаяся при контакте с чужеродными веществами-антигенами (медикаментозными средствами, сыворотками, рентгеноконтрастными препаратами, пищевыми продуктами, при укусах змей и насекомых), которая сопровождается выраженными нарушениями кровообращения и функций органов и систем.
Анафилактический шок развивается примерно у одного из 50 тысяч человек, причем количество случаев этой системной аллергической реакции растет с каждым годом. Так, в Соединенных Штатах Америки каждый год регистрируется более 80 тысяч случаев развития анафилактических реакций, и риск возникновения хотя бы одного эпизода анафилаксии в течение жизни существует у 20-40 миллионов жителей США. По данным статистики, примерно в 20% случаев причиной развития анафилактического шока является использование лекарственных препаратов. Нередко анафилаксия заканчивается летальным исходом.

Причины
Аллергеном, приводящим к развитию анафилактической реакции, может стать любое вещество, попадающее в организм человека. Анафилактические реакции чаще развиваются при наличии наследственной предрасположенности (отмечается повышение реактивности иммунной системы – как клеточной, так и гуморальной). Наиболее частой причиной анафилактического шока являются:
- Введение медикаментозных средств. Это антибактериальные (антибиотики и сульфаниламиды), гормональные средства (инсулин, адренокортикотропный гормон, кортикотропин и прогестерон), ферментные препараты, анестетики, гетерологичные сыворотки и вакцины. Гиперреакция иммунной системы может развиться и на введение рентгеноконтрастных препаратов, используемых при проведении инструментальных исследований.
- Укусы и ужаления. Еще одна причинный фактор возникновения анафилактического шока – укусы змей и насекомых (пчел, шмелей, шершней, муравьев). В 20-40% случаев ужаления пчел жертвами анафилаксии становятся пчеловоды.
- Пищевая аллергия. Анафилаксия нередко развивается на пищевые аллергены (яйца, молочные продукты, рыбу и морепродукты, сою и арахис, пищевые добавки, красители и ароматизаторы, а также биопрепараты, используемые для обработки плодов овощей и фруктов). Так, в США более 90% случаев тяжелых анафилактических реакций развивается на лесные орехи. В последние годы участилось количество случаев развития анафилактического шока на сульфиты – пищевые добавки, используемые для более длительной сохранности продукта. Эти вещества добавляют в пиво и вино, свежие овощи, фрукты, соусы.
- Физические факторы. Заболевание может развиваться при воздействии различных физических факторов (работа, связанная с мышечным напряжением, спортивные тренировки, холод и тепло), а также при сочетании приема некоторых пищевых продуктов (чаще это креветки, орехи, куриное мясо, сельдерей, белый хлеб) и последующей физической нагрузки (работа на приусадебном участке, спортивные игры, бег, плавание и т. д.)
- Аллергия на латекс. Учащаются случаи анафилаксии на изделия из латекса (резиновые перчатки, катетеры, шинную продукцию и др.), причем нередко наблюдается перекрестная аллергия на латекс и некоторые фрукты (авокадо, бананы, киви).
Патогенез
Анафилактический шок представляет собой немедленную генерализованную аллергическую реакцию, которая обусловлена взаимодействием вещества с антигенными свойствами и иммуноглобулина IgE. При повторном поступлении аллергена высвобождаются различные медиаторы (гистамин, простагландины, хемотаксические факторы, лейкотриены и др.) и развиваются многочисленные системные проявления со стороны сердечно-сосудистой, дыхательной систем, желудочно-кишечного тракта, кожных покровов.
Это коллапс сосудов, гиповолемия, сокращение гладких мышц, бронхоспазм, гиперсекреция слизи, отеки различной локализации и другие патологические изменения. В результате уменьшается объем циркулирующей крови, снижается артериальное давление, парализуется сосудодвигательный центр, уменьшается ударный объем сердца и развиваются явления сердечно-сосудистой недостаточности. Системная аллергическая реакция при анафилактическом шоке сопровождается и развитием дыхательной недостаточности из-за спазма бронхов, скопления в просвете бронхов вязкого слизистого отделяемого, появления кровоизлияний и ателектазов в ткани легких, застоя крови в малом круге кровообращения. Нарушения отмечаются и со стороны кожных покровов, органов брюшной полости и малого таза, эндокринной системы, головного мозга.
Симптомы анафилактического шока
Клинические симптомы анафилактического шока зависят от индивидуальных особенностей организма больного (чувствительность иммунной системы к конкретному аллергену, возраст, наличие сопутствующих заболеваний и др.), способа проникновения вещества с антигенными свойствами (парентерально, через дыхательные пути или пищеварительный тракт), преобладающего «шокового органа» (сердце и сосуды, дыхательные пути, кожные покровы). При этом характерная симптоматика может развиваться как молниеносно (во время парентерального введения медикамента), так и через 2-4 часа после встречи с аллергеном.
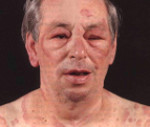
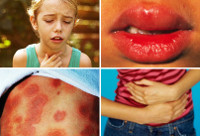
Характерны для анафилаксии остро возникающие нарушения работы сердечно-сосудистой системы: снижение артериального давления с появлением головокружения, слабости, обморочных состояний, аритмии (тахикардия, экстрасистолия, мерцательная аритмия и т. д.), развитием сосудистого коллапса, инфаркта миокарда (боли за грудиной, страх смерти, гипотензия). Респираторные признаки анафилактического шока – это появление выраженной одышки, ринореи, дисфонии, свистящего дыхания, бронхоспазма и асфиксии. Нейропсихические расстройства характеризуются выраженной головной болью, психомоторным возбуждением, чувством страха, тревоги, судорожным синдромом. Могут появляться нарушения функции тазовых органов (непроизвольное мочеиспускание и дефекация). Кожные признаки анафилаксии – появление эритемы, крапивницы, ангиоотека.
Клиническая картина будет отличаться в зависимости от тяжести анафилаксии. Выделяют 4 степени тяжести:
- При I степени шока нарушения незначительные, артериальное давление (АД) снижено на 20-40 мм рт. ст. Сознание не нарушено, беспокоит сухость в горле, кашель, боли за грудиной, чувство жара, общее беспокойство, может быть сыпь на коже.
- Для II степени анафилактического шока характерны более выраженные нарушения. При этом систолическое АД опускается до 60-80, а диастолическое – до 40 мм ртутного столба. Беспокоит чувство страха, общая слабость, головокружение, явления риноконъюнктивита, высыпания на коже с зудом, отек Квинке, затруднения при глотании и разговоре, боли в животе и пояснице, тяжесть за грудиной, одышка в покое. Нередко появляется повторная рвота, нарушается контроль процесса мочеиспускания и дефекации.
- III степень тяжести шока проявляется снижением систолического АД до 40-60 мм рт. ст., а диастолического – до 0. Наступает потеря сознания, зрачки расширяются, кожа холодная, липкая, пульс становится нитевидным, развивается судорожный синдром.
- IV степень анафилаксии развивается молниеносно. При этом больной без сознания, АД и пульс не определяются, отсутствует сердечная деятельность и дыхание. Необходимы неотложные реанимационные мероприятия для спасения жизни пациента.
При выходе из шокового состояния у больного сохраняется слабость, вялость, заторможенность, лихорадка, миалгии, артралгии, одышка, боли в сердце. Может отмечаться тошнота, рвота, боли по всему животу. После купирования острых проявлений анафилактического шока (в первые 2-4 недели) нередко развиваются осложнения в виде бронхиальной астмы и рецидивирующей крапивницы, аллергического миокардита, гепатита, гломерулонефрита, системной красной волчанки, узелкового периартериита и пр.
Диагностика
Диагноз анафилактического шока устанавливается преимущественно по клинической симптоматике, так как времени на подробный сбор анамнестических данных, проведение лабораторных анализов и аллергологических проб не остается. Помочь может лишь учет обстоятельств, во время которых наступила анафилаксия – парентеральное введение лекарственного средства, укус змеи, употребление в пищу определенного продукта и т. д.
Во время осмотра оценивается общее состояние больного, функция основных органов и систем (сердечно-сосудистой, дыхательной, нервной и эндокринной). Уже визуальный осмотр пациента с анафилактическим шоком позволяет определить ясность сознания, наличие зрачкового рефлекса, глубину и частоту дыхания, состояние кожных покровов, сохранение контроля над функцией мочеиспускания и дефекации, наличие или отсутствие рвоты, судорожного синдрома. Далее определяются наличие и качественные характеристики пульса на периферических и магистральных артериях, уровень артериального давления, аускультативные данные при выслушивании тонов сердца и дыхания над легкими.
После оказания неотложной помощи пациенту с анафилактическим шоком и ликвидации непосредственной угрозы для жизни проводятся лабораторные и инструментальные исследования, позволяющие уточнить диагноз и исключить другие заболевания со сходной симптоматикой:
- Лабораторные тесты. При проведении лабораторного общеклинического обследования выполняют клинический анализ крови (чаще выявляется лейкоцитоз, увеличение количества эритроцитов, нейтрофилов, эозинофилов), оценивается выраженность респираторного и метаболического ацидоза (измеряется pH, парциальное давление углекислого газа и кислорода в крови), определяется водно-электролитный баланс, показатели системы свертывания крови и др.
- Аллергологическое обследование. При анафилактическом шоке предусматривает определение триптазы и ИЛ-5, уровня общего и специфического иммуноглобулина E, гистамина, а после купирования острых проявлений анафилаксии – выявление аллергенов с помощью кожных проб и лабораторного исследования.
- Инструментальная диагностика. На электрокардиограмме определяются признаки перегрузки правых отделов сердца, ишемия миокарда, тахикардия, аритмия. На рентгенограмме органов грудной клетки могут выявляться признаки эмфиземы легких. В острый период анафилактического шока и в течение 7-10 дней проводится мониторинг артериального давления, частоты сердечных сокращений и дыхания, ЭКГ. При необходимости назначается проведение пульсоксиметрии, капнометрии и капнографии, определение артериального и центрального венозного давления инвазивным методом.
Дифференциальная диагностика проводится с другими состояниями, которые сопровождаются выраженным снижением АД, нарушениями сознания, дыхания и сердечной деятельности: с кардиогенным и септическим шоком, инфарктом миокарда и острой сердечно-сосудистой недостаточностью различного генеза, тромбоэмболией легочной артерии, синкопальными состояниями и эпилептическим синдромом, гипогликемией, острыми отравлениями и др. Следует отличать анафилактический шок от сходных по проявлениям анафилактоидных реакций, которые развиваются уже при первой встрече с аллергеном и при которых не задействованы иммунные механизмы (взаимодействие антиген-антитело).
Иногда дифференциальная диагностика с другими заболеваниями затруднена, особенно в ситуациях, когда имеется несколько причинных факторов, вызвавших развитие шокового состояния (сочетание различных видов шока и присоединение к ним анафилаксии в ответ на введение какого-либо медикамента).
Лечение анафилактического шока
Лечебные мероприятия при анафилактическом шоке направлены на скорейшее устранение нарушений функции жизненно важных органов и систем организма. В первую очередь необходимо устранить контакт с аллергеном (прекратить введение вакцины, лекарственного средства или рентгеноконтрастного вещества, удалить жало осы и т. п.), при необходимости – ограничить венозный отток путем наложения жгута на конечность выше места введения лекарства или ужаления насекомым, а также обколоть это место раствором адреналина и приложить холод. Необходимо восстановить проходимость дыхательных путей (введение воздуховода, срочная интубация трахеи или трахеотомия), обеспечить подачу в легкие чистого кислорода.
Проводится введение симпатомиметиков (адреналина) подкожно повторно с последующим внутривенным капельным введением до улучшения состояния. При тяжелой форме анафилактического шока внутривенно вводится допамин в индивидуально подобранной дозе. В схему неотложной помощи включаются глюкокортикоиды (преднизолон, дексаметазон, бетаметазона), проводится инфузионная терапия, позволяющая восполнить объем циркулирующей крови, устранить гемоконцентрацию и восстановить приемлемый уровень артериального давления. Симптоматическое лечение включает использование антигистаминных средств, бронхолитиков, диуретиков (по строгим показаниям и после стабилизации АД).
Стационарное лечение пациентов с анафилактическим шоком проводится в течение 7-10 дней. В дальнейшем необходимо наблюдение для выявления возможных осложнений (поздние аллергические реакции, миокардит, гломерулонефрит и т. д.) и их своевременного лечения.
Прогноз и профилактика
Прогноз при анафилактическом шоке зависит от своевременности проведения адекватных лечебных мероприятий и общего состояния пациента, наличия сопутствующих заболеваний. Больные, перенесшие эпизод анафилаксии, должны состоять на учете у участкового аллерголога. Им выдается быть выдан аллергологический паспорт с отметками о факторах, вызывающих явления анафилактического шока. Для предупреждения подобного состояния контакт с такими веществами должен быть исключен.
Неотложные состояния в детской аллергологии
- КЛЮЧЕВЫЕ СЛОВА: аллергология, дети, аллергены, анафилактический шок, давление, зуд, озноб, крапивница, тахикардия, головокружение, Пульмикорт
Одним из наиболее тяжелых проявлений в клинической аллергологии является анафилактический шок, распространенность которого с каждым годом увеличивается, о чем свидетельствуют статистические данные. Распространенность анафилактического шока в разных странах колеблется от 1/1500 до 1/6000 жителей. Ежегодно в Англии регистрируется 20 смертей от анафилактического шока (1 смерть на 2,8 млн жителей).
Анафилактический шок – острая системная аллергическая реакция немедленного типа, развивающаяся в сенсибилизированном организме после повторного контакта с аллергеном. Наиболее распространенные аллергены, вызывающие анафилактический шок, представлены в таблице 1.
Анафилактический шок часто связан с лекарственной и пищевой аллергией. Из лекарственных средств чаще всего анафилактический шок вызывают антибиотики, особенно пенициллинового ряда. Описаны случаи возникновения анафилактического шока при введении витаминов группы В, сульфаниламидов, йодсодержащих средств, биологически активных добавок, нестероидных противовоспалительных препаратов, гамма-глобулина, лидокаина, инсулина и других. Причиной развития анафилактического шока могут быть вакцины (например АКДС – адсорбированная коклюшно-дифтерийно-столбнячная вакцина), сыворотки (для лечения бешенства, ботулизма, столбняка, от укусов ядовитых змей и насекомых). Среди пищевых продуктов выделяют орехи, яйцо, рыбу, морепродукты, коровье молоко как наиболее частую причину анафилактического шока.
Международная классификация предусматривает выделение следующих форм анафилактического шока: Т78.0 – анафилактический шок, вызванный пищевыми продуктами; Т78.2 – анафилактический шок неизвестной этиологии; Т80.5 – анафилактический шок, вызванный препаратами сыворотки; Т88.6 – анафилактический шок, вызванный лекарственными средствами.
По механизму действия анафилактический шок классифицируется на аллергический и неаллергический. Аллергический анафилактический шок подразделяется на IgE-зависимый и IgE-независимый.
Основные клинические появления анафилактического шока связаны со снижением артериального давления и недостаточным наполнением кровью жизненно важных органов.
Симптомы анафилактического шока возникают обычно в течение первых 30 минут после повторного введения непереносимого медикамента или пищевого продукта. Развивается анафилактический шок молниеносно, с появлением общей слабости, беспокойства, головокружения, спутанности или потери сознания. Иногда возникают жалобы на чувство стеснения в груди, боли в области сердца и живота. Возможны тошнота, рвота, понижение слуха и зрения, чувство жара, озноб, крапивница, зуд кожи, позывы к мочеиспусканию.
Объективно у больного отмечают бледность кожных покровов, холодный пот, спутанность или потерю сознания, тахикардию, снижение артериального давления. Могут отмечаться затрудненное (стридорозное) дыхание, рассеянные сухие хрипы в легких. На ЭКГ – симптомы гипоксии в виде отрицательных зубцов Т, снижение интервала S–T, нарушение проводимости. В периферической крови сдвиг формулы белой крови влево и зернистость лейкоцитов.
При тяжелом течении анафилактического шока могут развиться вторичные осложнения в виде нарушений функций головного мозга, миокарда, почек, кишечника, легких. В особо тяжелых случаях возможно развитие асфиксии и летальный исход.
Клинические наблюдения показали, что на внутривенное введение лекарственных препаратов чаще развивается сердечно-сосудистая недостаточность, а на прием пищевых продуктов – асфиксия и дыхательная недостаточность.
Условно выделяют следующие формы анафилактического шока: гемодинамическая (доминирование гипотонии, болей в сердце, аритмии, тахикардии), асфиксическая (бронхоспазм, отек легких, осиплость голоса, стридорозное дыхание из-за отека гортани), абдоминальная (боли в эпигастрии, непроизвольная дефекация, мелена), церебральная (психомоторное возбуждение, оглушенность, судороги).
Неблагоприятный исход анафилактического шока наблюдается при остром злокачественном течении, при котором отмечается резкое падение артериального давления, нарушение сознания и признаки дыхательной недостаточности. Степень снижения артериального давления является одним из важных объективных показателей тяжести анафилактического шока.
Летальный исход при анафилактическом шоке может быть связан с возникновением необратимых изменений функций почек, желудочно-кишечного тракта, сердца, головного мозга и с несвоевременностью и неадекватностью проводимой терапии.
Диагноз анафилактического шока ставится на основании данных анамнеза и клинических признаков.
Терапия анафилактического шока должна проводиться максимально быстро, так как большинство неблагоприятных исходов анафилактического шока развиваются в течение 30 минут после появления его симптомов.
Противошоковый набор для оказания квалифицированной помощи больным с анафилактическим шоком должен включать: адреналин (0,1%) в ампулах (№10), норадреналин (0,2%) в ампулах (№5), преднизолон (30 мг) в ампулах (№10), дексаметазон (4 мг) в ампулах (№10), гидрокортизон гемисукцинат (Солюкортеф) 100 мг в ампулах (№10), антигистаминные препараты (Супрастин, Тавегил) в ампулах (№10), эуфиллин (2,4%) в ампулах (№10) для внутривенного введения, строфантин (0,025%) в ампулах (№5), раствор глюкозы 40% в ампулах (№20), раствор хлористого натрия (0,85%) в ампулах (№20), раствор глюкозы 5% 100 мл (во флаконах) (№2), пенициллиназу 1 млн ЕД в ампулах (№3), спирт этиловый 70-100 мл, одноразовые шприцы (1, 2, 5, 10, 20 мл) и иглы к ним, одноразовые системы для внутривенных инфузий (№2), жгут резиновый, роторасширитель, языкодержатель, воздуховод для дыхания рот в рот, кислородную подушку, скальпель, отсасыватель.
Этапы противошоковой терапии
При возникновении анафилактического шока на лекарственный препарат необходимо прекратить его введение. Пациента укладывают на кушетку, при этом голова должна быть ниже ног. Голову больного поворачивают в сторону и выдвигают нижнюю челюсть. Накладывают жгут на конечность выше места введения лекарственного средства, максимум на 25 минут. Затем место инъекции обкалывают 0,1% раствором адреналина (0,3-0,5 мл) с изотоническим раствором натрия хлорида (4,5 мл) и к месту инъекции прикладывают пузырь со льдом или холодной водой на 10-15 минут. В свободную от жгута конечность вводят 0,1% раствор адреналина в дозе от 0,1 до 0,5 мл (в зависимости от возраста ребенка) или из расчета 0,01 мг/кг массы тела. Пациента необходимо доставить в реанимационное отделение. При отсутствии эффекта ребенку повторно через 5 минут водят под кожу 0,1% раствор адреналина в той же дозе. Кратность введения адреналина зависит от тяжести анафилактического шока. Более эффективно повторное введение малых доз адреналина, чем введение большой дозы его однократно.
Если артериальное давление после такой терапии не повышается, необходимо внутривенное капельное введение норадреналина в 5%-ном растворе глюкозы с добавлением альбумина, реополиглюкина для поддержания объема циркулирующей массы крови. Одновременно внутримышечно или внутривенно струйно вводят глюкокортикостероды (Преднизолон 1-2 мг/кг массы тела, или Дексаметазон, или Гидрокотизон), а также антигистаминные препараты (Супрастин или Тавегил). При бронхоспазме назначают бронхоспазмолитики (Вентолин через небулайзер или Эуфиллин 2,4%-ный раствор внутривенно на изотоническом растворе натрия хлорида из расчета 5-7 мг/кг массы тела). По показаниям вводят сердечные препараты (Строфантин, Коргликон, Кордиамин). При анафилактическом шоке на пенициллин следует ввести внутримышечно 1 млн ЕД пенициллиназы, предварительно растворенной в 2 мл изотонического раствора натрия хлорида. При необходимости производят отсасывание из дыхательных путей слизи и рвотных масс, кислородотерпию.
Выбор фармакологических препаратов зависит от характера клинических проявлений анафилактического шока. Во всех случаях анафилактического шока следует в первую очередь вводить адреналин, глюкокортикостероиды и антигистаминные препараты. Нельзя вводить Пипольфен, Дипразин, Димедрол в связи с наличием у них выраженного седативного эффекта. Для предупреждения поздних осложнений глюкокортикостероиды вводят внутримышечно каждые 6 часов.
После выписки из стационара в медицинской документации следует указать фармакологические средства или пищевые продукты, способные вызывать у данного больного проявления анафилактического шока. Следует обращать внимание на вещества с перекрестной реактивностью (таблица 2).
Крапивница и отек Квинке
Острая крапивница (МКБ-10: L50) достаточно распространенный синдром, встречающийся у 10-20% популяции. Острая крапивница развивается быстро и в отличие от хронической сохраняется не более 6 недель. Для крапивницы характерны четко ограниченные зудящие волдыри размером от нескольких мм до нескольких см с любой локализацией. При генерализованной крапивнице могут наблюдаться головная боль, недомогание, артралгии, повышение температуры, боли в животе, диспептические расстройства. Возможно развитие сердечной недостаточности (особенно при тяжелых проявлениях крапивницы).
Отек Квинке (МКБ-10: Т78.3) характеризуется отеком кожи (дермы и подкожной клетчатки) и слизистых оболочек. Развивается остро. Отеки безболезненные. Наиболее типичная локализация: лицо, кисти, стопы, губы, слизистая оболочка ротовой полости, мягкое небо, язык, половые органы.
Причины возникновения острой крапивницы и отека Квинке представлены в таблице 3.
Основные правила терапии острой крапивницы и отека Квинке. Необходимо выяснить причину заболевания и постараться исключить ее. Рекомендуется прием большого количества жидкости, очистительная клизма, энтеросорбенты (Энтеросгель, активированный уголь, Полифепам и др.), антигистаминные препараты старого и нового поколения. Из Н1-блокаторов старого поколения используют 2,5%-ный раствор Супрастина или 0,1%-ный раствор Тавегила внутримышечно или внутривенно, суточную дозу которых делят на несколько приемов. Продолжительность парентерального лечения 5-7 дней. Затем можно назначить один из препаратов нового поколения – Лоратадин, Дезлоратадин, Фексофенадин, Цитеризин.
Глюкокортикостероиды (преднизолон 2 мг/кг) – по показаниям, особенно при тяжелых генерализованных проявлениях и неэффективности антигистаминных препаратов.
При отеке гортани – парентеральное введение преднизолона 2 мг/кг и госпитализация в отделение интенсивной терапии.
Бронхиальная астма
Среди неотложных состояний, возникающих при бронхиальной астме, выделяют период обострения и астматическое состояние.
Период обострения бронхиальной астмы характеризуется остро развивающейся обструкцией бронхов. При этом появляется экспираторная одышка, втяжение межреберных промежутков при вдохе, участие вспомогательной мускулатуры в акте дыхания, шумное, свистящее дыхание, хрипы в легких. У детей младшего возраста острый период бронхиальной астмы сопровождается отеком слизистой оболочки бронхов с выделением жидкого секрета в просвет бронхов, в связи с чем у них могут выслушиваться как сухие, так и влажные хрипы. У детей раннего возраста больше информации об обструкции дыхательных путей дает наблюдение. К симптомам обструкции дыхательных путей относятся признаки усиленной работы дыхательных мышц (втяжение уступчивых мест, участие вспомогательных мышц, раздувание крыльев носа), ослабление дыхательных шумов, удлинение фазы выдоха, свистящие шумы.
У детей старшего возраста приступ бронхиальной астмы сопровождается спазмом гладкой мускулатуры, на высоте приступа выслушиваются сухие свистящие хрипы.
Выраженность бронхиальной обструкции определяет тяжесть острого периода бронхиальной астмы. Выделяют легкий, среднетяжелый и тяжелый приступ бронхиальной астмы и астматический статус.
Легкий приступ характеризуется небольшим затруднением дыхания. Одышка может отсутствовать, общее состояние практически не нарушается. При осмотре больного отмечается небольшой коробочный оттенок перкуторного звука. В легких вслушиваются жесткое дыхание и умеренное количество сухих хрипов. Вспомогательная мускулатура в акте дыхания не участвует.
Среднетяжелый приступ бронхиальной астмы, удушье, нарушение общего состояния ребенка, выдох затруднен, ребенок старается принять вынужденное положение сидя. В акте дыхания участвует вспомогательная мускулатура. Цианоз, выслушиваются в большом количестве сухие свистящие и влажные хрипы. Может быть тахикардия, падение артериального давления.
Тяжелый приступ – выраженное удушье, цианоз носогубного треугольника, ушных раковин, кончиков пальцев. Беспокойство, чувство страха у ребенка. В легких сухие хрипы на вдохе и выдохе.
Очень важно отличить тяжелый приступ бронхиальной астмы от наступления астматического состояния.
Астматическое состояние характеризуется следующими признаками:
- некупирующийся приступ бронхиальной астмы более 6 ч;
- резистентность к проводимой симптоматической терапии;
- развитие гипоксемии (РаО2 60 мм рт. ст.);
- затрудненное отхождение мокроты и появление «немых» зон легких;
- развитие дегидратации и гиповолемии.
Основу астматического состояния составляют выраженные бронхоспазм, отек слизистой оболочки бронхов и гиперсекреция, блокада адренорецепторов бронхиального дерева, гиперкапния и гипоксия.
Для диагностики астматического состояния следует обращать внимание на физическую активность, речь, сознание, частоту дыхания, частоту сердечно-сосудистых сокращений, участие вспомогательной мускулатуры и дыхание при аускультации.
К астматическому состоянию близки понятия «жизнеугрожающая бронхиальная астма» и «жизнеугрожающее обострение бронхиальной астмы».
Этапы интенсивной терапии острого периода бронхиальной астмы. Ребенка необходимо успокоить и создать спокойную обстановку дома или в стационаре.
Препараты неотложной помощи при бронхиальной астме включают бронходилаторы короткого действия, которые снимают бронхоспазм и сопутствующие ему симптомы, такие как кашель, ощущение сдавливания грудной клетки и свистящие хрипы.
Лечение начинают с назначения аэрозолей сальбутамола или ипратропиума бромида в комбинации с фенотеролом. В России на основе сальбутамола создана оригинальная лекарственная форма (Сальгим), которая по своим фармакологическим свойствам соответствует современным β2-агонистам.
Введение препаратов при среднетяжелом и тяжелом приступе бронхиальной астмы предпочтительнее через небулайзер.
Преимущества небулайзерного введения препаратов:
- техника ингаляции легко выполнима для детей и пациентов пожилого возраста;
- быстрое купирование приступов удушья;
- короткое время лечебной процедуры;
- создание аэрозоля с оптимальным размером частиц;
- возможность доставки высоких доз препарата непосредственно в легкие;
- отсутствие фреона и других пропеллентов;
- простота и удобство применения.
Для оценки степени обструкции дыхательных путей у ребенка с острым приступом бронхиальной астмы чаще всего используют показатель ПСВ (пиковая скорость выдоха) с помощью пикфлоуметра. К преимуществам данного метода относятся легкость проведения процедуры, низкая стоимость, возможность отслеживать динамику на фоне терапии. Тем не менее результаты пробы зависят от усилия, и ее нельзя оценить у детей раннего возраста.
Кроме того, ПСВ отражает функцию бронхов среднего и большого диаметра, в то время как при астме патологический процесс больше затрагивает бронхи среднего и мелкого диаметра. Снижение ПСВ до 80% от расчетной нормы соответствует легкой степени заболевания, до 50-80% – средней тяжести, менее 50% означает тяжелую степень болезни.
Тактика введения больных с обострениями бронхиальной астмы на амбулаторном этапе. Начальная терапия: ингаляции β2-агонистов быстрого действия до 3 раз за 1 ч.
При хорошем ответе: ПСВ превышает 80%, эффект на β2-агонист сохраняется в течение 4 ч. В таких случаях можно продолжить применение β2-агониста каждые 30-40 мин. в течение 24-48 ч и проведение коррекции плановой терапии.
При неполном ответе или обострении средней тяжести: ПСВ 60-80%, необходимо добавить ингаляционный глюкокортикостероид (будесонид суспензию для небулайзера) или добавить ингаляционный антихолинергический препарат, продолжать терапию, возможна госпитализация.
При плохом ответе или тяжелом обострении: ПСВ




