Диета при ацетоне в крови и моче у ребенка

- Принципы понижения ацетона
- Основы питания
- Жидкости
- Рецепты
-
- Суп из овощей и риса
- Овсяная каша с яблоком и грушей
- Индейка с овощами
- Запеченные яблоки с медом
- Диета после острых симптомов
- Пример меню
- Чем пополнить аптечку?
- Запрещенные продукты
Одним из основных способов помочь ребенку с повышением уровня ацетона в моче и крови является соблюдение определенной диеты. Давайте разберемся, как кормить кроху с ацетонемией, какие продукты следует давать малышам при этой патологии, а какие блюда противопоказаны.
Принципы понижения ацетона
Когда у ребенка проявляется ацетонемический синдром, требуется:
- Добиться остановки рвоты.
- Обеспечить восстановление баланса воды и электролитов.
- Дать сорбенты для быстрого выведения кетонов из организма.
- При болях в животе дать спазмолитики.
- Следовать строгой диете.

Основы питания
- При сильном ухудшении состояния малыша пищу не нужно давать вообще. Не переживайте, что кроха будет голодать. К тому же, нельзя заставлять ребенка есть. В первый день можете дать малышу только немного сухариков.
- Во второй день также советуют давать ребенку минимум пищи. Если состояние улучшается, к сухарикам и довольно обильному питью можно добавить запеченное яблоко, а также рисовый отвар.
- С третьего дня давайте крохе кашу, которую следует пока готовить на воде (она должна быть хорошо разварена). Большую пользу ребенку принесет употребление гречневой, кукурузной, а также овсяной кашки. Добавлять сливочное масло не стоит, как и сахар. Если хотите сделать продукт более сладким, можно воспользоваться домашним вареньем либо медом.
- На четвертый день расширяем детский рацион добавлением галетного печенья и хлебцев. Также можно приготовить овощной суп-пюре либо бульон из овощей. Допустимо небольшое количество растительного масла.
- При улучшении состояния с пятого дня разрешено давать отварную курицу или телятину, а также натуральные и свежие кисломолочные продукты.

Жидкости
Питье для ребенка с ацетоном в крови и моче обязательно должно быть обильным. При этом важно не допустить повторения рвоты, поэтому все жидкости дают маленькими порциями, например, по столовой ложке каждые 15 минут.
При повышении ацетона в крови ребенок нуждается в сладком питье. Лучше всего сразу дать малышу концентрированный раствор глюкозы. Приготовьте ребенку также настой изюма, залив столовую ложку сырья стаканом закипевшей воды.
Почему при повышенном содержании ацетонов моче и крови ребенка нужно восполнить запасы глюкозы, смотрите в передаче доктора Комаровского.
В первые дни болезни также следует поить ребенка растворами электролитов, например, регидроном. Кроме того, давайте малышу негазированную щелочную минеральную воду и компот из сухофруктов.
С четвертого дня заболевания можно давать карапузу соки из фруктов или овощей (разбавляйте водой), домашние компоты и морсы, а также чай (слабо заваренный). Помните, что у чая имеется мочегонное действие, поэтому к каждой чашке чая ребенок дополнительно должен выпить стакан воды.
Напитки для больного малыша не должны быть ни ледяными, ни горячими, чтобы не раздражать слизистую оболочку пищеварительного тракта, а также не усиливать рвоту. Лучше всего давать карапузу жидкости с комнатной температурой. Общий объем жидкости в сутки рассчитывают по весу малыша – на каждый килограмм нужно 120 мл питья.

Рецепты
Суп из овощей и риса
Очистите две картофелины и мелко нарежьте. Нашинкуйте почищенную морковь и четверть луковицы. Положите овощи в кипящую воду (500 мл) и немного посолите. Через 15 минут добавьте в суп две столовые ложки промытой рисовой крупы. Дав покипеть блюду еще 15 минут, выключите огонь и оставьте настояться на 5-10 минут.
Овсяная каша с яблоком и грушей
Доведите до кипения 200 мл воды, насыпьте овсяные хлопья и готовьте на маленьком огне. Пока овсянка варится, нарежьте грушу и яблоко на маленькие кусочки, добавьте в кашку и перемешайте. По желанию в блюдо можно добавить немного нежирного молока и ложечку меда.
Индейка с овощами
Нарежьте филе индейки небольшими кусочками, положите в казанок, налейте немного воды, добавьте щепотку соли и, закрыв крышкой, тушите примерно 20 минут, временами перемешивая. Далее добавьте в казанок разделенную на соцветия капусту брокколи, нашинкованную морковь и одну луковицу. Готовьте, пока все ингредиенты не станут мягкими. Для маленького ребенка в конце приготовления блюдо измельчают в блендере.
Запеченные яблоки с медом
Взяв несколько яблок, разрежьте их на половинки и удалите серединку. Поместите в каждую половинку плода немного меда и готовьте яблоки в духовке в течение 10-15 минут.

Диета после острых симптомов
Хотя симптомы при правильном лечении пройдут за несколько дней, определенную диету следует соблюдать еще 2-3 месяца. Ее основой должны быть такие продукты:
- Каши из гречки, кукурузной, перловой, овсяной и пшеничной крупы. Делайте их жидкими.
- Молочные, а также кисломолочные продукты. Покупайте для ребенка лишь свежую продукцию с жирностью максимум 5%, в которую не добавлен сахар.
- Супы, которые сварены на овощных бульонах.
- Нежирные виды мяса – используйте для блюд индейку, крольчатину, куриное филе либо телятину.
- Морскую рыбку – готовьте крохе блюда из трески, минтая, путассу, хека, камбалы.
- Запеченные, сырые и тушеные овощи – готовьте ребенку морковку, кабачки, тыкву, разные виды капусты, картошку и другие.
- Ягоды и сладкие виды фруктов, а также сухофрукты.
- Вареные яйца – до одной штуки за день.
- Немного орехов.
- Компоты, сделанные дома без сахара, а также морсы.
- Из сладостей допустимо умеренно давать мармелад, мед, варенье, зефир или карамель.
Питание должно быть дробным, с перерывами 2-3 часа. Ужин не должен быть обильным – лучше всего дайте малышу небольшой перекус в 7 часов вечера, а на ночь ограничьтесь стаканом кефира либо ряженки. Всю пищу рекомендуют запекать, отваривать, обрабатывать паром либо тушить. Из мяса и рыбки стоит делать для малыша суфле, тефтельки и фрикадельки.

Пример меню
Из-за больших ограничений в продуктах и малого перечня разрешенных блюд составлять меню для малыша, который выздоравливает после подъема ацетона в крови, бывает непросто. Мы предлагаем примерный вариант питания на неделю, который нужно адаптировать под предпочтения вашего ребенка:
Завтрак
Перекус
Обед
Перекус
Ужин
Перед сном
Молочная кукурузная каша
Салат из свеклы и чернослива
Компот из сухофруктов
Тефтели из индейки
Картофельно-тыквенные паровые котлеты
Жидкая овсянка на воде с вареньем
Слабый зеленый чай
Паровой омлет из 1 яйца
Салат из разрешенных свежих овощей
Отваренные на пару овощи
Яблочно-морковный свежевыжатый сок
Рис с отварной капустой брокколи
Салат из фруктов с нежирным йогуртом без сахара
Манная каша с клубничным вареньем
Тефтели из кролика
Свежевыжатый овощной сок
Разваренная гречка с нежирным молоком
Ряженка Салат из фруктов и ягод
Фрикадельки из куриного филе
Компот из сухофруктов
Омлет с нежирным творогом
Фруктовый салат с йогуртом
Компот из яблок
Галетное печенье Кисель
Перловая каша с овощами
Творог жирностью 5% с сухофруктами
Свежевыжатый тыквенно-яблочный сок
Запеченное яблоко с медом
Салат из овощей и отварного яйца с растительным маслом
Рис с овощами Тушеное куриное филе
Пшеничная каша с черносливом
Гречка с овощами
Компот из сушеных груш и яблок
Запеченные яблоки с творогом
Обращаем ваше внимание, что доктор Комаровский считает основой лечения исключительно восполнение запасов глюкозы в организме ребенка. Подробнее об этом смотрите в следующем видео.
Чем пополнить аптечку?
Если у малыша был хотя бы один ацетонемический криз, в домашней аптечке следует держать такие препараты:
- 40% раствор глюкозы (ампулы) – известный педиатр Комаровский называет такую форму глюкозы лучшим вариантом при ацетоне в крови.
- Флаконы с глюкозой 5% или 10%.
- Таблетки глюкозы.
- Порошки для приготовления электролитных растворов – регидрон, хумана электролит, оралит и другие.
- Никотинамид – этот витамин помогает глюкозе быстрее всосаться.
Помимо этого, дома должны всегда быть в наличии сухофрукты и негазированная минеральная вода.

Запрещенные продукты
Строгая диета при ацетонимическом кризе, прежде всего, вызвана рвотой и обезвоживанием организма. На период лечения в меню ребенка с ацетонемией не должно быть:
- Супов, в основе которых мясной либо костный бульон.
- Жирных сортов мяса, субпродуктов, очень жирной рыбы, мясных и рыбных консервов, копченостей.
- Жирных, а также сладких кисломолочных продуктов.
- Кислых фруктов.
- Таких овощей, как помидоры, перец, а также баклажаны. Еще детям с ацетоном противопоказан ревень, а также щавель, петрушка и шпинат.
- Бобовых.
- Грибов и грибных бульонов.
- Соусов промышленного производства.
- Шоколада и прочих продуктов, включающих какао.
- Сдобной выпечки, тортов.
- Сухариков, фастфуда, чипсов.
Среди употребляемых ребенком жидкостей не должно быть газированных напитков, магазинных соков, отвара шиповника и кофе.
Ацетонемический синдром

Что делать если у ребенка развивается ацетонемический синдром? Причины и рекомендации по лечению
Ацетонемический синдром выражается симптомами, которые спровоцированы сбоем в обмене веществ. Появляется неприятное состояние при накоплении в крови кетоновых тел. Часто могут возникать ацетонемические кризы: дегидратация, многократная рвота, запах ацетона изо рта, субфебрилитет, абдоминальный синдром.
Недуг диагностируют на основе некоторых симптомов, а также анализов – определяют кетонурию, повышенный уровень мочевины, нарушение электролитного баланса. В случае ацетонемического криза важно как можно раньше для ребенка провести инфузионную терапию, поставить очистительную клизму, посадить его на диету, в которой будут легкоусвояемые углеводы.

Что это такое?
Ацетонемический синдром — это состояние, возникающее при нарушении обменных процессов в организме ребенка, своего рода сбой в процессах метаболизма. При этом никаких пороков развития органов, нарушения в самом их строении не выявляется, просто функционирование, например, поджелудочной железы и печени не отрегулировано.
Сам же этот синдром является одним из проявлений так называемой нервно-артритической аномалии конституции (нервно-артритический диатез — старое название этого же состояния). Это определенный набор черт характера в сочетании с определенной работой внутренних органов и нервной системы ребенка.
Причины возникновения
Чаще возникает ацетонемический синдром у детей, но встречается и у взрослых. К его причинам можно отнести:
- болезни почек – в частности почечная недостаточность;
- дефицит ферментов пищеварения – наследственный или приобретенный;
- врожденные или приобретенные нарушения в работе эндокринной системы;
- диатез – неврогенный и артрический;
- дискинезия желчевыводящих протоков.
У младенцев подобное состояние может быть следствием позднего гестоза беременной или нефропатии.
Внешние факторы, вызывающие ацетономический синдром:
- голодание, особенно длительное;
- инфекции;
- токсические воздействия – включая интоксикацию во время болезни;
- расстройства пищеварения, вызванные нарушением питания;
- нефропатия.
У взрослых наиболее часто накопление кетоновых тел вызывается сахарным диабетом. Недостаток инсулина блокирует поступление в клетки органических систем глюкозы, которая накапливается в организме.
Симптомы
Ацетонемический синдром часто встречается у детей с аномалиями конституции (нервно-артритическим диатезом). Таких детей отличает повышенная возбудимость и быстрая истощаемость нервной системы; они имеют худощавое телосложение, часто излишне пугливы, страдают неврозами и беспокойным сном.
В то же время у ребенка с нервно-артрической аномалией конституции быстрее сверстников развиваются речь, память и другие познавательные процессы. Дети с нервно-артрическим диатезом склонны к нарушению обмена пуринов и мочевой кислоты, поэтому в зрелом возрасте подвержены развитию мочекаменной болезни, подагры, артритов, гломерулонефрита, ожирения, сахарного диабета второго типа.
Симптомы ацетонемического синдрома:
- У ребенка изо рта появляется запах ацетона. Такой же запах исходит от кожи ребенка и от его мочи.
- Дегидратация и интоксикация, бледность кожи, появление нездорового румянца.
- Наличие рвоты, которая может возникать более 3-4 раз, в особенности при попытках что-либо выпить либо съесть. Рвота может появляться в первые 1-5 дней.
- Ухудшение сердечных тонов, аритмия и тахикардия.
- Отсутствие аппетита.
- Повышение температуры тела (обычно до 37,50С-38,50С).
- Как только криз начался, ребенок проявляет беспокойство и возбуждение, после этого он становится вялым, сонливым и слабым. Крайне редко, но могут появиться судороги.
- В животе наблюдаются схваткообразные боли, задержка стула, тошнота (спастический абдоминальный синдром).
Зачастую симптомы ацетонемического синдрома возникают при нарушении питания – малое количество в рационе углеводов и преобладание в нем кетогенных и жирных аминокислот. У детей ускоренный метаболизм, и еще недостаточно адаптирована пищеварительная система, вследствие чего происходит снижение кетолиза – замедляется процесс утилизации кетоновых тел.
Диагностика синдрома
Сами родители могут провести экспресс-диагностику на определение ацетона в моче — в этом могут помочь специальные диагностические полоски, которые продаются в аптеке. Их нужно опустить в порцию мочи и, воспользовавшись специальной шкалой, определить уровень ацетона.
В лаборатории в клиническом анализе мочи наличие кетонов определяется от «одного плюса» (+) до «четырех плюсов» (++++). Легкие приступы — уровень кетонов на +или ++, тогда ребенка можно будет полечить и дома. «Три плюса » соответствуют повышению уровня кетоновых тел в крови в 400 раз, а четыре — в 600 раз. В этих случаях требуется госпитализации в стационар — такое количество ацетона опасно развитием комы и повреждением мозга. Врач непременно должен определить природу ацетонемического синдрома: первичный ли он, или вторичный — развился, например, как осложнение диабета.
На международном педиатрическом консенсусе в 1994 году врачи определили специальные критерии постановки такого диагноза, они разделяются на основные и дополнительные.
- рвота повторяется эпизодически, приступами различной интенсивности,
- между приступами существуют интервалы нормального состояния малыша,
- продолжительность кризисов колеблется от нескольких часов до 2-5 дней,
- отрицательные лабораторные, рентгенологические и эндоскопические результаты обследования, подтверждающие причину рвоты, как проявление патологии органов ЖКТ.
К дополнительным критериям относят:
- эпизоды рвоты характерны и стереотипны, последующие эпизоды аналогичны предыдущим по времени, интенсивности и продолжительности, а сами приступы могут закончиться спонтанно.
- приступам рвоты сопутствуют тошнота, боли в животике, головные боли и слабость, светобоязнь и заторможенность ребенка.
Диагноз ставится еще и при исключении диабетического кетоацидоза (осложнения диабета), острой хирургической патологии ЖКТ — перитонита, аппендицита. Исключаются и нейрохирургическая патология (менингиты, энцефалиты, отек мозга), инфекционная патология и отравления.
Как лечить ацетонемический синдром
При развитии ацетонемического криза ребенка необходимо госпитализировать. Проводят диетическую коррекцию: рекомендовано употреблять легкоусвояемые углеводы, строго ограничивают жирную пищу, обеспечивают дробное питье в большом количестве. Неплохой эффект от очистительной клизмы с гидрокарбонатом натрия, раствор которого способен нейтрализовать часть попавших в кишечник кетоновых тел. Показано проведение оральной регидратации при помощи комбинированных растворов (орсоль, регидрон и др.), а также щелочной минеральной воды.
Основные направления лечения недиабетического кетоацидоза у детей:
1) Диета (обогащённая жидкостью и легкодоступными углеводами с ограничением жиров) назначается всем пациентам.
2) Назначение прокинетиков (мотилиум, метоклопрамид), ферментов и кофакторов метаболизма углеводов (тиамин, кокарбоксилаза, пиридоксин) способствует более раннему восстановлению толерантности к пище и нормализации обмена жиров и углеводов.
3) Инфузионная терапия:
- быстро устраняет обезвоживание (дефицит внеклеточной жидкости), способствует улучшению перфузии и микроциркуляции;
- содержит ощелачивающие средства, ускоряет восстановление уровня бикарбонатов плазмы (нормализует кислотно-щелочное равновесие);
- содержит достаточное количество легкодоступных углеводов, которые метаболизируются различными путями, в том числе и независимыми от инсулина;
4) Этиотропная терапия (антибиотики и противовирусные препараты) назначается по показаниям.
В случаях умеренновыраженного кетоза (ацетонурия до ++), не сопровождающегося существенным обезвоживанием, водно-электролитными нарушениями и неукротимой рвотой, показана диетотерапия и оральная регидратация в сочетании с назначением прокинетиков в возрастных дозах и этиотропной терапией основного заболевания.
При лечении ацетонемического синдрома главными методами являются те, которые направлены на борьбу с кризами. Очень важно поддерживающее лечение, которое помогает снизить обострения.
Инфузионная терапия
Показания для назначения инфузионной терапии:
- Упорная многоразовая рвота, не прекращающаяся после применения прокинетиков;
- Наличие расстройств гемодинамики и микроциркуляции;
- Признаки нарушения сознания (сопор, кома);
- Наличие умеренной (до 10 % от массы тела) и тяжёлой (до 15 % от массы тела) дегидратации;
- Наличие декомпенсированного метаболического кетоацидоза с увеличенным анионным интервалом;
- Наличие анатомических и функциональных затруднений для проведения оральной регидратации (аномалии развития лицевого скелета и ротовой полости), неврологические расстройства (бульбарные и псевдобульбарные).
Перед началом проведения инфузионной терапии необходимо обеспечить надёжный венозный доступ (предпочтительнее периферический), определить показатели гемодинамики, кислотно-щелочного и водно-электролитного баланса.

Рекомендации по питанию
Продукты, которые категорически исключаются из диеты детей, страдающих ацетонемическим синдромом:
- киви;
- икра;
- сметана – любая;
- щавель и шпинат;
- молодая телятина;
- субпродукты – сало, почки, мозги, легкие, печень;
- мясо – утка, свинина, баранина;
- наваристые бульоны – мясные и грибные;
- овощи – зеленая фасоль, зеленый горошек, брокколи, цветная капуста, сухие бобовые;
- копченые блюда и колбасы
- придется отказаться от какао, шоколада – в плитках и напитках.
В меню диеты обязательно входят: каши из риса, овощные супы, картофельное пюре. Если в течение недели симптомы не вернулись, можно постепенно добавлять диетическое мясо (не жареное), сухарики, зелень и овощи.
Диету можно всегда откорректировать, если снова вернуться признаки синдрома. При появлении неприятного запаха изо рта, нужно добавить много воды, которую необходимо пить маленькими порциями
- В первый день диеты нельзя ребенку давать ничего, кроме сухариков из ржаного хлеба.
- На второй день вы можете добавить рисовый отвар или диетические печеные яблоки.
- Если все делать правильно, то уже на третий день тошнота и понос пройдут.
Ни в коем случае не завершайте диету, если симптомы ушли. Врачи рекомендуют строго придерживать всех ее правил. На седьмой день вы можете добавить в рацион галетное печенье, рисовую кашу (без масла), суп из овощей. Если температура тела не повышается, а запах ацетона пропал, то питание малыша можно делать более разнообразным. Можете добавить нежирную рыбу, овощное пюре, гречку, кисломолочные продукты.

Какой прогноз?
В целом он благоприятный:
- с возрастом возникновение ацетонемических кризов прекращаются (обычно в пубертате);
- своевременное обращение за медицинской помощью и грамотная лечебная тактика способствуют купированию недиабетического кетоацидоза.
Меры профилактики
Родители, ребенок которых склонен к появлению этой болезни, должны иметь в домашней аптечке препараты глюкозы, фруктозы. Также под рукой всегда должны иметься курага, изюм, сухофрукты. Питание малыша должно быть дробным (5 раз в сутки) и сбалансированным. Как только появится какой-либо признак повышения ацетона, надо тут же дать ребенку что-то сладкое.
Нельзя позволять деткам чрезмерно перенапрягаться, ни в психологическом, ни в физическом плане. Показаны ежедневные прогулки на природе, водные процедуры, нормальный восьмичасовой сон, закаливающие процедуры.
Между приступами хорошо проводить профилактическое лечение кризов. Это лучше осуществлять в межсезонье дважды в год.
Диета при ацетоне у детей

- Эффективность: лечебный эффект через 14 дней
- Сроки: от 3 месяцев и более
- Стоимость продуктов: 1300-1400 рублей в неделю
Общие правила
Ацетонемические состояния бывают у детей при инфекционных заболеваниях, заболеваниях органов пищеварения или в стрессовых ситуациях. Провоцируют их чрезмерные физические и психические нагрузки и диетические погрешности. Когда потребности в глюкозе, как источнике энергии, превышают ее поступление, запасы гликогена в печени превращаются в глюкозу и быстро исчерпываются. У нервных и подвижных детей не хватает запасов гликогена для высоких метаболических запросов и в обмен включаются жиры, а при их распаде образуются кетоновые тела.
В виду несовершенства ферментной системы у детей (дефицит фермента, который метаболизируют кетоновые тела), происходит их накопление. Развивается ацидоз (сдвиг крови в кислую сторону) и эндогенная интоксикация, которая сопровождается приступами рвоты и слабостью. Ацетон выделяется с мочой, при дыхании с воздухом и через кожу ребенка. Основной жалобой являются приступы тошноты, рвоты (3-8 раз в сутки), возбуждение, переходящее в слабость, боль в животе, запаха ацетона изо рта, иногда повышение температуры.
Ацетонемический синдром — это не болезнь, а констатация факта, что в организме исчерпались запасы глюкозы. Поэтому единственный метод лечения — сладкое питье и правильное питание после приступа.
Диета при ацетонемическом синдроме у детей должна содержать:
- Легкоусвояемые углеводы и состоять из сладких каш, творожков, фруктовых пюре, компотов и сладких киселей.
- Достаточное количество жидкости (1-1,5 л в день).
- Продукты, поддерживающие щелочную реакцию мочи: сок лимона, чернослив, финики, инжир, сладкие ягоды-фрукты, свекла, морковь. Яйца, мясо, рыба, пшеничный хлеб вызывают закисление и вводятся только на 2-3 сутки. Следует ограничить кислые фрукты (киви, отвар шиповника, смородина).
Для детей, подверженных частым ацетонемическим состояниям, недопустимы большие промежутки между приемами пищи. Нужно знать, что это состояние может вызвать любая инфекция или простудное заболевание, поэтому при ОРЗ питание должно быть легким и содержать преимущественно простые углеводы.
Какие продукты можно употреблять после приступа? Сразу после прекращения рвоты можно дать сладкое питье (чай, компот, сок, раствор глюкозы). Когда ребенок будет в состоянии принимать пищу, а это может быть на второй день, назначается щадящая диета, богатая углеводами и порции пищи должны быть небольшими:
- жидкие каши (гречневая, рисовая, кукурузная, овсяная) без сахара и соли;
- фруктовые муссы и кисели;
- галетное печенье;
- печеное яблоко;
- овощи и сладкие фрукты.
С третьего-четверного дня:
- овощные супы;
- обезжиренный творог;
- мясное суфле, блюда из индейки, крольчатины, морской рыбы;
- куриные яйца (омлет, отварные всмятку);
- кисломолочные продукты без консервантов и красителей.
При нормализации ацетона на период не менее месяца назначается лечебный Стол №1. Питание должно быть умеренно щадящим для желудка (исключать механическую, химическую и температурную агрессию). Блюда не должны раздражать слизистую верхнего отдела ЖКТ и не содержать трудноперевариваемые продукты (репа, редька, спаржа, фасоль, редис, горох). Пища должна быть теплой.
Диета при ацетоне в моче у детей предусматривает дробный режим питания (до 6 раз в день), малыми порциями. Важно, чтобы перерыв между приемами еды был не более 3 часов. Если ребенок отказывается от еды, пусть выпьет стакан фруктового сока или компота с медом, съест любые сладкие фрукты, сухофрукты (чернослив, финик, курагу) или печенье. Но через время нужно снова предложить полноценный обед или ужин.
После рвоты в большей или меньшей степени страдает слизистая желудка и пищевода, поэтому лучше будет, если пища будет жидкая и кашицеобразная. Если вы предлагаете блюда плотной консистенции, то их лучше протереть. Стоит также упомянуть, что блюда готовятся отварными (на пару), можно запекать, но исключается жарка.
Поскольку повышенный ацетон в моче связан также с нарушением обмена жиров и употреблением жирной пищи, то в рационе должны присутствовать нежирные молочные и мясные продукты. Недопустимо употребление жареной пищи, жирных мясных бульонов, сметаны, копченостей, консервов.
Появление ацетона в моче при беременности довольно частое явление, поэтому женщине постоянно предлагают сдавать анализы мочи на кетоновые тела. Причиной повышенного ацетона при беременности может быть какая-либо патология или неправильное питание. Но чаще всего — тяжелая форма токсикоза с наличием рвоты и отсутствием аппетита. При рвоте теряется жидкость и электролиты, а при голоде в обмен веществ включаются белки и жиры, продуктом распада которых являются кетоновые тела (ацетон), обнаруживаемые в моче. Нерациональное питание, при котором употребляются жирные продукты и большое количество мясных, может вызвать появление ацетона в моче. Нужно отметить, что чрезмерное «увлечение» сладким также может сопровождаться такими нарушениями.
При ацетоне в моче у беременных, связанным с токсикозом, назначается питьевой режим — употребление щелочной минеральной воды (Боржоми) небольшими глотками, чтобы не спровоцировать рвоту. В день нужно выпивать до 1,5 л жидкости. При исчезновении тошноты и рвоты нужно начинать употреблять пищу небольшими порциями салаты, фрукты, овощные супы, соки, каши. Не рекомендуется голодать, что может вновь ухудшить состояние.
Если на ранних стадиях появление в моче ацетона у беременных может быть результатом токсикоза, то на поздних сроках можно подумать о наличии гестационного сахарного диабета. А это значит, что женщине предстоит более тщательное обследование у эндокринолога.
Головна
Що таке БЕТАРГІН?
Бетаргін — амінокислотний комплекс, до складу якого входять фізіологічні діючі компоненти:
аргінін — 1 г, бетаїн — 1 г
Переваги БЕТАРГІНА

Діє на клітинному рівні
Регулює обмінні і метаболічні процеси в організмі

Розчин для прийому всередину
Рідка форма випуску у вигляді питного розчину забезпечує швидке всмоктування і наступ ефекту

Форма випуску
Асортимент форм випуску (ампули, стіки і саше по 10 мл) забезпечує зручність прийому і можливість застосування в різних умовах

Хороша переносимість і приємний смак
Розчинити вміст ампули/стіки/саше в ½ склянки води і випити

Європейський виробник
Фарматіс (Франція) має ліцензію GMP (Good Manufacturing Practice)

Визнана висока якість продукту
Бренд компанії отримал міжнародну премію в Gold-категорії «Якість і споживча цінність», BID-Paris 2015, Nice 2019
Застосування
Порушення ліпідного обміну
Ацетонемічний синдром у дітей
Здоровий спосіб життя
Застосування
Детоксикація — допомагає усунути наслідки інтоксикації в результаті лікарського навантаження
Гепатопротекція — сприяє нормалізації, відновлення і поліпшення функції гепатобіліарної системи
Астенічні стани — сприяє відновленню сил і енергії
Порушення ліпідного обміну — сприяє зниженню рівнів холестерину і тригліцеридів
Ацетонемічний синдром у дітей
Поліпшення чоловічого здоров’я
Поліпшення жіночого здоров’я
Ведення здорового способу життя
Рекомендований режим прийому

Вміст 1 стіку або 1 ампули Бетаргіна розвести в ½ склянки (100 мл) питної води кімнатної температури і приймати після їжі 2-3 рази на добу.

Дітям у віці від 3-х років при ацетонемічному синдромі — приймати вміст 2 саше (вранці і ввечері). Вміст 1 саше розвести в ½ склянки (100 мл) питної води кімнатної температури і давати дитині по 1 чайній ложці кожні 10-15 хвилин.



Ангіо-БЕТАРГІН ®
Захист судин на
рівні клітини
Даний розділ сайту є спеціалізованим виданням компанії ТОВ “Ворвартс Фарма” містить професійну і спеціалізовану інформацію про лікарські засоби (в тому числі рецептурних), їх властивості, способи застосування і наявність протипоказань, призначену виключно для дипломованих медичних фахівців.
Інформація, про лікарські засоби міститься в цьому розділі призначена виключно для ознайомлення дипломованих медичних фахівців, і не може бути керівництвом для самостійної діагностики чи лікування.
У разі, якщо Ви не є дипломованим медичний спеціаліст, але попри це приймаєте цю угоду і підтверджуєте свою згоду з ним – компанія ТОВ “Ворвартс Фарма” не несе відповідальності за можливі негативні наслідки, що виникли в результаті самостійного використання інформації, що міститься на цьому сайті. Ви робите це самостійно і усвідомлено, розуміючи, що застосування лікарських засобів (в тому числі рецептурних) можливо тільки за призначенням лікаря після попередньої консультації з ним, при цьому самолікування може завдати шкоди вашому здоров’ю.
Я підтверджую, що є дипломованим медичний спеціаліст, я ознайомлений з текстом цього Правового угоди і підтверджую свою згоду з ним.
Диета при ацетоне у ребенка: разрешенные продукты, меню

Мало кто из родителей еще не знаком или вовсе не слышал о таком понятии, как ацетонемический синдром,или кетоацидоз, которое подразумевает под собой патологическое состояние организма, преимущественно детского, связанное с высоким содержанием ацетона (кетоновых тел) в моче.
По мнению педиатров, чаще всего данная патология возникает у здоровых детей в связи с временным нарушением обменных процессов. Однако нередко высокие показатели ацетона в моче могут свидетельствовать и о наличии тяжелых хронических заболеваний (кишечная инфекция, поражение печени, гормональные сбои, сотрясение мозга и др.). И все же несмотря на причины возникновения ацетонурии, важно понимать, что данное состояние очень опасно и способно за достаточно короткий промежуток времени превратиться в угрозу жизни ребенка. Скорректировать (нормализовать) состояние малыша эффективно помогает специальная диета и медикаментозная терапия.
Основные причины возникновения и симптомы повышенного ацетона у детей
Как правило, высокая концентрация ацетона возникает в следствие нарушения жирового и углеводного обмена. Если организм тратит энергии больше, чем получает глюкозы из вне, то вначале в энергию начинает преобразовываться глюкоза крови, гликоген печени, а затем происходит расщепление жиров, из молекул которых образовывается не только глюкоза, но и кетоновые тела. Именно высокая концентрация кетонов, состоящих из таких соединений, как ацетон, ацетоуксусная и b-оксимасляная кислоты, в организме продуцирует развитие ацетонемического синдрома.
Огромное количество энергии детский организм тратит при:
- Чрезмерной физической активности.
- Длительном плаче и истериках.
- Инфекционных заболеваниях различного характера, сопровождающихся высокой температурой.
- Стрессах.
Риск возникновения повышенного ацетона у ребенка значительно увеличивается при:
- несбалансированном питании;
- голодании;
- переедании;
- обезвоживании организма (нарушении питьевого режима).
Кроме того, ацетонурия может стать следствием индивидуальной непереносимости организмом жирной пищи или продуктов, содержащих различные ароматизаторы.
К явным симптомам повышенного ацетона в моче ребенка относятся:

Запах ацетона, исходящий от всего тела.
Естественно, при появлении подобных признаков следует незамедлительно обратиться за помощью к врачу, который поставит диагноз и назначит соответствующее лечение, скорректирует питьевой режим и рацион питания ребенка.
Питьевой режим ребенка при повышенном ацетоне
Практически любую почечную болезнь нужно «вымывать» из организма, и ацетонемический синдром не является исключением. Поэтому составление и соблюдение правильного питьевого режима здесь играет очень важную роль.
По мнению большинства педиатров, лучшим питьем для ребенка при ацетоне являются:
- Компоты из сухофруктов, которые отлично помогают повышать уровень глюкозы;
- Настой изюма — прекрасный источник фруктозы, что в несколько раз лучше усваивается, чем сахар, и при этом аккуратно и постепенно повышает уровень глюкозы в крови. Способ приготовления настоя: чуть больше столовой ложки сушенных ягод следует залить стаканом кипятка и настоять 15-20 минут;
- Щелочное питье, которое поможет нейтрализовать уже накопленные в организме кетоновые тела. С такой задачей хорошо справляются:
- Щелочные минеральные воды – “Боржоми”, “Ессентуки №4” (или №17) и др.
- Электролитные растворы (к примеру, Регидрон).
Важные правила питьевого режима при повышенном ацетоне:
- Предлагаемое питье должно быть только в теплом виде, поскольку в таком состоянии жидкость быстрее усваивается ЖКТ;
- Поить ребенка следует небольшим количеством жидкости и часто (рекомендуется по 10 мл через каждые 10-15 минут). Такой подход позволит не перегрузить почки и не спровоцирует появление рвотных рефлексов;
- Компоты, чаи, настои должны быть сладкими, однако стоит учитывать, что максимальное количество получаемой ребенком глюкозы в сутки ограничивается 5 мг на один килограмм веса.
Диета при ацетоне у детей: меню в период острой фазы болезни

Как правило, первые дни болезни ребенку даются очень тяжело с повторяющейся рвотой, поносом и ухудшением общего самочувствия. В этот период организм интенсивно пытается очиститься от токсинов, это важный этап на пути к выздоровлению. Вполне естественным является полный отказ ребенка от приема пищи. Для поддержания детского организма в этот острый период достаточно обеспечивать малыша обильным питьем в соответствии с вышеизложенными рекомендациями.
В первый день после прекращения рвотных позывов и стабилизации температуры, ребенку можно предложить несколько домашних сухариков из белого или серого хлеба.
На следующий день уже можно дополнить меню ребенка печеными яблоками и рисовым отваром, для приготовления которого следует отварить 100 г белого риса в трех литрах воды без соли и других специй.
Далее уже можно предлагать ребенку разваренную рисовую кашу (к лучшему, если она будет полностью переваренная), которую при желании также можно перетереть при помощи блендера.
Приблизительно на четвертый день по окончании кризисного периода в рацион малыша разрешается включать легкий овощной суп. Он, как в принципе, и вся пища в этот период не должен содержать тяжелых продуктов (по типу бобовых и грибов) и жиров, с которыми пищеварительная система еще не в состоянии справиться.
Переход к привычному образу жизни должен быть очень постепенным: по прошествии четырех дней, при условии, что состояние ребенка нормализовалось, меню можно расширять, но только в границах специальной диеты при повышенном ацетоне.
Запрещенные продукты при повышенном ацетоне у детей
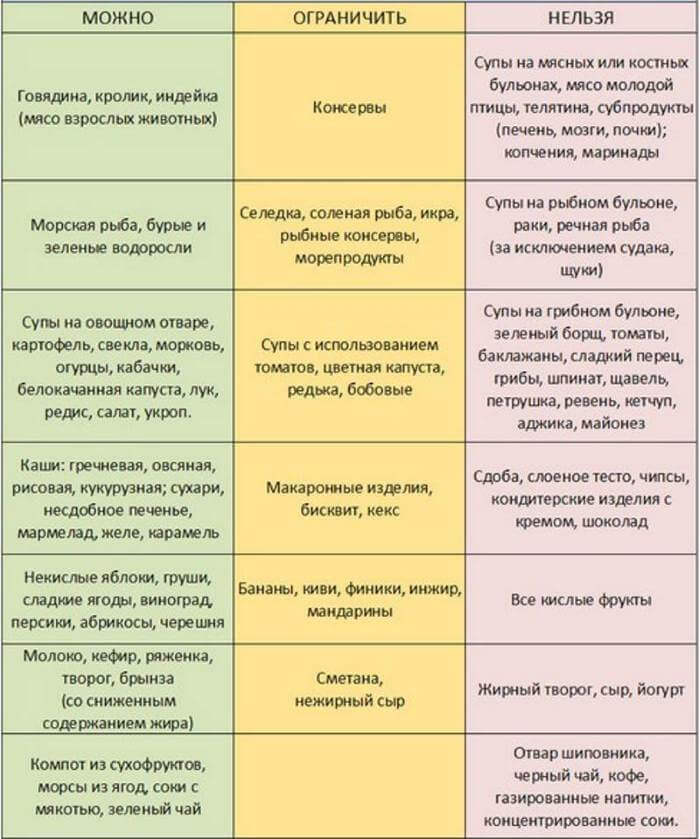
При появлении ацетона в моче из рациона малыша необходимо исключить все высококалорийные, жирные, сложные для переваривания продукты, в том числе и:
- Мясо и рыбу жирных сортов.
- Мясные и рыбные бульоны.
- Мясные субпродукты.
- Копченую и консервированную пищу, включая маринады и овощные соленья.
- Жирные кисломолочные продукты.
- Морепродукты, в частности, креветки.
- Майонез и различные специи.
- Овощи: баклажаны, грибы, помидоры.
- Кислые фрукты.
- Бобовые.
- Полуфабрикаты и фастфуд.
- Зелень: петрушку, щавель, шпинат.
- Всю сладкую и сдобную выпечку, в том числе свежий хлеб.
- Сладости.
- Напитки: соки высокой концентрации и газированные напитки, отвар шиповника, кофе.
Перечисленные продукты не только могут усложнять течение болезни, но также отрицательно сказываться на общем самочувствии и состоянии ребенка.
Разрешенные продукты и основные правила питания ребенка при повышенном ацетоне
При составлении диетического меню для своего ребенка следует учитывать не только основные постулаты, но также и его вкусовые предпочтения. Не заставляйте малыша кушать те продукты, от которых он отказывается, чтобы не вызвать новые рвотные рефлексы.
Список продуктов, которые могут быть включены в диетическое меню:
- Молоко и кисломолочные продукты с жирностью до 5%, без добавления сахара (творог, ряженка, простокваша, кефир).
- Каши: «Геркулес», гречневая, рисовая, перловая, пшеничная и кукурузная. Первое время желательно предлагать ребенку каши жидкой разваристой консистенции.
- Овощные супы.
- Овощи можно употреблять в тушеном, вареном, запеченном или сыром виде. Лучше всего отдавать предпочтение тыкве, моркови, свекле, картофелю, кабачкам, свежей зелени, капусте и огурцам.

Фрукты и ягоды сладких сортов.
Основные правила питания при ацетоне в моче
- Питание малыша должно быть дробным: прием пищи через каждые два-три часа, при этом порции еды должны быть небольшими;
- диетическая еда может готовиться на пару, вариться, запекаться или тушиться;
- мясо и рыбу лучше предлагать ребенку в виде тефтелей, фрикаделек или суфле;
- ужин должен быть по максимуму легким и не позже 6-7 часов вечера. Непосредственно перед сном допускается стакан обезжиренного кисломолочного продукта;
- овощи с высоким содержанием клетчатки – обязательная составляющая каждого приема пищи.
Варианты детского меню при ацетоне в моче
- Завтрак — жидкая овсяная каша с горстью смеси орешков и сухофруктов, фруктовый чай.
- Ланч – запеченное яблоко и стакан нежирного йогурта.
- Обед – тушеные овощи, тефтели из телятины, компот из сухофруктов.
- Полдник – отварное яйцо, огурец.
- Ужин – суп-пюре из цветной капусты.
- Завтрак – рисовая каша на молоке, чай с гренками.
- Ланч – две груши.
- Обед – овощной суп, отварная куриная грудка, настой изюма.
- Полдник – фруктовое желе.
- Ужин – рыбные котлеты, приготовленные на пару, разваристая гречневая каша, стакан компота.
- Завтрак – вареное яйцо, салат из запеченой свеклы, тертой на терке, с добавлением грецких орехов и изюма, зеленый чай с галетным печеньем.
- Ланч – обезжиреный творог с ягодами.
- Обед – суфле из кролика, отварной картофель, салат из капусты и зелени, фруктовый кисель.
- Полдник – стакан кефира, сладкое яблоко.
- Ужин – суп-пюре из тыквы с сухариками, компот.
- Завтрак – кукурузная каша с молоком, пара запеченных яблок, компот.
- Ланч – фруктовый салат с йогуртом.
- Обед – суп овощной с добавлением перловой крупы, куриные тефтели, чай, 2 шт. зефира
- Полдник – манная каша с ложкой варенья.
- Ужин – салат “Венигрет”, стакан простокваши.
- Завтрак – гречневая каша, вареное яйцо, салат из капусты и огурца, чай с гренками.
- Ланч – ягодное желе.
- Обед – тушеная капуста, пюре, суфле из кролика, компот.
- Полдник – творожные шарики с ягодным сиропом.
- Ужин – запеченное филе минтая с овощами, приготовленными на пару, компот.
Придерживаясь данной диеты и несложных правил питания и питья, вы поможете своему малышу быстрее избавиться от повышенного ацетона, а также предотвратить возможное развитие многих недугов желудочно-кишечного тракта.
Токарева Лариса, педиатр
30,822 просмотров всего, 6 просмотров сегодня
Записки лаборанта. Ацетонемический синдром у детей
Эта тема вызывает во мне много эмоций. Во-первых, сильное желание помочь таким особенным детям, во-вторых, еще более сильное желание рассказать, что это вообще не проблема, если изначально понимать причины ее возникновения и не допустить их.
Итак, начнем с азов: кетоновые тела (или ацетон) в моче могут появиться, если человек болен сахарным диабетом, если была рвота и/или диарея, то есть налицо патологические потери жидкости, если голодать. У этого процесса есть определенные причины, подробнее о которых можно прочитать в интернете или учебниках патологической физиологии.
Мне же хочется рассказать об ацетоне в моче у детей, который появляется буквально «на ровном месте». Причина его — нервно-артритический диатез, то есть склонность к кетонурии при употреблении в пищу определённых продуктов питания и наличии провоцирующих факторов. То, что нельзя давать в пищу детям до пяти лет (всем без исключения), я перечислю позже, но принцип такой — можно почти всё молочно-растительное.
Первые проявления такого ацетонемического синдрома появляются у ребенка в возрасте от полутора до двух лет (если до трех лет вы так и не узнали, что такое ацетон-тест, значит, скорее всего, ваше дитя не из этих «счастливчиков»). Первые симптомы проявления ацетонемического синдрома: головная боль, боль в животике, потом вялость, потом субфебрильная температура (на фоне нормальных анализов крови и мочи, поскольку ацетон в моче проявится у этих детей не сразу, а где-то на 4–5-е сутки таких симптомов, если не принять соответствующие меры, а продолжать пичкать «запрещенными» продуктами). А, например, у детишек с кишечной инфекцией будет кетонурия (++++) уже на следующее утро после многократной рвоты.
Провоцирующими факторами появления ацетонемического синдрома могут быть: 1) вирусная инфекция, 2) стресс (лично знаю несколько случаев после удаления зубов в 2–3-летнем возрасте), 3) съеденная в больших количествах запрещенная еда, 4) отказ от питья или жидкой еды, 5) повышенный рвотный рефлекс (который дети, как правило, перерастают к 6–7 годам) — например, когда такой ребёнок засыпает при обычном насморке, то через полчаса начинает кашлять (из-за того, что расслабилась мускулатура глотки и по задней стенке потекло то, что было в носу и на аденоидах, в нижние дыхательные пути) и дело доходит до рвоты, соответственно, каждый раз он дополнительно теряет электролиты.
По поводу аденоидитов хочу сказать, что нужно дать ребёнку полностью выздороветь после каждого эпизода простуды, т.к. лимфоидная ткань, раз увеличившись, потом довольно медленно уменьшается, а если ребёнок опять заболевает, то, не успев вернуться в прежнее состояние, аденоиды еще больше увеличиваются. Надо учесть и то, что малышня 2–5 лет болеет чаще, т.к. формирует иммунитет на всю жизнь, и он будет полноценным, только если болезнь ребенок победит с образованием собственных антител, а не с помощью антибиотика, поэтому важно лечиться по анализу крови и антибиотик глотать только тогда, когда есть показания, и родители не должны только что выздоровевшего малыша сразу отправлять в детский коллектив, а дать ему две-три недели окрепнуть. Но это уже я совсем отклонилась от темы.
Также хочу добавить, что у этих детей есть склонность к довольно серьёзным заболеваниям, которые появятся, когда они повзрослеют, если не предпринять определенных мер в детстве (сахарный диабет, подагра).
Итак, о симптомах ацетонемического синдрома (подтверждением которого будет положительный тест на ацетон) и провоцирующих факторах я сказала. Теперь самое главное — что нельзя давать есть малышам и что делать, если тест-полоска дала неутешительный результат.
Детям нельзя давать:
1) супы на бульонах (уже сваренное мясо можно добавить в овощной суп, т.к. то, что вышло при варке из мяса или костей в воду, мягко говоря, полезным не является), и, соответственно, такое «уваристое» блюдо, как холодец (поверьте, некоторые родители дают его детям); а во время кетонурии мясо вообще исключается из рациона;
2) мясо молодых животных — например, телятину — главный и любимый «представитель» детских супчиков и паровых котлеток;
3) субпродукты (внутренности) — тут главный представитель, конечно, печеночка, паштеты из неё, птичьи сердечки, пупки и др.;
4) всё то, где содержится какао, — шоколад, конфеты и «сухие завтраки»;
5) дешевое мороженое (настоящий пломбир можно);
6) цитрусовые и готовые фруктовые соки во время обострения.
Что делать если вы подозреваете либо уже знаете, что «это» началось? Для начала купите в аптеке АЦЕТОН-ТЕСТ.
Они бывают разные, нужно лишь прочитать на этикетке, как тест-полоски хранить (дешёвые после открытия правильно будут показывать только месяц, поэтому сразу напишите на флаконе дату, когда открыли, чтобы через полгода тест-полоски не ввели вас в заблуждение). Проверяется ацетон в моче так: подержали индикаторную зону полоски в моче две-три секунды (не больше!), достали и ждем — через три минуты она не должна поменять цвет на розовый и все оттенки сине-фиолетового, а остаться бесцветной или желтой (цвета мочи). Проверяйте мочу в течение трех дней (если первый раз намеряли норму), если заметили что-то из перечисленных выше симптомов, причем делайте это несколько раз в день (полосок в баночке всё равно полно). Потому что часто, когда спрашиваю, проверяли или нет ацетон, следует ответ: “У нас его точно нет, так как запаха ацетона вообще нет!” И какое удивление у родителей после этого вызывает фиолетовая полоска ацетон-теста у этого самого ребёнка, от которого “ацетоном и не пахнет”. Запомните: ацетон у ребёнка нужно не нюхать, а проверять тест-полосками в моче.
Если тест-полоска стала розовой или фиолетовой, сообщите об этом своему врачу. Соблюдайте строго диету, исключив перечисленное выше. Заставляйте пить жидкость (бороться нужно за каждый глоток, а не говорить «он не хочет пить») — подойдет и компот из сухофруктов, и минеральная вода без газа, и просто очищенная вода, и готовые электролитные порошки для приготовления растворов (регидрон, хумана-электролит), но их большинство отказывается пить уже на пятом глотке, поэтому давайте то, что привыкли пить.
Особенно важен объём выпитой жидкости, а не ее состав. Например, двухлетний ребёнок должен в таком состоянии выпивать не менее 1,5 л в сутки, чтобы это отпаивание повлияло. Немного сахара не помешает — это будет заодно и еда, т.к. один из симптомов ацетонемического синдрома — отказ от еды (это как замкнутый круг). Практически всегда отпоить ребенка очень сложно, он наотрез отказывается пить, а большие объемы выпитой жидкости могут дополнительно провоцировать рвоту. Вы можете обсудить со своим врачом назначение противорвотных препаратов. Но только от вас зависит отпаивание — давайте по глотку (или по чайной ложке), но часто — каждые 5 минут, постепенно увеличивая объем — сначала два глотка, через четыре часа — 3 глотка.
Нужен и сорбент (смекта, атоксил, энтеросгель), но помните, что он может усугубить запоры, поэтому следите за регулярностью стула (если необходимо — сделайте содовую, комнатной температуры (НЕ тёплую!!) клизму, которая, кстати, показана и при лечении ацетонемического синдрома). Дозы лекарств вы спросите у своего врача.
Ну а если вы все же самостоятельно не справитесь с отпаиванием в течение суток, это может закончиться капельницей в стационаре.
Однако спешу вас утешить — при определенной настойчивости эта проблема вполне решаема в домашних условиях, а самое главное — как правило, дети «перерастают» ее к семи годам.
Детский многопрофильный медицинский центр для детей от 0 до 18 лет
Детский многопрофильный медицинский центр для детей от 0 до 18 лет
АЦЕТОН В МОЧЕ У РЕБЕНКА
Ацетон в моче (ацетонурия) у ребенка появляется в результате большого скопления кетоновых тел в крови. Когда их концентрация становится высокой, они начинают накапливаться, после чего почки сами выводят их вместе с мочой. Данное состояние может быть спровоцировано нарушением жирового обмена и нарушением функции усвоения углеводов.
Синтез кетоновых тел происходит в печени, они играют важную роль в организме человека, с их помощью нормализуется функция организма и восполняется источник энергии.
Нормальным и безопасным считается уровень ацетона в моче — 1—2 мг на 100 мл мочи, в суточном объеме мочи — 0.01—0.03 грамма.
При нормальной работе всех систем и органов кетоновые тела выводятся вместе с мочой и не задерживаются в крови. Повышение уровня ацетона в моче может указывать на временные нарушения у многих здоровых детей, а также свидетельствовать о наличии какого-либо заболевания и представлять угрозу для малыша.
Причины повышения ацетона в моче:
В большинстве случаев ацетонурия у детей объясняется незрелостью ферментной системы, а также другими физиологическими факторами, к которым относятся:
— переохлаждение, либо перегревание;
— обезвоживание организма;
— длительное голодание, низкокалорийное питание, бедное углеводами;
— нерациональное питание с большим количеством жиров, белков;
— переедание;
— постоянный стресс, переутомление;
— длительные переезды.
Бывают и более серьезные причины появления ацетона в моче:
— инфекционные заболевания, сопровождающиеся повышением температуры тела до высоких цифр, рвотой, жидким стулом;
— сахарный диабет, другие заболевания, связанные с нарушением обмена веществ;
— обострение хронических заболеваний;
— интоксикация при пищевых и других отравлениях;
— травмы и др.
Симптомы при повышенном ацетоне в моче:
— повышение температуры тела до высоких цифр;
— боли, спазмы вживоте;
— диарея, тошнота, реже – рвота;
— отсутствие аппетита, отказ от питья;
— бледность кожных покровов, тени под глазами;
— вялость, сонливость ребенка;
— запах ацетона при дыхании.
Если вовремя не обратиться за врачебной помощью и не устранить провоцирующие факторы, ситуация может ухудшиться и привести к ацетонемическому синдрому.
Ацетонемический синдром-это комплекс симптомов, которые проявляются при повышении уровня ацетона в моче.
Проявления ацетонемического синдрома:
- частая и обильная рвота(эпизоды рвоты могут наблюдаться от нескольких часов до нескольких дней, рвота повторяется через равные промежутки времени, с такой же интенсивностью);
- наличие желчи и слизи в рвотных массах, реже — крови;
- резкое обезвоживание организма;
- учащенное сердцебиение;
- глубокое шумное дыхание;
- заторможенность;
- светобоязнь;
- признаки интоксикации: бледность кожи (но щеки при этом краснеют), слабость;
- повышение температуры тела от субфебрильной до высоких цифр;
- сонливость, судороги, риск развития комы;
- сильный запах ацетона в выдыхаемом воздухе, в рвотных массах;
- боли в животе.
При появлении вышеперечисленных симптомов следует незамедлительно обратиться за медицинской помощью.
Диагностика ацетонурии
При возникновении симптомов ацетонурии, появлении запаха ацетона изо рта(от мочи)ребенка, необходимо провести обследование, включающее в себя: развернутый анализ крови, общий анализ мочи, биохимический анализ крови( общий белок, глюкоза). Также, уровень кетонов в моче, можно определить и в домашних условиях, с помощью специальных тест-полосок.
Детям, страдающим ацетонемическим синдромом, рекомендовано регулярно проводить следующее обследование: УЗИ органов брюшной полости, раз в полгода делать лабораторные анализы мочи и крови, тест на усвоение глюкозы.
Диета при повышенном уровне ацетона в моче
Если у ребенка хотя бы раз наблюдалась повышенная концентрация ацетона, то в дальнейшем важно придерживаться определенных правил в питании малыша:
— из рациона ребенка убираются продукты способные повышать уровень кетонов крови: жирные сорта мяса, рыбы, наваристые бульоны, грибы, цитрусовые, жирная сметана, сливки, копчености, субпродукты, томаты, щавель, продукты, содержащие какао, чипсы, газвода, фастфуд.
— рекомендованы каши, приготовленные на воде (рисовая, гречневая, овсяная, кукурузная),супы на овощном бульоне,нежирные сорта мяса( приготовленные на пару), свежие фрукты,сахар, мед – в разумных пределах, печенье.
Остались вопросы? Запишитесь на прием к врачу-педиатру!
Телефон для записи на прием (391) 200—50—03




