Прививка АКДС для ребенка, у которого была киста в головном мозге
Поражения нервной системы после введения АКДС-вакцины наблюдается сравнительно часто. Это связано с высокой реактогенностью вакцины, которая гораздо выше, чем реактогенность каждого из компонентов в отдельности. И. С. Левенбук с соавторами (1971) считают, что возникновение неврологических осложнений при АКДС-вакцинации обусловлено коклюшным компонентом вакцины. Вакцина оказывает выраженное аллергизирующее действие на организм ребенка. У отдельных детей после АКДС-вакцинации наблюдаются уртикарная сыпь, синдром ложного крупа, астматический и геморрагический синдромы, в редких случаях — анафилактический шок.
Вакцинальный энцефалит (энцефаломиелит) возникает у детей с различными аллергическими проявлениями на фоне или сразу после перенесенных инфекционных заболеваний, при нарушении сроков вакцинации. Он может развиться после любого введения вакцины, независимо от кратности.
Симптомы энцефалита появляются через несколько суток после вакцинации внезапно, остро. Поднимается температура, появляются рвота, судороги, адинамия, нарушается сознание, возможно развитие комы. На фоне общемозговых расстройств могут развиться центральные и периферические двигательные нарушения различной степени, вплоть до параличей, расстройство функции сфинктеров. Однако несмотря на тяжесть острого периода в дальнейшем наступает сравнительно быстрое выздоровление. Нормализуется температура, ребенок приходит в сознание, прекращаются судороги. В течение 1—2 нед исчезает очаговая неврологическая симптоматика.
В течение 2—3 мес после энцефалита держится астенический синдром. Выраженная очаговая симптоматика после энцефалита наблюдается при тяжелых формах, протекающих с длительной потерей сознания, дыхательными и сердечно-сосудистыми нарушениями.
Поражение нервной системы при вакцинации АКДС может быть также в виде преходящих, различной тяжести энцефалитических реакций, главным образом в виде судорожного синдрома. Судороги могут быть однократные или повторные, генерализованные или малые — «кивки», сааламовы судороги, вздрагивания, «обмякания», подергивания лицевых мышц. Судороги обычно сочетаются с беспокойством, расстройством сна или вялостью. Эти нарушения держатся обычно всего в течение 3—5 дней, но сопровождаются последующей длительной астенией.
При появлении неврологических нарушений назначается комплексная терапия с включением гормонов и других десенсибилизирующих средств, дегидратационной терапии. Показано применение витаминов группы В, аскорбиновой кислоты, никотиновой кислоты и др. При появлении бактериальных осложнений назначаются антибиотики.
Поскольку поражения нервной системы, безусловно, чаще развиваются у детей с измененной реактивностью, при определении показаний к вакцинации необходимо тщательное изучение анамнеза, внимательное отношение к жалобам матери, строгое соблюдение правил применения вакцины.
Лейкоэнцефалиты
Это группа демиелинизирующих заболеваний воспалительно-дегенеративного характера. Хотя при лейкоэнцефалитах поражается преимущественно белое вещество мозга, обычно в той или иной степени страдают и нейроны. Поэтому четкой грани между лейкоэнцефалитами и панэнцефалитами провести нельзя. Вопрос об этиологических факторах лейкоэнцефалитов и этиологической однородности отдельных форм в настоящее время не решен однозначно. Предполагается, что лейкоэнцефалиты относятся к заболеваниям инфекционно-аллергической природы. Остается спорным вопрос о роли миксовирусов, вирусов кори, бешенства и Herpes zoster как пусковых факторов гиперергического аутоиммунного процесса.
При исследовании мозга больных, умерших от лейкоэнцефалита, находят диффузные воспалительно-дегенеративные изменения, очаги демиелинизации и деструкции в белом веществе мозга, иногда в коре, подкорковых ганглиях и мозговых оболочках. Отдельные очаги могут сливаться, выраженность дегенеративных изменений в них варьирует. Деструкции подвергаются нормально сформированный миелин (миелинокластический тип поражения). В большинстве случаев выражен глиоз, иногда столь значительно, что мозг на разрезе имеет хрящевидную консистенцию.
Противопоказания к прививкам
У меня 1я девочка с пороком сердца. 2я девочка с гидроцефалией синдром ДЕНДИ-УОКЕРА.
3му ребенку я отказалась от БЦЖ ему 3.9 года. Сделали Манту – отрицательно. Врач говорит, нужно БЦЖ, но у него кашель уже 2 месяца, температуры нет, насморка нет, только кашель. Ему можно БЦЖ сделать?
Отвечает Харит Сусанна Михайловна
Нужно выяснить причину кашля ребенка прежде, чем прививаться. При длительном кашле должны быть исключены перенесенный коклюш, бронхиальная астма, туберкулез, лор-патология, микоплазменная, хламидийная инфекция, тимомегалия и т.д., и как минимум выполняется рентгенограмма органов грудной клетки. До выяснения причин длительного кашля не советуем делать прививку.
Ребенку 13 лет поставили диагноз пневмококка, можно ли ставить прививку?
Отвечает Харит Сусанна Михайловна
Носительство одного из серотипов пневмококка не является противопоказанием к вакцинации. У пневмококка существует более 90 серотипов, поэтому прививаясь, вы уменьшаете риск инфицирования другими серотипами. В вакцину входят антигены тех серотипов, которые наиболее опасны и распространены в нашей стране.
Почему можно прививать при наличии ВИЧ/СПИДа, но нельзя при первичных и вторичных иммунодефицитных состояниях?
Отвечает Харит Сусанна Михайловна
Наличие первичного или приобретенного иммунодефицита (к которым относится и ВИЧ-инфекция) не является противопоказанием к вакцинации в целом.
У пациентов с любыми первичными иммунодефицитными состояниями могут быть использованы все инактивированные вакцины. К сожалению, вакцинация детей с глубокими гуморальными нарушениями иммунитета нецелесообразна из-за невозможности синтеза антител.
Введение живых аттенуированных вирусных вакцин противопоказано при некоторых первичных иммунодефицитах -Х-сцепленной агаммаглобулинемии (АГГ), агаммаглобулинемии с гипер-IgМ синдромом(АГГ/IgM), тяжелой комбинированной иммунной недостаточности (ТКИН), клеточных и комбинированных иммунодефицитах, в связи с опасностью репликации вакцинного вируса.
Наоборот, детям с ИДС помимо плановой иммунизации показано проведение дополнительных прививок против инфекций, принимающих тяжелое септическое течение у этой группы: грипп (ежегодно), пневмококковая, менингококковая, гемофильная тип b (вне зависимости от возраста), гепатиты А и В. Всеми вакцинными препаратами (живыми и инактивированными) могут быть привиты дети с такими формами гуморального иммунодефицита, как общая вариабельная гипогаммаглобулинемия (ОВГ), транзиторная младенческая гипогаммаглобулинемия (ТМГ), селективный дефицит IgA (CДIgA), синдром гипериммуноглобулинемии Е (ГИГЕ),Гипер-IgD синдром (ГИГД).
Наличие вторичного или приобретенного иммунодефицита также не является противопоказанием для вакцинации, прививки делают в период клинико-лабораторной ремиссии.
У ребенка температура тела обычно 37-37.4. Измерение производится через час после сна/кормления и в спокойном состоянии. Возраст 4 мес. В 2.5 мес перенесли ОРВИ. Можно ли делать прививки АКДС и от полиомиелита с такой температурой тела? Киста сосудистого соединения правого полушария головного мозга может являться временным противопоказанием к данным прививкам?
Отвечает Харит Сусанна Михайловна
Необходимо разобраться в причине лихорадки. Наличие небольшой кисты сосудистого сплетения не является причиной для медотвода от прививок, а вот лихорадка неясного генеза – да. Исключите инфекционную патологию (ВУИ), инфекцию мочевыводящей системы и т.д. При отсутствии патологии, если причиной субфебрильной лихорадки является нарушение терморегуляции, прививаться можно.
Моей дочке 2,8,прививок нет, болеет ДЦП, спастическая диплегия. Сейчас большой прогресс, начинает ходить и разговаривать, пошли в садик, а там просят сделать полиомиелит, иначе когда другой ребёнок делает эту прививку, мы уходим на 45 дней из садика. У ребёнка склонность к аллергии по анализам. Вопрос – можно ли нам сделать ИПВ, чтобы ходить в садик? Или лучше не рисковать?
Отвечает Харит Сусанна Михайловна
Вакцинация инактивированной вакциной против полиомиелит безопасна. Если на момент вакцинации нет обострения основного заболевания, привиться можно. Если ребенок получает базовую терапию, то на фоне этой терапии ИПВ переносится хорошо, аллергические реакции крайне редки. К сожалению, на территории РФ сохраняется циркуляция дикого полиовируса, поэтому вакцинация необходима не только для того, чтобы посещать детский сад, но для защиты от опасной инфекции в целом.
Моему ребенку 4,5 месяца. С 2,5 месяцев у нас ставят атопический дерматит. Прививки до 3х месяцев делали по плану. Сейчас ремиссия, планируем делать АКДС. Отечественную категорически не хотим делать, т.к. боимся очень плохой переносимости +от Превенара был отек на месте укола. Сейчас ждем решения иммунологической комиссии о согласовании бесплатной (импортной) прививки. Скажите, пожалуйста, бывают ли положит.решения с таким диагнозом? Учитывая что папа аллергик еще.
Отвечает Харит Сусанна Михайловна
При наличии местной патологической реакции – отек и гиперемия в месте инъекции больше 8 см решается вопрос о введении другой вакцины. Если же местная реакция меньше, то это считается нормой и можно продолжать прививаться на фоне приема антигистаминных препаратов.
Наличие местной реакции на Превенар 13 не говорит о том, что у ребенка будет аллергическая реакция на введение другой вакцины. В таких случаях рекомендуется прием антигистаминных препаратов в день прививки и возможно еще первые три дня после вакцинации. Самое главное при наличии пищевой аллергии не вводить до и после вакцинации (в течение недели) новых продуктов питания.
Что касается решения вопроса о бесклеточных вакцинах, то общих правил нет, в каждом регионе вопрос о бесплатном применении этих вакцин решается по своему. Следует только понимать, что переход на бесклеточные вакцины не гарантирует отсутствие аллергической реакции после прививки , она бывает реже, но также возможна.
Мы столкнулись с такой проблемой. Дочке сейчас 3г.9мес., от полиомиелита ставили 1 и 2ю вакцины в виде Пентаксим (в 5 и 8 месяцев). Третью прививку мы так и не поставили до сих пор, т. к. была плохая реакция на Пентаксим, после этого стали каждые 6 мес. сдавать кровь из вены на возможные аллергические реакции к прививкам и за 3 года ни АКДС, ни адс-м ни Пентаксим, Инфанрикс, ни против кори-краснухи нам так и не разрешили ставить на основании анализов, от них официальный мед.отвод. А вот 3ю и 4ю полио нам ни разу никто не предложил поставить за эти 3 года (даже зав. детской поликлиникой, когда карту в сад подписывала), также никто не предлагал обследоваться на нее, и конечно не объясняли, что если в саду кому-то будут ставить ОПВ, нас будут высаживать из сада (у нас в саду дети питаются в общем кафе, а не в группах). Сейчас позвонили из сада и сказали, что т.к. наша вакцинация не закончена нас отстраняют от сада на 60 дней и так каждый раз, когда кого-то будут прививать, или мы можем поставить 4ю полио ревакцинацию вместе с остальными детьми в саду. Т.к. 3юможно ставить только до года, и мы ее уже пропустили, а 4ю можно до 4х лет (4 года дочке исполняется через 3 месяца). На данный момент у нас сейчас полный мед.отвод на 2 месяца от любых прививок т.к. сейчас проходим лечение из-за активности вируса Эпштейн-бара. В саду ответили т.к. у нас мед.отвод, то нас высаживать не будут. Для меня вопрос: на сколько привитые ОПВ дети представляют опасность для моего ребенка (в нашем саду дети питаются в общем кафе одновременно, а не в группах)? И до 4х лет можно поставить четвертую пропустив третью, с разрывом между 2 и 4 вакциной в 3 года? У нас в городе нет обследований на аллергические реакции к вакцинам, и это значит мы их можем пройти только в отпуске, но ребенку уже исполнится 4 года на этот момент. Как поступать в нашей ситуации?
Отвечает Харит Сусанна Михайловна
В чем заключалась плохая реакция на Пентаксим? На основании каких анализов мог ставится медотвод?. В нашей стране очень редко делаются аллергопробы к компонентам вакцин. Если у вас нет аллергии на куриное или перепелиное яйцо, ребенок получает их в пищу, то прививаться от кори и паротита – можно, а вакцина против краснухи вообще в своем составе не имеет ни куриного, ни перепелиного яйца. В РФ регистрируются случаи кори и ваш ребенок находится в группе риска, поскольку не привит от нее.
Против полиомиелита вы можете привиться – прививка переносится хорошо и крайне редко дает какие-либо аллергические реакции. При введении в детском саду оральной полиовакцины другим детям, вы находитесь в группе риска по развитию вакциноассоциированного полиомиелита. Прививаться против полиомиелита можно в любом возрасте, только вакцинацию против коклюша в нашей стране делают до 4 лет (летом 2017 года ожидается появление вакцины против коклюша – Адацел и ее можно будет вводить детям и после 4 – х лет).
Ваш ребенок должен иметь уже 5 прививок против полиомиелита для полной защиты от этой инфекции, вы можете сделать инактивированную или оральную полиомиелитную вакцину и через 6 месяцев первую ревакцинацию, а через 2 месяца- 2 ревакцинация против полиомиелита.
В роддоме ставили БЦЖ и гепатит. В 5,5 месяцев первая Инфанрикс Гекса. Сейчас 8,5 месяцев. Постоянная температура 37-37,3.Прививки не ставят. Как быть дальше? Пропадает ли прививка? Насколько снижается иммунитет при больших перерывах между прививками?
Отвечает Харит Сусанна Михайловна
Обратитесь к специалистам, выясните причину субфебрилитета. При исключении инфекционной, эндокринной и других патологий, если причиной субфебрильной температуры является нарушение терморегуляции- можно продолжить прививки. Вакцинация не пропадает, при увеличении интервалов между прививками иммунитет вырабатывается медленнее, при введении всего курса вакцин, ребенок все равно будет защищен. Но для защиты от коклюша необходимо 4 вакцинации.
Ребенок 6 мес. перенес возможно коклюшную инфекцию (кашлял приступообразно в течении 1,5 мес.) пцр отрицательный, игg сдать не получилось по техническим причинам.
Возможно ли использовать для первичной вакцинации пентаксим (ребенок не привит).
Отвечает Харит Сусанна Михайловна
Возможно. Наличие коклюшной инфекции в анамнезе не является противопоказанием для вакцинации цельноклеточными или бесклеточными коклюшными вакцинами.
Сыну 3/05 месяца у него дисбактериоз. Можно ли ему делать прививку полиомиелит?
Отвечает Харит Сусанна Михайловна
Можно, если нет обострения заболевания, нормальный стул. Вы же будете делать инактивированную вакцину.
Можно ли прививать от гриппа кормящих мам?
Отвечает Харит Сусанна Михайловна
У нас медотвод до 3 лет. Родились недоношенными,повышен.ВЧД, ВПК, ОАК, дмжп, дмпп . В роддоме получили гепатит в и после бцж и манту в 1 год и все. После всего увиденного болезней страшных боимся получать прививки. Когда мы собирались получить прививки от кори в тот момент столько детей стали инвалидом (есть дети дальних родственников возраст начиная год и старшеклассники). При наших болячках можно ли нам делать прививки? Какие анализы сдавать перед прививкой?
Отвечает Харит Сусанна Михайловна
Не очень понятно о чем Вы говорите, о каких инвалидах и причем здесь прививки?. К сожалению, инфекции никуда не исчезли, а те от которых делают прививки еще и практически не лечатся. Вот так из- за неизвестно каких мед отводов или страхов не делали прививки ребенку в одном из городов страны и в августе этого года потеряли от столбняка после травмы 7 летнего ребенка.
Мед отвода до 3 лет быть не может. Нужно начинать прививаться. Напишите возраст ребенка, состояние сейчас и жалобы, а не диагнозы и мы с вами определим что и когда начинать делать.
Скажите пожалуйста, нужно ли беспокоиться, если после первой прививки с гексавакциной (ребенку было 3 мес.) ребенок закидывает голову назад, кожа стала сероватой и одна нога какая то слабая, и безопасна ли будет вторая прививка?
Отвечает Полибин Роман Владимирович
В данном случае, при наличии описанных симптомов необходима консультация врача невролога для постановки диагноза (перинатальное поражение ЦНС?) и решения вопроса о терапии. При отсутствии прогрессирующей патологии со стороны нервной системы можно продолжить прививки на фоне назначенного лечения.
Пугает, что в противопоказаниях к вакцине от Гепатита В, имеется например, повышенная чувствительность к дрожжам и др. компонентам вакцины, или аллергия, а прививку делают новорожденному в первые 12-24 часа жизни даже не зная заведомо есть ли у ребенка данная чувствительность или аллергия. Получается, вакцину ставят “в слепую”?
Отвечает Полибин Роман Владимирович
Противопоказанием к вакцинации против Гепатита В является тяжелая аллергия на пекарские дрожжи. Выраженные аллергические реакции развиваются при повторном контакте с причинно-значимым аллергеном, не на первое введение. Кроме того, аллергические реакции подобного рода являются редкостью у новорожденных.
Можно ли делать прививку против пневмококковой инфекции ребенку, если аллергия на куриные яйца, ребенку 1 год 2 мес.
Отвечает Полибин Роман Владимирович
Аллергия на белок куриного яйца не является противопоказанием к вакцинации против пневмококковой инфекции, так как она его не содержит.
Коклюшно-дифтерийно-столбнячная вакцина АКДС

| Вакцина | Цена |
|---|---|
| АКДС ФГУП “НПО “Микроген” МЗ РФ, ОАО “Биомед” им. И.И. Мечникова, Россия | нет в наличии |
Вакцина «АКДС» защищает от инфекций:
Похожие вакцины (аналоги АКДС):
| Вакцина | Цена |
|---|---|
| Адасель Sanofi Pasteur Limited, Канада | 5500 ₽ |
| АДС-М-Анатоксин ФГУП НПО «Микроген» Минздрава России | 2000 ₽ |
| Инфанрикс GlaxoSmithKline Biologicals S.A., Бельгия / ООО «СмитКляйн Бичем – Биомед», Россия | 4000 ₽ |
| Инфанрикс Гекса GlaxoSmithKline Biologicals, Бельгия | 7500 ₽ |
| Пентаксим Sanofi Pasteur, Франция | 6500 ₽ |
АКДС (Россия) является адсорбированной коклюшно-дифтерийно-столбнячной вакциной для профилактики коклюша, дифтерии и столбняка у детей от 3-х месяцев до 3 лет 11 месяцев 29 дней.
В своем составе вакцина АКДС содержит дифтерийный и столбнячный анатоксины, и инактивированный возбудитель коклюша (Bordetella pertussis).
Показания к применению.
- — первичная вакцинация против дифтерии, столбняка и коклюша у детей с 3 месяцев до 3 лет 11 месяцев 29 дней.
Разовая доза составляет 0,5 мл. Вакцина поставляется в упаковках по 10 ампул (1 ампула = 1 доза). Вакцина полностью подготовлена для введения. Вводится стерильным шприцем. Вскрытие ампул и процедуру вакцинации осуществляют при строгом соблюдении правил асептики и антисептики. Препарат во вскрытой ампуле хранению не подлежит.
Способ применения вакцины АКДС – вводится внутримышечно. У детей обычно в четырехглавую мышцу бедра (средняя треть бедра), а у более старших детей в дельтовидную мышцу (плечо). Инъекция в ягодицу в настоящее время не практикуется. Допустимо подкожное введение. Внутривенное введение категорически противопоказано.
Сроки вакцинации
Курс первичной вакцинации состоит из 3 доз вакцины и ревакцинации. Схема вакцинации: первое введение, далее второе через 45 суток от первого, далее третье через 45 суток от второго и ревакцинация через год от законченной третьей. Применение вакцины не имеет четкой привязки к возрасту. Важно соблюдать сроки вакцинации. Если сроки удлинены, то вакцинация заново не возобновляется. Нарушение схемы вакцинации может привести к снижению напряженности иммунитета к компонентам вакцины.
Плановые прививки
Курс первичной иммунизации вакциной АКДС состоит из 3 доз вакцины, вводимых согласно Национальному календарю профилактических прививок России в 3, 4.5 и 6 месяцев жизни; ревакцинацию проводят в 18 месяцев. Последующие ревакцинации в 7 и 14 лет, и каждые последующие 10 лет проводят АДС-М анатоксином.
Применение препарата АКДС совместно с другими вакцинами.
Вакцину АКДС можно вводить одновременно со всеми препаратами из национального календаря профилактических прививок в один день, в разные участки тела, за исключением вакцины БЦЖ.
Применение вакцины АКДС совместно с другими прививками не влияет на их иммуногенность (способность выработки иммунитета). Переносимость вакцин не ухудшается, количество побочных реакций не возрастает.
АКДС можно применять для завершения курса вакцинации, начатого другими вакцинами против коклюша, дифтерии и столбняка, равно как и для ревакцинации при необходимости. Все вакцины национального календаря прививок России взаимозаменяемы.
У части привитых в первые двое суток могут развиваться кратковременные общие (повышение температуры, недомогание) и местные (болезненность, гиперемия, отечность) реакции. В редких случаях могут развиться осложнения: судороги (обычно связанные с повышением температуры, эпизоды пронзительного крика, аллергические реакции, крапивница, полиморфная сыпь, отек Квинке).
Противопоказания к применению.
- — известная повышенная чувствительность к любому компоненту вакцины АКДС, а также в случае, если у пациента возникали симптомы повышенной чувствительности после предыдущего введения вакцины АКДС;
- — прогрессирующие заболевания нервной системы;
- — афебрильные судороги в анамнезе,
- — развитие на предшествующее введение АКДС-вакцины сильной реакции (повышение температуры выше 40°С, в месте введения вакцины – отек и гиперемия свыше 8 см в диаметре).
Детей, перенесших острые заболевания, прививают не ранее, чем через 4 недели после выздоровления; при легких формах респираторных заболеваний (ринит, легкая гиперемия зева и т.д.) прививка допускается через 2 недели после выздоровления. Больных хроническими заболеваниями прививают по достижении стойкой ремиссии (не менее 4 недель).
Детей, родившихся с весом менее 2 кг, прививают при нормальном физическом и психомоторном развитии; отставание в весе не является основанием к отсрочке вакцинации.
Узнать наличие вакцины АКДС и записаться на прививку можно по телефонам центра:
«Диавакс» на Таганке
«Диавакс» на ВДНХ
Если хотите пригласить определённого специалиста, оставьте заявку и мы вам перезвоним!
Возможен выезд врача на дом и на предприятия для вакцинации сотрудников . Стоимость выезда врача – договорная. Услуги по проведению вакцинации оплачиваются отдельно в соответствии с действующим прейскурантом.
А еще мы отвечаем на интересующие вас вопросы в специальном разделе! Чаще всего это вопросы индивидуального характера в отношении вакцинации, иммунитета и тому подобного.
Киста головного мозга. Церебральная киста. Арахноидальная киста
Заболевания нервной системы, в т.ч. нейроинфекции, кисты головного мозга и арахноидит – специализация нашей клиники. Мы уточним причину образования кисты в Вашем случае, проведем обследование на нейроинфекции и необходимое лечение кисты головного мозга и т.д. Будем рады Вам помочь.
Киста головного мозга – следствие заболевания
Существуют два основных типа кист:
1. Арахноидальная киста – это пузырь жидкости, скопившейся между слипшимися слоями мозговых оболочек. Такие кисты остаются после воспаления оболочек мозга, кровоизлияния или травмы. Арахноидальная киста головного мозга – не совсем корректное избыточное выражение, так как название «арахноидальная» произошло от названия паутинной оболочки мозга (arachna – паук). Если давление жидкости в арахноидальной кисте выше общего внутричерепного давления – она может сдавить кору головного мозга и вызвать неприятные симптомы.
 МР-томограмма головного мозга. Мозг обозначен серым цветом, жидкость – черным. 1 – нормальное щелевидное жидкостное пространство между височной и теменной долями мозга. 2 – арахноидальная киста головного мозга, в веществе головного мозга видно скопление жидкости.
МР-томограмма головного мозга. Мозг обозначен серым цветом, жидкость – черным. 1 – нормальное щелевидное жидкостное пространство между височной и теменной долями мозга. 2 – арахноидальная киста головного мозга, в веществе головного мозга видно скопление жидкости.
2. Церебральная или внутримозговая киста (мозолистого тела, подкорковых ядер, полушарий, мозжечка, ствола мозга и др.) – это скопление жидкости на месте погибшего участка мозга. Таким образом, жидкость замещает утраченный объем мозгового вещества. Причину гибели следует уточнить, и предотвратить дальнейшее разрушение мозга. Частые причины появления кист – это недостаточность мозгового кровообращения, инсульт, травма, воспаление (энцефалит), операция в полости черепа.
 МР-томограмма головного мозга. 1 – нормальные жидкостные полости (желудочки мозга). 2 – Внутримозговая жидкостная киста на месте погибшего участка мозга.
МР-томограмма головного мозга. 1 – нормальные жидкостные полости (желудочки мозга). 2 – Внутримозговая жидкостная киста на месте погибшего участка мозга.
Арахноидальная киста головного мозга всегда располагается на поверхности мозга, в области оболочек. Церебральная внутримозговая киста – в толще вещества мозга.
Растут ли кисты головного мозга?
Киста головного мозга – это не онкологическое заболевание. Размеры кисты легко контролировать с помощью МР-томографии или КТ. Если размеры кисты со временем стали больше – значит, на мозг продолжает действовать какой-либо повреждающий фактор. В этом случае мы ищем и лечим причины появления кист.
Основные причины роста арахноидальной кисты головного мозга:
- В кисте растет давление жидкости;
- Продолжается воспаление мозговых оболочек (арахноидит, действие инфекции);
- Сотрясение мозга у пациента с ранее образовавшейся кистой.
Основные причины роста внутримозговой кисты (и/или появления новых кист):
- Продолжается нарушение мозгового кровообращения, появляются новые очаги микроинсультов;
- Продолжается инфекционный или аутоиммунный процесс разрушения вещества мозга (рассеянный склероз, рассеянный энцефаломиелит, нейроинфекция).
Причины появления или роста кист головного мозга обычно удается установить по результатам МР-томографии, анализов крови и исследования кровотока по сосудам мозга. Лечение строится на результатах исследований.
Симптомы кисты мозга
Симптомы определяются основным заболеванием, вызвавшим появление кисты. Поэтому они разнообразны и неспецифичны.
Возможен одни или несколько из перечисленных симптомов:
- Головная боль;
- Чувство распирания или давления в голове;
- Ощущение пульсации в голове;
- Шум в ухе при сохранном слухе;
- Нарушение слуха (нейросенсорная тугоухость);
- Зрительные расстройства (двоение, пятна перед глазами и т.п.);
- Симптоматическая эпилепсия;
- Парез (частичный паралич) руки или/или ноги, постоянный или преходящий;
- Эпизоды потери сознания;
- Нарушение равновесия;
- Онемение какой-либо части тела, постоянное или преходящее.
Если киста мозга – след от давно перенесенного заболевания, возможно полное отсутствие каких-либо симптомов.
Обследование и диагноз
МР-томография или КТ дадут однозначную информацию о наличии, размерах и расположении кисты. Отличить кисту от опухоли помогает исследование с внутривенным введением контраста: опухоль накапливает контраст, а киста – нет. Выполнить такое исследование Вы можете в Клинике Академии наук.
 |
 |
 |
МР-томограммы мозга.
1. Киста после кровоизлияния в мозг
2. Кисты мозжечка после ишемического инсульта (закупорка мозговых артерий)
3. Кистозно-слипчивый арахноидит
Чтобы избежать увеличения и появления новых кист, мы должны четко понимать и лечить первопричину их возникновения. Поэтому мы тщательно обследуем Вас на предмет нарушений кровообращения, инфекций, аутоиммунных заболеваний.
Доплеровское исследование сосудов головы и шеи (УЗДГ) поможет обнаружить сужение сосудов, обеспечивающих мозг артериальной кровью. Недостаток кровоснабжения может приводить к очаговой гибели мозгового вещества и появлению кист.
Исследования сердца (ЭКГ, Эхо-КГ). Мозг может быть недостаточно обеспечен кровью из-за нарушений ритма или сердечной недостаточности.
Анализ крови на свертываемость и холестерин. Повышение в крови концентрации холестерина и увеличенная свертываемость – основные причины закупорки сосудов мозга с последующим образованием кист. Эта проблема легко решается с помощью современных лекарств.
Мониторинг артериального давления. Эпизодические подъемы давления – частая причина инсультов и послеинсультных кист. Монитор – это маленький приборчик, который в течение 1 суток постоянно находится с Вами и записывает Ваше артериальное давление на карту памяти. Затем данные считываются компьютером и дают врачу полную картину давления за сутки.
Анализы крови на инфекции и аутоиммунные болезни нервной системы мы выполняем в случае подозрения на нейроинфекции, арахноидит, рассеянный склероз.
Киста головного мозга: лечение в Клинике «Эхинацея»
Первое, что мы сделаем – выясним, нуждается ли Ваша киста в лечении, с ней ли связано Ваше плохое самочувствие. Более половины всех кист вообще не нуждаются в лечении. Лечение необходимо, если киста вызывает какие-либо симптомы, увеличивается в размерах, или есть риск появления новых кист. Лечение кисты головного мозга проводится по поводу основного заболевания, вызвавшего её образование.
Рассасывание спаек мозговых оболочек при арахноидальных кистах – подробнее на странице нашего сайта об арахноидите. С этой целью мы применяем два мощных рассасывающих препарата: Карипаин (Карипазим) или Лонгидазу.
Если речь идет об инфекционном или аутоиммунном процессе, необходимо найти и устранить хронические очаги воспаления в организме. Лечение одними антибиотиками – практически бесполезно. Если возник арахноидит – значит имеется брешь в иммунной защите, и прежде всего следует восстановить иммунный щит организма и уменьшить аутоиммунную агрессию. Все наши неврологи имеют специальную подготовку по иммунологии. По результатам анализа крови на иммунный статус и инфекции мы предложим Вам последовательный и безопасный курс противоинфекционного и иммуномодулирующего лечения.
Лечение нарушений мозгового кровообращения предполагает выполнение трех условий: снижение свертываемости, снижение концентрации холестерина крови, нормализация артериального давления. Одновременно используются Ноотропы (улучшают обеспечение клеток мозга кислородом и глюкозой) и Антиоксиданты (повышают устойчивость клеток мозга к повышенному внутричерепному давлению).
В нашей клинике Вы можете обратиться к любому неврологу. Обязательно возьмите с собой все доступные Вам медицинские документы, даже, на первый взгляд, не имеющие отношения к головному мозгу.
Арахноидальные кисты
Арахноидальные кисты (АК) являются врожденными, преимущественно внемозговыми образованиями, стенками которых служит арахноидальная оболочка, а содержимым — спинномозговая жидкость (ликвор).
У детей арахноидальные кисты по разным данным составляют около 10% всех объемных образований головного мозга и в 7,4% случаев обнаруживаются у детей с гидроцефалией.
Патогенетически обосновано деление арахноидальных кист на две большие группы:
1. Кисты полушарий мозга:
– боковой (сильвиевой) щели;
– конвекситальной поверхности мозга;
– парасагиттальные межполушарной щели).

2. Срединно-базальные кисты:
– супраселлярные;
– интраселлярные;
– тенториальной вырезки;
– задней черепной ямки (верхние и нижние ретроцеребел- лярные, кисты мостомозжечкового угла).

В группу срединно-базальных кист могут быть отнесены и срединные кисты околостволовой локализации (ретроцеребеллярные), так как они по своим патогенетическим механизмам оказываются идентичными.
Наиболее частая локализация арахноидальных кист — сильвиева (латеральной щели), межполушарная щель и супраселлярная цистерна. Однако они могут возникать в любом месте, где расположена арахноидальная оболочка. Морфологически внутренняя и наружная стенки кисты состоят из тонких слоёв арахноидальных клеток и часто соединяются с неизмененной арахноидальной оболочкой.
Кисты могут быть врожденные (первичные) или приобретенные (вторичные). Если в анамнезе не было эпизода травмы или воспаления, кисты считаются врожденными.
В настоящее время существует несколько теорий возникновения арахноидальных кист . Первая — “теория интраарахноидальной кисты” при которой образование кисты является результатом расщепления и дубликации арахноидальной мембраны. Вторая — “теория субарахноидальной кисты”, объясняющая возникновение кист средней черепной ямы, как результат агенезии височной доли. Образования арахноидальных кист происходит на этапах эмбриогенеза в период формирования оболочек головного мозга. При патологических условиях, преимущественно при субарахноидальном кровоизлиянии, вызванном гипоксией, инфекцией, интоксикацией и т.д., становится возможным формирование микрополостей в паутинной оболочке, которые впоследствии увеличиваются в размерах, превращаясь в арахноидальные кисты.
Большинство арахноидальных кист при жизни остаются недиагностированными. Состояние больного очень долго может оставаться компенсированным, а течение болезни бессимптомным. Первые проявления могут быть замечены во взрослом состоянии.
Сроки направления детей с врожденными арахноидальными кистами в нейрохирургические отделения, как правило, зависят от локализации и размеров кист. Известно, что более грубую неврологическую симптоматику вызывают кисты тенториальной вырезки.
К общим признакам, которые, однако, в различной степени проявляются при кистах разных локализаций, можно отнести:
– объемное воздействие на окружающие структуры головного мозга;
– наличие бессимптомного периода;
– отсутствие признаков воспалительного процесса в оболочках мозга.
Положительные менингеальные симптомы наблюдаются, обычно, только при осложнении заболевания субарахноидальным или внутрикистозным кровоизлиянием. Гипертермия, воспалительные изменения в крови не характерны для арахноидальных кист.
– выраженность компенсаторных механизмов и отсутствие грубых неврологических проявлений при наличии значительных морфологических изменений, что особенно свойственно для полушарных кист.
Клиническая картина при арахноидальных кистах определяется в большинстве случаев, тремя симптомокомплексами: гипертензионно-гидроцефальным, очаговой неврологической симптоматики и поражения ствола мозга. Признаки поражения ствола лишь при кистах полушарий мозга должны расцениваться как дислокационные, при кистах срединно-базальной локализации они могут быть вызваны также и непосредственным воздействием кисты на ствол мозга. Своеобразие клинической картины кист отдельных локализаций определяется длительностью бессимптомного периода, выраженностью и характерной окраской трех ведущих неврологических синдромов.
Считается, что дети с внутричерепными арахноидальными кистами, имеющими масс-эффект, должны быть оперированы , т.к. объёмное воздействие кисты может приводить к задержке развития и формирования головного мозга, а разрыв кисты, как правило, сопровождается внутрикистозным и субдуральным кровотечением. Указанные осложнения оправдывают риск оперативного вмешательства. Прямым показанием к проведению хирургического лечения является прогрессирующая гидроцефалия, возникшая при блокировании кистой путей ликвороциркуляции.

В настоящее время эффективными методами хирургического лечения арахноидальных кист, в том числе и в отделении нейрохирургии РДКБ являются: перфорация стенок кисты с иссечением ее стенок микрохирургическим методом (через небольшое трефинационное окно), а также нейроэндоскопическим методом.Ликворошунтирующие операции применяются крайне редко.
COVID-19: вакцины и противопоказания
Хронические заболевания, аллергии и прочие патологии в современной жизни есть у многих. И некоторые из них являются «медотводом» от «антиковидной» прививки. Правда какие именно – в популярных СМИ почти не уточняется. В то время как противопоказание становится поводом для повышенной настороженности к инфекции, преградой для получения QR-кода и поводом для множества ограничений.
Абсолютные
В одной из наших статей мы уже упоминали особенности «строения» антиковидных вакцин (статья «Сравнение вакцин»), являющихся причиной различной реактогенности.
Несмотря на разный механизм действия, общие противопоказания к вакцинации остаются одинаковыми для всех существующих препаратов. И «постоянный» (а не временный) медотвод от прививки выдается в случае:
- критических аллергических реакций на предыдущие вакцинации (отек Квинке, анафилактический шок, полиморфная экссудативная экзема и другие),
- гиперчувствительности к составляющим вакцины (например, гидроокиси аллюминия, входящей в состав «ЭпиВакКороны»),
- беременности,
- грудного вскармливания
- возраста до 18 лет (на момент написания статьи ввиду отсутствия данных об эффективности и безопасности вакцин у этой группы пациентов),
- острых сосудистых реакций на любую вакцину в момент вакцинации (коллапс, шокоподобные состояния), зафиксированных в медицинской карте пациента
А медотвод от второй «дозы» показан, если после введения первой имели место: лихорадка свыше 40С, судороги, анафилактический шок, коллапс, отек в месте введения диаметром более 8см (в частности для «КовиВака») и другие зафиксированные тяжелые реакции после первой прививки.
Временные
К временным противопоказаниям относят:
- острый период любых инфекционных (включая ОРВИ)
- неинфекционные (тяжелые травмы, ожоги, операции и прочие) воспалительные процессы,
- период обострения хронических заболеваний,
вакцинация при которых должна быть отложена не менее, чем на 2-4 недели (не менее 4-х недель для «ЭпиВакКороны») после выздоровления или достижения полной ремиссии.
А при легком течении ОРВИ, а также острых кишечных инфекций, сделать прививку можно уже через несколько дней после нормализации температуры.
Относительные
С осторожностью проводить вакцинацию можно тем, кто имеет:
- хронические заболевания печени и почек,
- выраженные нарушения гипофиза и гипоталамуса,
- тяжелые патологии системы кроветворения (значимые отклонения в уровне и функционировании эритроцитов, лейкоцитов, тромбоцитов),
- заболевания центральной нервной системы (эпилепсия,недавний инсульт),
- сердечно-сосудистой (ишемическая болезнь сердца, эндокардиты, перикардиты, миокардиты),
- бронхолегочной (хроническая обструктивная болезнь легких, бронхиальная астма, фиброзирующий альвеолит и другие),
- пищеварительной (синдром мальабсорбции, болезнь Крона и прочие)
- и эндокринной систем (декомпенсация сахарного диабета, выраженные нарушения со стороны щитовидной железы и тому подобные),
- а также иммунные нарушения (аллергические и аутоиммунные заболевания).
И окончательное решение в пользу прививки или медотвода остается на усмотрение лечащего врача, соотносящего риск потенциального заражения с риском вероятных осложнений от прививки.
Для людей с аутоиммунными патологиями и злокачественными новообразованиями применение вакцин может быть ассоциировано с особыми рисками, ввиду стимуляции иммунной системы и непредсказуемой реакции на последнюю. Однако ввиду недостатка данных о процентной вероятности и характере поствакцинальных осложнений у таких пациентов, решение о вакцинации все также остается на усмотрение лечащего врача.
Можно не вакцинироваться тем, кто имеет после перенесенной инфекции антитела IgG к S1-белку коронавируса. По крайней мере на протяжении 6 месяцев с момента «задокументированной» инфекции.
Ну а если антитела выработались бессимптомно – вопрос о необходимости в вакцинации решается индивидуально, в зависимости от характера работы пациента.
Особые указания
Таковых у имеющихся на сегодня вакцин – не много, а именно:
- у пациентов, получающих иммуносупрессивную терапию или страдающих от иммунодефицитных состояний иммунный ответ на прививку может быть не достаточным. Поэтому применение иммуносупрессивных препаратов, по возможности, рекомендуется отменить на 1 месяц до и после планируемой вакцинации;
- а вакциной «выбора» может стать «КовиВак», поскольку применение убитых цельновирионных вакцин не противопоказано в этом случае.
Кроме того, применение большинства вакцин пока имеет строгие возрастные рамки – от 18 до 60 лет. И только в отношении «Спутника V» такие ограничения не предусмотрены, а вакцина рекомендована, в том числе, у пациентов старше 60 лет.
Примечательно, что прямых противопоказаний для людей с нарушениями свертывания, пока ни одна инструкция к вакцинам не содержит.
Ну а пока тем, кто имеет отягощенную наследственность или факторы риска по тромбозам, перед тем, как пойти на прививку рекомендуется проверить кровь на «свертывание» и оценить генетическую предрасположенность к тромбозам.
Разумеется, аннотация к вакцинам еще не полная и будет дополняться, по мере накопления наблюдений.
Как АКДС влияет на здоровье детей?
АКДС (адсорбированная коклюшно-дифтерийно-столбнячная вакцина) стоит в российском национальном графике прививок на одном из первых мест: первый курс (три этапа) проводят в 2-3, 4–5 и 6 месяцев. Интервал между прививками должен составлять не менее 30 дней. Следующая вакцинация – в 18 месяцев. На этом этапе формируется стойкий иммунитет против коклюша, дифтерии и столбняка на ближайшие 6–10 лет.
КАК ПРИВИВКА ВЛИЯЕТ НА РАСПРОСТРАНЕНИЕ ИНФЕКЦИЙ
До появления вакцины АКДС в 50-х годах прошлого века такие инфекции, как столбняк, дифтерия и коклюш, были причиной очень серьезных заболеваний и даже смерти. Согласно статистике, 20% детей болели дифтерией, причем в возрасте до двух лет почти половина случаев оканчивалась смертельным исходом. Детская смертность от столбняка была еще выше и доходила до 95%. А коклюш был практически так же распространен, как ОРВИ – им болело почти 100% детей, с разной степенью тяжести. По оценке ВОЗ, после начала широкомасштабной кампании противококлюшной вакцинации в 1950-1960-х годах количество случаев заболевания сократилось на 90%!
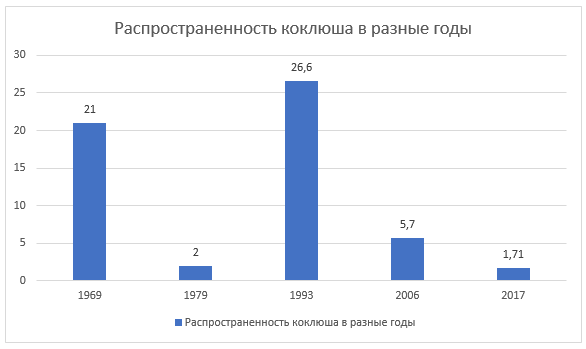
В России статистика тоже показывает позитивные цифры: в 2016 году было отмечено всего два случая заражения дифтерией и три – столбняком. Коклюшем переболело всего около 8000 человек – 1,7 случаев на 100 000 человек. Если сравнить это с 1958 годом, когда было зарегистрировано 475 случаев заболевания коклюшем на 100 000 человек, то статистика говорит сама за себя: вакцина действительно помогла минимизировать распространение инфекции.
Начавшаяся в 1980-х годах антипрививочная кампания привела к уменьшению охвата населения России прививками до 60%, и это практически сразу же отразилось на заболеваемости многими инфекциями, в том числе коклюшем. К 1993 году количество зарегистрированных случаев увеличилось в 13 раз. После 2000-х годов, когда активное информирование населения привело к повышению количества привитых людей, особенно детей, картина снова изменилась.
ИЗ ЧЕГО СОСТОИТ ВАКЦИНА АКДС
Вакцина АКДС состоит из трех компонентов: очищенного дифтерийного анатоксина, очищенного столбнячного анатоксина и убитых коклюшных палочек. Из-за последнего компонента ее также называют цельноклеточной. Используется она только для детей младшего возраста, так как чем старше становится ребенок, тем более остро он реагирует на коклюшный компонент вакцины. Поэтому ВОЗ рекомендует использовать АКДС для первичной вакцинации детей, а ревакцинацию проводить более мягкими, ацеллюлярными альтернативами, в которых убитые коклюшные палочки заменены на фрагменты клеточной стенки этих бактерий, а сами клетки разрушены в процессе изготовления вакцины. Именно ацеллюлярную вакцину от коклюша, дифтерии и столбняка (ААДС) рекомендуют использовать для детей старше 6 лет и взрослых.
КОМУ НЕЛЬЗЯ ДЕЛАТЬ ПРИВИВКУ АКДС
Абсолютных противопоказаний против вакцинации АКДС не так много:
— прогрессирующие заболевания нервной системы или наличие в анамнезе афебрильных судорог (можно провести вакцинацию АДС, без коклюшного компонента);
— сильная реакция на компоненты вакцины: повышение температуры выше 40° С, в месте введения вакцины – отек и покраснение свыше 8 см в диаметре;
— серьезные иммунные заболевания, при которых иммунитет практически отсутствует.
— Кроме того, нельзя делать прививку в период обострения любого заболевания, в том числе хронического. Если ребенок болеет ОРВИ, вакцинацию лучше отложить до отступления основных симптомов: температуры, кашля и насморка.
ПОЧЕМУ АКДС ВЫЗЫВАЕТ СТРАХИ И НЕГАТИВ
АКДС считают одной из самых «сложных» и спорных вакцин: врачи и родители постоянно взвешивают плюсы и минусы этой прививки, и самые большие вопросы вызывает коклюшный компонент. После вакцинации человек получает 99% защиту от дифтерии и столбняка, но коклюшем заболеть может, пусть и в более легкой форме (все зависит от индивидуальных особенностей организма в целом и иммунной системы в частности).
Иммунизация от коклюша не является пожизненной: уровень защиты значительно снижается к 6–7 годам ребенка, и без ревакцинации вероятность заболеть повышается, хотя в целом и остается немного ниже, чем у непривитых детей.
АКДС дает значительно больше поствакцинальных реакций, чем другие вакцины. Самые частые – высокая температура и вызванные ею судороги; болезненные ощущения, отеки и покраснения в месте прививки; непрекращающийся плач на протяжении нескольких часов. Дети могут начать «беречь» ногу, в которую был сделан укол, — родители иногда воспринимают это как проявление паралича. Тем не менее, с настоящим параличом это не имеет ничего общего – симптомы могут держаться один-три дня, но постепенно проходят.
Врачи уверены: боязнь столкнуться с этими реакциями на прививку АКДС у своего ребенка – не повод отказываться от нее. Нужно внимательно изучить всю информацию и подойти к вопросу вдумчиво и разумно, с пониманием нужд ребенка и желанием защитить его.


