УЗИ на 4 неделе беременности
При обсуждении нормального развития беременности в ранние сроки с эхографической точки зрения целесообразно разделить первый триместр на три периода: от 4 до 6 нед, от 7 до 8 нед и от 9 до 11 нед.
В течение эмбрионального периода происходит формирование всех основных органов. В фетальном периоде они растут и завершают свое функциональное развитие. Подобное разграничение в некоторой степени произвольно и основывается на терминологии, принятой в эмбриологии. Данные термины, в частности гестационный возраст, отличаются от используемых в клинике. Эмбриологи обычно отсчитывают срок беременности (гестационный возраст) от момента зачатия, тогда как в клинической практике принято использовать менструальный возраст, когда отсчет ведется от первого дня последней менструации, поскольку, как правило, ее дата бывает известна. Несмотря на то что обычно интервал времени между первым днем последней менструации и моментом зачатия составляет две недели, он может варьировать в пределах 8 дней.
Все данные, которые приводятся в настоящей статье, описываются исходя из расчета срока беременности по дате последней менструации.
Так называемый «среднеэмбриональный период развития» приходится на срок от 4 до 6 нед, прошедших от начала последней менструации. Анатомия эмбриона в этом раннем периоде развития обычно еще бывает недоступна для исследования в связи с недостаточной разрешающей способностью большинства используемых в настоящее время диагностических приборов. Разница во времени наступления овуляции (до 12 дней) и имплантации (до 3 дней) может влиять на данные, которые будут получены при трансвагинальном осмотре на таких ранних стадиях развития беременности.
При трансвагинальной эхографии одним из первых признаков наличия маточной беременности является анэхогенное округлое включение диаметром всего несколько миллиметров, располагающееся в полости матки на фоне утолщенного гиперэхогенного эндометрия. Плодное яйцо может быть выявлено не ранее, чем в сроке 4 нед и 3 дней, но чаще всего обнаруживается при трансвагинальном исследовании после 5 нед.
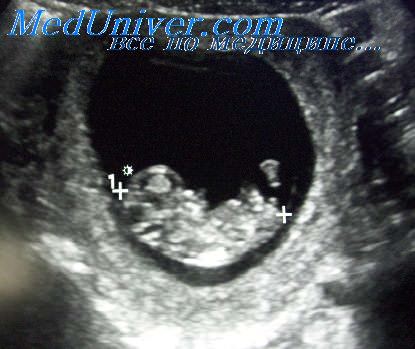
В 5 нед беременности внутри плодного яйца, окруженного по периферии слоем гиперэхогенного хориона, определяются две полости, расположенные одна в другой, которые представляют собой развивающийся первичный желточный мешок и полость внезародышевого целома (экзоцелома). Такая картина выявляется только в течение 2-3 дней. Эмбрион, который не визуализируется при эхографии на этой стадии, обозначается как трехслойный, так как при микроскопическом исследовании у него можно выделить три различающихся друг от друга клеточных слоя (эндодерму, мезенхиму и эктодерму).
Поскольку трансвагинальная эхография является относительно новым клиническим методом, для установления достоверных критериев взаимосвязи между размерами плодного яйца и визуализацией желточного мешка и эмбриона по-прежнему остается актуальной необходимость накопления дополнительных клинических данных. Используя результаты, полученные при обследовании пациенток, которым проводилось лечение путем экстракорпорального оплодотворения (ЭКО), установлено, что плодное яйцо обычно визуализируется между 4-й и 5-й нед, прошедшими со дня последней менструации. Наш опыт показывает, что оно может быть обнаружено уже через 4 нед и 2 дня, считая от первого дня последней менструации. В большинстве случаев при трансвагинальной эхографии желточный мешок визуализируется, когда размеры плодного яйца достигают приблизительно 1 см, а желточный мешок вместе с эмбрионом – при его размерах около 1,5 см.
На основании предварительных данных было выявлено, что в период обнаружения плодного яйца при трансвагинальной эхографии уровень бета-ХГ колеблется от 500 до 800 мМЕ/мл по критериям Второго международного стандарта, а согласно новым критериям составляет от 1 500 до 2 400 мМЕ/мл, что значительно ниже показателей, которые обнаруживаются при сопоставлении с результатами, описанными для трансабдоминальной эхогарафии (1 800-3 000 мМЕ/мл). Само по себе плодное яйцо в этот период увеличивается в диаметре приблизительно на 1-2 мм ежедневно и определяется в пределах утолщенного эндометрия. Для регистрации динамики размеров плодного яйца повторное исследование может быть выполнено через 3-5 дней.
В середине 5-й нед от последней менструации (3,5 нед гестационного возраста) эмбрион, размеры которого составляют от 2 до 5 мм, располагается вблизи стенки желточного мешка, который визуализируется как округлая кистозная структура с анэхогенным содержимым диаметром от 2 до 4 мм. Увеличение желточного мешка (свыше 6 мм), так же как и его уменьшение, могут свидетельствовать о гибели эмбриона. Эмбрион с желточным мешком располагаются эксцентрично в полости плодного яйца, формируя изображение так называемого «двойного пузырька» (double bleb). К концу первой половины эмбрионального периода хорион, окружающий плодное яйцо, визуализируется в виде кольца гиперэхогенной ткани. В сроке 4 нед от последней менструации размеры плодного яйца составляют только от 3 до 5 мм в диаметре, увеличиваясь приблизительно до 1 см к 5-й нед беременности.
На ранних этапах развития эмбрион может с трудом визуализироваться при трансвагинальном обследовании. Несмотря на то что многие его структуры уже сформированы, они еще не выявляются с помощью эхографии. В эти сроки нервная трубка смыкается в средней части, но остается открытой в области головного и каудального концов. Формируются жаберные дуги, а также сомиты, имеющие вид округлых возвышений на поверхности эмбриона. До конца этого периода образуется 42-44 пары сомитов, из которых впоследствии разовьются кости скелета и мышцы.
4 неделя беременности
Интересные факты
| Параметры | Показания |
|---|---|
| Срок с зачатия | 2 недели |
| Срок по месячным | 4 недели |
| Какой месяц | Идет первый |
| Размеры и вес плода | 0,36–1 мм, 0,5 г |
| Размеры матки | Нормальные |
| Вес беременной | Обычный |
Четвертая неделя беременности – это одна десятая вашего пути к материнству. Около 10 дней назад произошло оплодотворение, эмбрион добрался до матки и прикрепился к ее стенке. Как меняется ваше тело и на что стоит обратить внимание на этом сроке?
Отметим, что речь идет об акушерском методе подсчета. Совсем иная картина на 4 неделе беременности от зачатия. Что происходит с плодом и женщиной на этом этапе, вы сможете узнать из статьи «6 неделя вынашивания». Эмбриональный метод условен и не используется гинекологами, поэтому наш календарь основан на акушерской системе подсчета.
Ощущения будущей мамы
Новое положение женщины еще незаметно для окружающих, а зачастую и для нее самой. Признаки беременности на 4 неделе схожи с симптомами предменструального синдрома:
- болит грудь, повышается чувствительность сосков;
- возникают воспалительные высыпания на коже;
- резкие перемены настроения;
- внезапная сонливость и усталость.
Если продолжительность цикла – менее 26 дней, то на четвертой неделе самочувствие может ухудшиться: возникает токсикоз, частые позывы к мочеиспусканию, метеоризм и тяжесть в животе. Некоторые отмечают изменения вкусовых предпочтений и обострение обоняния.
Тянущие боли внизу живота и в пояснице на 4 неделе беременности обычно связаны с прикреплением зародыша к стенке матки. На фоне этого может возникать имплантационное кровотечение – скудные коричневые выделения. Женщины часто принимают подобную «мазню» за начало менструации.
Как развивается и выглядит эмбрион на 4 неделе
Зародыш сейчас напоминает маковое зернышко: в нем не больше 1 мм и 0,5 грамм. На снимке УЗИ можно различить лишь небольшое темное пятнышко. Но несмотря на скромные размеры в нем уже заложены основы для развития всех органов и систем.
На четвертой неделе формируются первичные кровеносные сосуды, и ребенок сможет получать кислород. Закладывается амнион – одна из зародышевых оболочек, наполненная жидкостью, из которой позже образуется плодный пузырь.
Анализы и УЗИ
Высокочувствительные тесты на беременность, с отметками 10 или 15 мЕд/мл на упаковке, способны определить интересное положение еще до задержки менструации. Можно приобрести несколько разных, чтобы быть уверенной в результате. Или сдать анализ на ХГЧ: на ранних сроках концентрация гормона беременности в крови гораздо выше, чем в моче, поэтому сомнений после такого исследования уже точно не останется.
УЗИ на четвертой неделе может подтвердить беременность. Специалист увидит желтое тело, питающее зародыш, и то, как он прикрепился к стенке матки.
Что нужно обсудить с врачом
Если ранее у вас было самопроизвольное или медицинское прерывание беременности, обязательно проконсультируйтесь с гинекологом о необходимости поддерживающей гормональной терапии. Частое осложнение на 4 неделе беременности – угроза прерывания, которой можно избежать, если своевременно начать прием препаратов прогестерона.
Возможные проблемы
Четвертая неделя – первая критическая точка беременности: от того, насколько успешно произойдет имплантация эмбриона, зависит дальнейшее состояние женщины. В этот период может возникать ряд опасных состояний.
Самопроизвольное прерывание
Если кровянистые выделения во время менструации непривычно обильны, а женщина жалуется на то, что сильно тянет низ живота, возможно, речь идет о выкидыше. Оплодотворение произошло чуть раньше 4 недели, но зародыш не смог прикрепиться к стенке матки. Причиной могут быть инфекционные заболевания, тяжелая физическая или эмоциональная нагрузка, патологии матки или плода. Зачастую такое кровотечение на этом сроке воспринимается как обычные месячные.
Внематочная беременность
Если эмбрион остался в фаллопиевой трубе или яичниках, то сохранить гестацию невозможно. Патология чаще возникает на фоне воспалительных процессов и при спайках в маточных трубах, а также при аномальном строении половых органов.
Инфекционные заболевания
Первичное заражение TORCH-инфекциями во время беременности нарушает развитие плода и приводит к выкидышу. Избежать этого можно, если заранее поставить необходимые прививки, не есть плохо прожаренное мясо, не контактировать с кошками, не посещать мест большого скопления людей.
Образ жизни
Специальных рекомендаций для будущих мам по большому счету нет. Это общие советы для всех, кто хочет прожить здоровую долгую жизнь. Правильно питайтесь, соблюдайте режим сна и отдыха, занимайтесь любой удобной и приятной для вас физической активностью.
Принципы питания
- Как можно больше разнообразных фруктов и ягод, овощей и зелени, круп и бобовых. Это прекрасный источник витаминов и микроэлементов, а также хорошая профилактика запоров, которыми страдает до 40% беременных.
- Мясо выбирайте нежирное, а рыбу напротив: скумбрия и лосось, например, богаты незаменимыми жирными кислотами и омега 3.
- Варку на пару и в воде, а также тушение и запекание предпочитайте всем другим видам кулинарной обработки пищи.
- Замечательный источник кальция и белка – это сыр, творог и кисломолочные продукты.
- Откажитесь от фастфуда, полуфабрикатов, промышленной выпечки, газированных напитков. Лишняя нагрузка на печень в период беременности совсем ни к чему.
Двигательная активность
Беременным женщинам на 4 неделе можно и нужно заниматься спортом, поскольку физкультура укрепляет мышцы тазового дна, что облегчает роды. Помогает не набрать лишних килограммов, предупреждает появление растяжек на коже, избавляет от проблемы запоров. Но есть и противопоказания: беременность в результате ЭКО, угроза выкидыша и другие осложнения при вынашивании.
Если ранее вы были далеки от спорта, то на четвертой неделе можно начать посещать бассейн и специальные курсы йоги для женщин в положении. Если иное не рекомендовано лечащим врачом. Пешие прогулки – еще один прекрасный способ поддерживать себя в тонусе.
Чек-лист четвертой недели беременности
- Пройдите тест на беременность, если не сделали этого ранее. Анализ крови на ХГЧ даст стопроцентно точный результат.
- Определитесь, где вы хотите наблюдать свою беременность – частная клиника или женская консультация. Поищите отзывы о врачах-гинекологах.
- До 12 недели беременности не забывайте о приеме фолиевой кислоты.
- Откажитесь от вредных привычек, сократите количество потребляемого кофеина, простых углеводов, фастфуда.
- Больше гуляйте и проводите времени на свежем воздухе.
- Избегайте стрессов: треть случаев угрозы прерывания беременности обусловлены нашим быстрым темпом жизни и высоким уровнем тревожности.
Возникли вопросы? Проконсультируйтесь со специалистом Медицинского женского центра. Мы придерживаемся научно обоснованного подхода к ведению беременности и имеем многолетний опыт профилактики и лечения различных осложнений вынашивания.
УЗИ на 4 неделе беременности: решаем вопрос рожать или не рожать?
” data-image-caption=”” data-medium-file=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/UZI-na-4-nedele-beremennosti.jpg?fit=450%2C300&ssl=1?v=1572898666″ data-large-file=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/UZI-na-4-nedele-beremennosti.jpg?fit=828%2C550&ssl=1?v=1572898666″ />
Периоду вынашивания ребёнка обязательно сопутствует прохождение трёх плановых УЗИ, первое из которых проводят на 10 – 12 неделях. При наличии соответствующих показаний врач назначает внеплановое обследование. УЗИ на 4 неделе беременности.
Показания к УЗИ на 4-й неделе
Показаний к раннему УЗИ очень много, ведь четвёртая акушерская неделя — это важный период развития плода, поскольку в нём происходит превращение плодного яйца в эмбрион. Также УЗИ в это период назначается при подозрении на внематочную беременность, замирание плода и т.д. В раннем исследовании нет необходимости при нормальном течении беременности, если ранее у женщины не было случаев, связанных с патологиями беременности, если нет необходимости подтверждать срок зачатия и т.д.
УЗИ на 4 неделе беременности
” data-image-caption=”” data-medium-file=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/UZI-na-4-nedele-beremennosti.jpg?fit=450%2C300&ssl=1?v=1572898666″ data-large-file=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/UZI-na-4-nedele-beremennosti.jpg?fit=828%2C550&ssl=1?v=1572898666″ loading=”lazy” src=”https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/UZI-na-4-nedele-beremennosti-828×550.jpg?resize=790%2C525″ alt=”УЗИ на 4 неделе беременности” width=”790″ height=”525″ srcset=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/UZI-na-4-nedele-beremennosti.jpg?w=828&ssl=1 828w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/UZI-na-4-nedele-beremennosti.jpg?w=450&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/UZI-na-4-nedele-beremennosti.jpg?w=768&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/UZI-na-4-nedele-beremennosti.jpg?w=893&ssl=1 893w” sizes=”(max-width: 790px) 100vw, 790px” data-recalc-dims=”1″ />
Показания к УЗИ на 4 неделе беременности:
- Подтверждение беременности, если она нежелательна . Это связано с необходимостью соблюдения сроков для мини-аборта. Медикаментозный аборт возможен только до 6 недель беременности. На более поздних сроках гарантированы осложнения. Для первичного подтверждения беременности нужно сделать анализ крови на ХГЧ . Затем можно сделать УЗИ.
- Внематочная беременность . Большинство женщин ещё лишь догадываются об интересном положении на этом сроке, если только беременность не была запланированной или наступившей в результате ЭКО. Поэтому УЗИ на 4 неделе проводят с целью подтверждения факта беременности. В этот период можно увидеть не только сам плодный мешок, но и его локализацию. Именно поэтому возможна диагностика внематочной беременности.
- Угроза прерывания беременности (сильные тянущие боли внизу живота, кровянистые выделения, гипертонус миометрия). Если женщина уверена в наступлении беременности, что было подтверждено тестом и анализом на ХГЧ, но её стали беспокоить кровянистые выделения из влагалища и периодические боли внизу живота, УЗИ на таком раннем сроке проводится с целью исключения вероятности прерывания беременности — выкидыша .
- Замершая беременность . Для диагностики замершего плода в матке УЗИ проводят вагинально — через влагалище.
- Подозрение на онкологию (рак) репродуктивных органов.
Что может показать УЗИ четвертой недели
УЗИ на 4 неделе беременности позволяет определить предполагаемый срок родов, оценить течение беременности и выявить возможные отклонения в развитии плода. Ранняя диагностика патологий позволяет либо начать лечение, либо при его невозможности прервать беременность медикаментозным способом без осложнений для женщины.
- Наличие беременности. На этом сроке плодный мешок хорошо визуализируется в полости матки. При задержке 1 или 2 дня, размер плодного яйца —1-3 мм.
- Точное определение срока беременности . В ранний период можно определить точный срок беременности ( плюс — минус 2 – 3 дня) при измерении у эмбриона копчико-теменного размера. Но сделать это можно только в 6 недель. В 4 недели узнать срок беременности врач может, измерив размеры плодного мешка.
- Локализация плодного яйца . Если яйцо в матке — беременность нормальная. Вне матки, например, в трубах, внематочная беременность . При этом наличие плодного мешка в матке не исключает и внематочную беременность. У каждой 10 000-й пациентки встречается одновременно нормальная беременность и внематочная.
- Количество плодов . УЗИ выявляет многоплодие в начале 5-й недели. Многоплодная беременность дает осложнения в 10 раз чаще, одноплодная. Поэтому нужно проводить УЗИ чаще.
- Жизнеспособность эмбриона. Отсчитав 3 недели и 4 дня от момента зачатия, уже можно увидеть сердцебиение. А вот двигаться эмбрион начинает в 5-6 недель.
- Патологии раннего срока . Например, можно увидеть пузырный занос.
- Ложная беременность . Так называют образования в малом тазу, напоминающее беременность. За беременность можно принять кисты яичников, опухоли и крупные фибромиомы матки. Эти образования гормонально активны, поэтому могут давать положительные результаты при анализах на ХГЧ. Такие образования могут развиться параллельно с беременностью, мешая развитию плода уже на раннем сроке.
- Угроза выкидыша. При наличии выделений, мазни, нужно немедленно оценить, сердцебиение эмбриона. УЗИ покажет и отслойку плаценты. Своевременная консультация гинеколога поможет сохранить беременность.
- Расположение хориона. Из него развивается плацента.
Как проводится УЗИ на 4 неделе беременности
На данном этапе беременности наиболее точным и информативным способом исследования будет трансвагинальное УЗИ – путём введения специального датчика во влагалище. Оно проводится следующим образом: женщина оголяет тело ниже пояса, ложится на кушетку спиной, согнув ноги в коленях. Врач вводит во влагалище ультразвуковой датчик, на который был предварительно надет презерватив и нанесён лубрикант. На экране УЗ-аппарата врач может рассмотреть матку, придатки, эмбрион и его размеры. Врач может немного двигать датчиком по сторонам, однако болезненных ощущений это вызвать не должно, возможен лишь лёгкий дискомфорт в момент введения датчика.
Если же тест дал положительный результат, а у женщины появились жалобы на кровянистые влагалищные выделения, то рекомендуется проведение трансабдоминального УЗИ – через переднюю брюшную стенку. Это необходимо для снижения риска возникновения выкидыша. Женщина должна лечь спиной на кушетку и оголить живот, после чего врач наносит на его нижнюю часть специальный гель, убирающий воздух и улучшающий контакт с датчиком, и проводит сканирование прибором. Такой вид УЗИ на 4 неделе малоинформативно в плане определения размеров эмбриона, но способен обнаружить внематочную беременность или патологический источник.
Как подготовиться к процедуре
Качество результатов УЗИ на 4 неделе беременности напрямую зависит от качества подготовки к исследованию. Так, если назначено трансвагинальное УЗИ, то женщина должна лишь опорожнить мочевой пузырь непосредственно перед процедурой.
Трансабдоминальное УЗИ проводится натощак и при полном мочевом пузыре. Для этого утром перед процедурой женщина не должна ничего кушать, а за час до УЗИ выпить 1 – 1,5 л негазированной и немолочной жидкости. С возникновением позывов к мочеиспусканию можно проводить обследование. В некоторых клиниках рекомендуется взять с собой полотенце либо пеленку, чтобы застелить кушетку, и салфетки, чтобы стереть гель с кожи живота.
Плод на 4 неделе беременности
На этом сроке плодное яйцо превращается в эмбрион, который уже закрепляется в матке. Происходит формирование зародышевой ткани, представленной тремя основными листками:
- эктодерма (наружный лист) – основа для формирования кожи, волос, ногтей, зубной эмали и нервной системы;
- эндодерма (внутренний слой) – из него формируется пищеварительная система и лёгкие;
- мезодерма (средний слой) – фундамент для формирования сердца, сосудов, костей и мышечной ткани.
В этом периоде зародыш напоминает головастика – уже имеет глаза и голову. Он не только крепко закрепляется на стенке матки, но и усиленно растёт и развивается. На мониторе УЗ-аппарата он изображается как небольшое круглое образование.
” data-image-caption=”” data-medium-file=”https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/plod-4-nedeli.jpg?fit=450%2C300&ssl=1?v=1572898666″ data-large-file=”https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/plod-4-nedeli.jpg?fit=828%2C550&ssl=1?v=1572898666″ loading=”lazy” src=”https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/plod-4-nedeli-828×550.jpg?resize=790%2C525″ alt=”плод 4 недели” width=”790″ height=”525″ srcset=”https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/plod-4-nedeli.jpg?w=828&ssl=1 828w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/plod-4-nedeli.jpg?w=450&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/plod-4-nedeli.jpg?w=768&ssl=1 768w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/plod-4-nedeli.jpg?w=887&ssl=1 887w” sizes=”(max-width: 790px) 100vw, 790px” data-recalc-dims=”1″ />
На 4 неделе беременности происходит формирование небольшого пузыря вокруг плода, который вскоре превратится в околоплодную оболочку, содержащую амниотическую жидкость. Также наблюдается образование пупочного канатика и плаценты.
Если плод не обнаруживается на УЗИ
В некоторых случаях эмбрион может не обнаруживаться в маточной полости, в то время как тест на беременность положительный. Возможные причины этому следующие:
- загиб либо другая аномалия матки;
- воспалительный или неопластический процесс в маточной полости;
- эктопическая беременность, способная локализоваться на яичнике, в маточной трубе, на стенке мочевого пузыря или брюшной полости;
- замершая беременность;
- неправильно рассчитанный срок;
- недостаточная квалификация врача или разрешающая способность аппарата (УЗ-аппарат попросту не видит плодное яйцо).
Ход действий в этом случае таков: повторное УЗИ через неделю и анализ крови на содержание хорионического гонадотропина. Важно своевременно установить диагноз, чтобы исключить опасные причины – замершую или внематочную беременность.
Что видно на УЗИ
На 4 недели беременности на мониторе покажется крошечное плодное яйцо (бластоциста) в виде мелкого анэхогенного округлого образования до 5 мм в полости матки.
Детальный осмотр позволяет увидеть желточный мешок в виде кольцевидного гиперэхогенного образования до 3 мм в диаметре. Именно он в процессе развития будет поставщиком питательных веществ растущему плоду. В матке врач наблюдает диффузную дилатацию кровеносных сосудов. Это физиологическая реакция на прогрессирующий рост потребностей эмбриона в питательных веществах и кислороде.
В яичнике просматривается функционирующее жёлтое тело, продуцирующее гормон беременности – прогестерон. При дуплексном картировании видно снижение индекса резистентности в артериальных сосудах жёлтого тела. Наблюдается увеличение размеров матки и интенсивности эхоструктуры.
Расшифровка данных
На 4 неделе беременности норма показателей следующая:
Исследование беременности на раннем сроке
Поделиться:
Увидев на тесте желанные — или внезапные — «две полоски», многие из нас впадают в панику. Жизнь мгновенно разделяется на «до» и «после». Кто-то лихорадочно вспоминает три бокала шампанского, кто-то в фертильном цикле принимал антибиотики, кто-то не понимает, как это могло произойти, ведь «мы же были так аккуратны». Семнадцать позитивных тестов на беременность — вовсе не экзотическое исключение, а вполне обычная реакция женщины на открывшееся обстоятельство.
Самый первый анализ
Достоверно подтвердить или исключить беременность позволяет определение уровня гормона β-ХГЧ — хорионического гонадотропина. Уже через 6–10 дней после оплодотворения яйцеклетки β-ХГЧ может быть обнаружен в сыворотке крови или моче женщины.
Я отношусь к принципиальным противникам сверхраннего изучения β-ХГЧ. Как не каждое посаженное в землю зернышко дает росток, так и не каждая зигота (оплодотворенная яйцеклетка) становится эмбрионом и плодом. Разумно начинать делать такие тесты при небольшой задержке менструации, во всяком случае, после 28–30-го дня цикла.
Определение уровня общего β-ХГЧ в сыворотке крови существенно более информативно, чем мочевые тесты, но однократное исследование не принесет никакой информации. При хорошо и правильно прогрессирующей беременности ранних сроков уровень β-ХГЧ примерно удваивается каждые 48 часов. Такая динамика роста — хороший прогностический фактор. При этом:
- недостаточный прирост показателя — возможна внематочная или неразвивающаяся беременность;
- удвоение ХГЧ происходит очень высокими темпами — возможна многоплодная беременность или пузырный занос;
- снижение уровня ХГЧ — регрессирующая беременность;
- уровень ХГЧ не повышается и не снижается — неразвивающаяся беременность.
Когда уровень β-ХГЧ достигает 1200 мЕд/мл, темпы роста замедляются — на удвоение требуется примерно 72–96 часов. А после 9–11 недель концентрация β-ХГЧ естественным образом начинает снижаться.
Важно! Проводите исследование в одной и той же лаборатории, чтобы лечащему врачу не пришлось сравнивать несравнимое.
Когда нужно УЗИ?
Необходимость проведения УЗ-диагностики на сверхранних сроках беременности остается одним из дискуссионных вопросов современного акушерства. С одной стороны, визуализация плодного яйца в полости матки позволяет исключить возможность внематочной беременности (за исключением тех редких случаев, когда пациентке «повезло» иметь одно плодное яйцо в матке, а другое — в маточной трубе).
С другой стороны, ультразвуковое исследование в раннем эмбриональном периоде нельзя считать полностью безопасным. Эмбрион пока слишком мал, а скорость деления его клеток и вероятность «поломки» очень высока.
Хорошо известно, что ультразвук способен вызывать тепловые и нетепловые (механические) биоэффекты, поэтому для минимизации риска рекомендовано проводить исследование для 1-го триместра только в защищенном режиме — не выходя за рамки диапазона 3–4 мГц, продолжительность исследования должна быть минимально возможной, использование энергетического доплера нежелательно.
Именно поэтому, принимая решение о проведении УЗ-диагностики на ранних сроках, врач обязательно оценивает соотношение предполагаемого риска и ожидаемой пользы.
УЗИ делают обязательно даже на очень ранних сроках, если:

- появились кровянистые выделения или боли внизу живота;
- существуют серьезные сопутствующие заболевания (сахарный диабет, ревматические болезни, сердечно-сосудистые патологии и т. д.);
- в фертильном цикле или на ранних сроках беременности пациентка подверглась воздействию тератогенных факторов (ОРВИ или другие инфекции, прием лекарственных средств, облучение);
- беременность наступила на фоне внутриматочной контрацепции;
- есть подозрения на многоплодную беременность;
- беременность наступила благодаря вспомогательным репродуктивным технологиям (ЭКО);
- есть подозрения на пузырный занос;
- высокий риск развития аномалий плода, ранее рождались дети с пороками развития или хромосомными аномалиями;
- беременность у пациенток с миомой матки или образованиями в яичниках;
- есть подозрения на неразвивающуюся или внематочную беременность.
Не пропустить внематочную беременность
Внематочная беременность вполне может стать угрожающим жизни состоянием, особенно если прерывается по типу разрыва маточной трубы. Причем единственным симптомом начавшегося внутрибрюшного кровотечения может быть внезапная резкая слабость с потерей сознания. Насколько быстро придут на помощь прохожие? Когда приедет скорая? Как скоро будет поставлен диагноз и оказана помощь?
Читайте также:
Признаки беременности
Как правило, внематочная беременность прерывается на 4–6-й неделе задержки менструации при показателях β-ХГЧ не менее 2000 мЕд/мл. Именно поэтому важно визуализировать плодное яйцо в полости матки при уровне β-ХГЧ в диапазоне 1200–1500–2000 мЕд/мл, особенно при недостаточном приросте показателя.
При уровне β-ХГЧ более 1500–2000 МЕд/мл и отсутствии плодного яйца в полости матки показана экстренная госпитализация в гинекологический стационар.
β-ХГЧ и УЗИ — взаимодополняющие методы
Вдумчивое изучение β-ХГЧ по степени яркости тест-полоски — это очень хорошо и занимательно. Однако, как я уже писала выше, для получения существенной информации лучше все-таки сдать кровь.
Если уровень β-ХГЧ менее 5 мЕд/мл — скорее всего, вы не беременны. В диапазоне от 5 до 25 мЕд/мл — вы слишком нетерпеливы, надо подождать, потому что судьба этого человека еще не решена на самом «верху». При уровне β-ХГЧ более 25 мЕд/мл — вы точно беременны, но бежать на УЗИ еще слишком рано. Подождите хотя бы недельку и повторите исследование с интервалом 48 часов.
Если уровень β-ХГЧ более 2000 мЕд/мл, врач обязательно увидит плодное яйцо в полости матки, при условии, что оно туда «прикатилось», а не застряло в трубе. При уровне β-ХГЧ более 2500 мЕд/мл внутри плодного яйца уже можно рассмотреть некоторые структуры, например желточный мешок. Важно понимать, что желточный мешок — первый элемент, который нам удается обнаружить внутри плодного яйца. Если диаметр желточного мешка превышает 7 мм, беременность вряд ли будет развиваться — это плохой признак.
Через 6 недель от первого дня последней менструации на УЗИ можно увидеть эмбрион, уровень β-ХГЧ при этом обычно превышает 5000 мЕд/мл.
Через 11 дней после того, как при трансвагинальном УЗИ увидели плодное яйцо с желточным мешком, уверенно регистрируется сердцебиение эмбриона. Уровень при этом выше 17 000 мЕд/мл.
Однако в большинстве случаев нет никакого смысла как в постоянном мониторировании уровня ХГЧ, так и в бесконечном «узиканье» бедненького эмбриона. Задача акушера-гинеколога — найти оптимальный баланс исследований для каждой конкретной пациентки, при этом не пропустив внематочную или аномально развивающуюся беременность, зарегистрировать жизнеспособность эмбриона и, не затягивая, начать наблюдение за развитием беременности.
Первое УЗИ на ранних сроках беременности (до 11 недель)
Первое УЗИ на ранних сроках беременности обычно проводится при помощи трансвагинального датчика. В 6-10 недель беременности УЗИ позволяет установить, что данная беременность является прогрессирующей, (т.е. плод имеет нормальное сердцебиение), развивается внутри матки (т.е. исключить грозный диагноз внематочной беременности), установить количество плодов. Это исследование рекомендовано тем женщинам, у которых при этой беременности появились кровянистые выделения, или при наличии в прошлом выкидыша, замершей или внематочной беременности.
УЗИ на 11 12 13 недели беременности
В 11 недель плод достигает достаточных размеров, и можно проводить подробную оценку его основных анатомических структур. В эти сроки могут быть диагностированы выраженные пороки развития плода, которые несовместимы с жизнью или приводят к тяжелой инвалидизации.

Так проводится измерение копчико-теменного размера плода в первом триместре

Рука плода на 12-й неделе беременности
С 11 по 13 неделю можно выявить ультразвуковые маркеры (признаки) хромосомной патологии плода – увеличение толщины воротникового пространства плода и отсутствие у него носовой кости при проведении УЗИ.
Толщина воротникового пространства плода (ТВП) – это размер участка между кожей плода и мягкими тканями, окружающими шейный отдел позвоночника. Воротниковое пространство выявляется у плодов как в норме, так и при хромосомных заболеваниях (например, болезни Дауна), но для плодов с хромосомными заболеваниями характерно увеличение толщины воротникового пространства более 2,5мм. Воротниковое пространство у всех плодов самопроизвольно исчезает после 14 недель беременности, поэтому очень важно пройти исследование с 11 по 13 неделю беременности, когда его можно измерить.
Носовая кость в норме определяется при УЗИ с 10 недели беременности. У плодов с хромосомной патологией процессы окостенения происходят позже, поэтому отсутствие носовой кости при ультразвуковом исследовании в эти сроки может являться признаком хромосомной патологии плода.
Для оценки этих признаков врач должен обладать высокой квалификацией, так как получение необходимых ракурсов плода в ранние сроки беременности требует опыта и технических навыков. Для измерения ТВП необходимо получить такое изображение:

На фото УЗИ беременной видна только голова и верхняя часть туловища плода, четко виден профиль, носовая кость и ТВП. Достаточно часто можно увидеть такие некорректные изображения:

На этих изображениях плод лежит криво, увеличение изображения недостаточное, нельзя увидеть четкий профиль плода. Измерение ТВП в таких изображениях НЕКОРРЕКТНО и приводит к завышению или занижению риска болезни Дауна.
Помимо измерения толщины воротникового пространства и оценки носовой кости, предложено еще несколько маркеров: оценка кровотока через трикуспидальный клапан сердца и через венозный проток, а так же измерение лицевого угла плода. Оценка данных маркеров требует от врача высокой квалификации, и возможна только после получения международной сертификации по каждому маркеру.
Обычно кровь в сосудах плода течет в одном направлении: от сердца к периферическим сосудам. При наличии хромосомной патологии у плода или пороков сердца направление тока крови может изменяться, и в некоторые фазы сердечного цикла кровь начинает течь обратно к сердцу.

Нормальный кровоток в венозном протоке плода в 12 недель беременности

Обратный кровоток в венозном протоке плода в 12 недель беременности
Регистрация кровотока через трикуспидальный клапан сердца и через венозный проток (этот небольшой сосуд есть только у плодов, в периоде новорожденности кровоток в нем прекращается, и он закрывается) позволяет выявить до 65% плодов с болезнью Дауна. У 1-3% нормальных плодов мы также можем увидеть обратный кровоток в венозном протоке или через трикуспидальный клапан, поэтому эти признаки должны оцениваться в комплексе с другими данными ультразвукового исследования.

Нормальный кровоток через трикуспидальный клапан сердца плода при сроке 12 недель

Патологический обратный кровоток через трикуспидальный клапан сердца плода в 12 недель беременности
Измерение лицевого угла плода основано на том факте, что лица у пациентов с болезнью Дауна более широкие и плоские, чем у обычных людей. Та же закономерность отмечается и у плодов при данном заболевании. Измерив угол между лобной костью и верхней челюстью плода, можно сделать объективное заключение о наличии уплощенного профиля у плода; данный маркер присутствует у 60-65% плодов с болезнью Дауна в 1 триместре беременности.

Методика измерения лицевого угла плода в 12 недель беременности
При соблюдении необходимых стандартов, ультразвуковое исследование в 11-13 недель беременности с оценкой толщины воротникового пространства, носовой кости, лицевого угла, кровотока через трикуспидальный клапан и венозный проток позволяет выявить до 80% плодов с болезнью Дауна и другими хромосомными заболеваниями, а в сочетании с биохимическим скринингом позволяет довести эффективность диагностики до 85-90%. Следует еще раз подчеркнуть, что оценка этих маркеров требует высокой квалификации врача и возможна только после прохождения соответствующего тренинга и сертификации.
Ультразвуковое исследование в 11-13 недель беременности в настоящее время является наиболее эффективным способом профилактики рождения ребенка с болезнью Дауна или другими хромосомными заболеваниями.
Схема измерения толщины воротникового пространства


А так выглядит плод на объемных изображениях (3D/4D УЗИ) в первом триместре:

Мы надеемся, что эта информация поможет Вам лучше понять, для чего мы проводим это исследование, и почему важно провести его именно с 11 по 13 неделю беременности.
УЗИ в 18-22 недели беременности: фото, видео
В 18-22 недели беременности плод достигает массы 400-500 грамм и длины 22-27 см. При таких размерах ультразвуковое исследование позволяет детально рассмотреть все анатомические структуры плода и выявить большинство пороков развития, которые требуют хирургической коррекции или приводят к ухудшению качества жизни ребенка. Кроме того, на этом УЗИ проводится поиск маркеров (признаков) болезни Дауна и других хромосомных болезней. Вид многих органов плода при болезни Дауна имеет небольшие отличия от вида нормальных органов, и комплексная оценка всех анатомических структур позволяет оценить риск наличия у плода болезни Дауна и рекомендовать, при необходимости, углубленную диагностику (инвазивными методами) этого заболевания.
После проведения УЗИ на этих сроках большинство вопросов пренатальной диагностики считаются закрытыми.
Кроме того, на УЗИ в 18-22 недели оценивается количество околоплодных вод, положение и структура плаценты. Трансвагинальным датчиком можно точно измерить длину шейки матки и таким образом определить риск развития преждевременных родов. Особенно это исследование рекомендовано женщинам, у которых уже были преждевременные роды, операции на шейке матки, а так же при многоплодной беременности.

Профиль плода на 20-й неделе беременности в режиме 2D

Позвоночник плода на 21-й неделе беременности в режиме 2D

Камеры сердца плода на 22-й неделе беременности в режиме 2D

УЗИ пплода в 21 неделю и 4 дня в режиме 3D
УЗИ на 32, 33, 34 недели беременности
Основная задача УЗИ в 32, 33, 34 недели – измерение окружности головы и живота, длины костей конечностей, и вычисление предполагаемой массы плода. Это позволяет спрогнозировать, возможны ли самопроизвольные роды, нет ли задержки развития плода или его непропорционального развития.
Кроме того, УЗИ в 32-34 недели позволяет:
- оценить внешний вид плаценты и убедиться, что ее положение в матке не препятствует нормальным родам
- измерить количество околоплодных вод и исключить многоводие и маловодие
- оценить расположение плода в матке (головное, тазовое или поперечное)
- оценить кровоток в сосудах плода и пуповины при помощи допплеровского исследования и таким образом убедиться, что плод получает достаточное количество кислорода и питательных веществ

Лицо плода в 3-х проекциях в режиме 2D и его трехмерная (3D) реконструкция
3D/4D УЗИ при беременности
Обычное УЗИ представляет собой серию двухмерных плоских изображений плода или его отдельных органов.
3D (3Д) УЗИ – это способ получения изображения, которое достигается путем сложного преобразования полученной двухмерной информации в трехмерную объемную модель. Преобразования выполняются при помощи специального трехмерного датчика и компьютерных программ, входящих в состав ультразвукового аппарата. Полученные объемы можно поворачивать и рассматривать с различных сторон.
4D(4Д) УЗИ – это получение трехмерного изображения плода и его движений в реальном времени. Таким образом, помимо объемного изображения плода добавляется четвертое измерение – время, и можно рассматривать двигательную активность и мимику плода в движении.
УЗИ в режимах 3Д и 4Д можно делать на разных сроках беременности, но результат и качество изображения в первую очередь зависит от положения плода в матке, количества околоплодных вод перед его лицом, наличия препятствий на пути движения ультразвуковой волны (миома матки, рубец на матке, подкожная клетчатка могут затруднять осмотр и ухудшать качество изображения). Так, если плод лежит вплотную к стенке матки, то получить трехмерное изображение его лица практически невозможно, как невозможно увидеть лицо человека, который уперся головой в стену. Иногда приходится подождать 15-20 минут, и продолжить исследование после изменения положения плода.
Оптимальный срок для получения изображения лица плода – 20-26 недель беременности. На этих сроках плод часто меняет свое положение, и вокруг него есть достаточное количество вод, чтобы увидеть лицо и туловище. После 30 недель беременности плод такой большой, что ему приходится хорошо сгруппироваться, чтобы уместиться в матке. При этом получение красивого трехмерного изображения лица может быть затруднено и даже невозможно – все зависит от положения плода.
Важно понимать, что УЗИ в режиме 3Д/4Д выполняется в дополнение к обычному УЗИ плода, и не может полностью заменить его. Измерение размеров плода и исключение пороков развития проводится с помощью обычного двухмерного УЗИ. Лишь при некоторых пороках развития применение трехмерного УЗИ дает врачу дополнительную информацию.

3D УЗИ пплода в 11 недель и 4 дня

3D УЗИ пплода в 21 неделю и 4 дня
УЗИ при многоплодной беременности
Многоплодная беременность считается беременностью высокого риска различных осложнений для матери и плодов, так как организм женщины больше рассчитан на вынашивание одного плода. Поэтому при многоплодной беременности необходимо более часто проводить УЗИ и наблюдать за ростом и развитием плодов.
Есть несколько типов двоен – в зависимости от количества плацент и оболочек.
Дихориальная диамниотическая двойня – самый благоприятный тип двоен. У каждого плода есть своя плацента, и свое околоплодное пространство, отделенное от другого амниотической перегородкой. Плоды могут быть одинакового или разного пола. Вероятность задержки развития одного из плодов при этом – 20% (в 4 раза выше, чем при одноплодной беременности), преждевременных родов – 5% (1% при одноплодной беременности). Для того, чтобы своевременно выявить эти осложнения, необходимо проводить УЗИ в 11-13 недель, 18-22 недели (как при одноплодной беременности) и далее каждые 4 недели до родов (при одноплодной беременности – в 32-34 недели). Если выявляются какие-либо осложнения, количество УЗИ может увеличиваться.
Монохориальная диамниотическая двойня – возникает при разделении оплодотворенной яйцеклетки на две части. При этом у плодов имеется одна общая плацента и собственное околоплодное пространство. Плоды всегда одного пола и полностью генетически идентичны. Наличие единой плаценты может приводить к развитию специфических осложнений, связанных с тем, что сосуды в этой плаценте могут соединять системы кровообращения обоих плодов. При этом один плод получает некоторое количество крови от другого плода, и они оба страдают от этого: у одного есть избыток крови, что приводит к повышенной нагрузке на его сердце; второй получает недостаточное количество крови, кислорода и питательных веществ, и начинает расти медленнее, в результате чего у него формируется задержка внутриутробного развития. Такое осложнение называется фето-фетальный трансфузионный синдром, и без своевременного лечения может привести к гибели одного или обоих плодов. Для того, чтобы не пропустить это осложнение, необходимо делать УЗИ в 11-13 недель (как при одноплодной беременности), в 16, 18, 20, 22, 24, 26, 28 недель беременности. Если выявляются признаки фето-фетального синдрома, УЗИ нужно выполнять еще чаще – 1 раз в неделю. Если до 28 недель беременности нет никаких признаков этого синдрома, то в дальнейшем его развитие крайне маловероятно, и УЗИ можно выполнять 1 раз в 4 недели – как при дихориальной двойне.
Монохориальная моноамниотическая двойня – возникает при разделении оплодотворенной яйцеклетки на две части, при этом у плодов имеется общая плацента и общее околоплодное пространство. Плоды всегда одного пола и полностью генетически идентичны. Это крайне редкий тип двоен, и сопровождается самым большим риском осложнений, задержки развития и внутриутробной гибели. Помимо осложнений, связанных с единой плацентой (см. описание выше), плоды находятся в общем околоплодном пространстве и не разделены амниотической оболочкой. Это может привести к перекруту и пережатию их пуповин, прекращению поступления крови к одному из них и, соответственно, его гибели. Риск этого осложнения очень велик, поэтому УЗИ делается каждую неделю беременности, а при выявлении признаков перекрута пуповины рекомендуется госпитализация и ежедневное наблюдение плодов; если состояние одного из плодов становится критическим, требуется немедленное родоразрешение путем операции кесарева сечения.
Имеются противопоказания. Необходима консультация у специалиста!
4 неделя беременности
Что происходит
На 4-й неделе у эмбриона образуется три зародышевых листка:
- Энтодерма — отвечает за формирование легких, пищеварительной системы, поджелудочной железы и печени;
- Эктодерма — образует нервную систему, волосы, кожу, ногти, роговицу глаз и зубную эмаль;
- Мезодерма — формирует кровеносную и мышечную системы, скелет, сердце и почки.
Также на 4-й неделе беременности появляются важные внезародышевые органы: амнион, хорион и желточный мешок. Амнион будет постепенно превращаться в пузырь с амниотической жидкостью (ее также называют «околоплодными водами»). Это биологически активная среда, которая обеспечивает питание будущего малыша, поддержание вокруг него постоянной температуры и защиту от внешних воздействий. А еще в этот период формируется пупочный канатик, соединяющий эмбрион с плацентой.
Сама плацента строится из хориона и завершает свое формирование к 12-й неделе. Она выделяет гормон ХГЧ, но на этом сроке его концентрация в моче еще довольно мала. На 4-й неделе анализ крови на ХГЧ и УЗИ уже определят беременность, а вот домашние тесты могут не дать стопроцентного результата.
Желточный мешок формируется на 15 – 16-й день внутриутробного развития. Он функционирует недолго — примерно три месяца, но имеет огромное значение для развития плода: участвует в кроветворении, обменных процессах, образовании у будущего малыша первых половых клеток, играет роль «первичной печени», собирает выделения плода и помогает формировать иммунитет. По этой причине в первые 6 недель после оплодотворения яйцеклетки желточный мешок имеет намного больший размер, чем амниотический пузырь вместе с зародышем.
Ваше самочувствие
Вполне возможен вариант, когда на 4-й неделе беременности явных изменений в самочувствии еще не будет. А могут появиться и такие симптомы, как:
- Нагрубание молочных желез;
- Болезненность сосков;
- Тошнота;
- Слабость;
- Сонливость;
- Повышенная утомляемость;
- Раздражительность;
- Учащенное мочеиспускание;
- Незначительные боли в нижней части живота;
- Изменение аппетита или вкусовых пристрастий.
Все эти симптомы легко можно спутать с приближающимися месячными, хотя они могут быть признаками раннего токсикоза.
На 4-й неделе нередко наблюдаются белесые или прозрачные влагалищные выделения — это нормальное явление. Если же они имеют нездоровый (серо-зеленый, желтоватый) цвет и неприятный запах или творожистую консистенцию, такие признаки говорят о развитии генитального инфекционного заболевания, поэтому вам нужно обязательно показаться врачу. Могут появиться и незначительные кровянистые выделения.
Факторы риска
На 4-й неделе беременности иногда происходит самопроизвольный выкидыш, который женщина может и не заметить, потому что не подозревает о своем положении. Стадия имплантации эмбриона — один из самых опасных периодов внутриутробного развития будущего ребенка, ведь в этот момент зародыш крайне чувствителен ко всему, что происходит в организме матери.
Есть несколько факторов риска, которые могут привести к отторжению плода или нарушению его развития:
- Различные заболевания (ОРЗ, ветрянка, краснуха, герпес, токсоплазмоз и др.);
- Вредные привычки матери (курение, употребление наркотиков или спиртных напитков);
- Тяжелые или вредные условия труда;
- Работа, связанная с повышенным травматизмом;
- Прием некоторых препаратов.
Поэтому, если вы заранее планировали беременность, в этот период будьте предельно аккуратны и внимательны по отношению к своему здоровью.
Питание
Вы уже знаете, что на протяжении всего периода беременности питание должно быть полноценным. Подробные рекомендации на этот счет можно прочитать в статье «3-я неделя беременности».
Рекомендации
Возможно, только сейчас вы задумались о том, стоит ли принимать витамины. Однозначного ответа на этот сложный вопрос, пожалуй, нет. Если вы живете в собственном доме, у вас есть замечательная возможность получать свежие овощи прямо с грядки и в изобилии лакомиться сезонными фруктами и ягодами, тогда нет надобности в приеме поливитаминных препаратов. А вот если вы жительница города и у вас далеко не всегда имеются под рукой «правильные» экологически чистые продукты, лучшим выходом из ситуации будет прием витаминного комплекса.
Наукой доказано, что, принимая на ранних сроках беременности витамин В9 (фолиевую кислоту), будущая мама снижает риск развития дефектов у плода. А если начать прием этого витамина еще до зачатия, можно предотвратить самопроизвольный выкидыш, внематочную беременность и другие неприятные явления.
Вы склоны к анемии? Обязательно ешьте железосодержащие продукты (мясо, говяжью печень, яйца и др.). Если же таким образом повысить гемоглобин не получается, принимайте железо отдельно или в составе комплекса витаминов.
Если вы уже осведомлены о своем положении, старайтесь достаточно отдыхать. С удовольствием гуляйте на свежем воздухе, обратите внимание на свое эмоциональное состояние. Помните, что ваша забота о себе — это не что иное, как забота о малыше. И не стоит возлагать на себя множество домашних обязанностей. Идеально, если уже сейчас основные заботы по дому возьмет на себя будущий отец.
Анэмбриония или почему не видно эмбриона на УЗИ

Оглавление
- Почему на УЗИ не виден эмбрион?
- Симптомы анэмбрионии
- Диагностика анэмбрионии
- На УЗИ плохо видно эмбрион: стоит ли волноваться?
- В яйце не видно эмбриона: что делать?
Первое изображение ребенка на УЗИ – один из самых радостных моментов женщины, желающей стать матерью. Однако, в некоторых случаях будущая мама, уже уверенная в своей беременности после прохождения теста, на плановом обследовании слышит от врача, что на ультразвуковой визуализации эмбриона не видно. Такая аномалия (анэмбриония) является достаточно распространенной в акушерской практике. В чем ее причины, чем она грозит женщине и можно ли ее избежать? Для ответа на этой вопросы нужно понимать механизм развития беременности на ранних стадиях.
Почему на УЗИ не виден эмбрион?
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
- Зигота – по сути, это оплодотворенная яйцеклетка, образующаяся в момент зачатия;
- Морула – следующая стадия, характеризующаяся делением зиготы на несколько однотипных клеток;
- Бластула – зародыш, в котором клетки уже разделены на внутреннюю клеточную массу (эмбриобласт) и наружный слой (трофобласт);
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
- Генетические аномалии. В большинстве случаев к анэмбрионии приводят патологические хромосомные мутации, либо изначально свойственные родителям, либо появляющиеся вследствие неудачной рекомбинации генов в их организме. Также возможны генетические нарушения в самом эмбрионе, возникающие на ранних стадиях его развития.
- Инфекции. Среди них наиболее опасны для эмбриогенеза болезни, входящие в комплекс TORCH – краснуха, герпес, цитомегаловирус, токсоплазмоз, сифилис, гепатиты В и С и т. д. Инфекционные возбудители могут поражать материнский организм, нарушая его репродуктивную функцию (например, вызывая хронический эндометрит), или сам эмбрион, приводя к сбоям в его развитии.
- Внешние факторы. В первую очередь это относится к ионизирующему излучению (радиации) и токсичным химическим веществам (ядам, некоторым лекарствам). Они вызывают функциональные расстройства репродуктивной системы матери или генетические мутации в эмбрионе, останавливая его нормальное развитие.
- Эндокринные нарушения. Расстройства желез внутренней секреции женщины также может привести к анэмбрионии. Особенно вероятно появление плодного яйца без эмбриона при дефиците или нарушении обмена прогестерона – полового гормона, играющего важную роль в децидуализации (морфологическом изменении) эндометрия в точке имплантации зародыша.
- Иммунные нарушения. Довольно часто причиной неправильного развития эмбриона является его повреждение защитной системой материнского организма. Это может происходить опосредованно – например, когда зародыш попадает под «перекрестный огонь» иммунных клеток, атакующих инфекцию. Иногда эмбрион сам расценивается иммунитетом женщины как чужеродный объект, ведь его генетический код наполовину состоят из генома другого человека (отца).
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Симптомы анэмбрионии
Сама остановка роста эмбриона не имеет своих специфических признаков. На ранних стадиях такой аномальной беременности состояние женщины соответствует медицинской норме. Более того, растущий уровень ХГЧ в анализах крови показывает, что зачатие прошло успешно и эмбрион нормально развивается. Первым симптомом нарушения является как раз остановка этого роста и снижение концентрации хорионического гонадотропина в организме. На организме самой матери патологический процесс отражается в тот момент, когда начинается разложение эмбриона. Распад его тканей сопровождается характерными признаками септического отравления:
- повышением температуры тела;
- тошнотой и рвотой;
- болью в мышцах и постоянной слабостью;
- болью в нижней части живота;
- маточными кровотечениями или выделениями с примесью крови.
Иногда разложение эмбриона проходит бессимптомно или с признаками легкого недомогания. При этом пустые околоплодные оболочки сами отторгаются от эндометрия и выходят естественным путем. Однако, в большинстве случаев оно остается в материнском организме и вызывает тяжелые последствия, угрожающие здоровью и даже жизни женщины.
Диагностика анэмбрионии

Основным способом выявления этой патологии является ультразвуковое обследование. Именно с его помощью можно установить присутствие зародыша в плодном яйце и его нормальное развитие. При нормальной беременности эмбрион не видно в среднем до 6-7 недели после зачатия, поэтому на этом этапе косвенными признаками патологии могут служить падение уровня ХГЧ в крови или дефицит прогестерона.
Для постановки диагноза анэмбрионии необходимо выполнение следующих условий:
- отсутствие желточного мешка в плодном яйце диаметром 8-25мм;
- отсутствие эмбриона в плодном яйце размером свыше 25 мм.
Также имеются дополнительные признаки анэмбрионии, в частности деформация плодного яйца, аномально низкий прирост его размеров, слабо выраженная децидуализация эндометрия в точке имплантации, нерегистрируемое сердцебиение на 6-7 неделе беременности. В пользу такого диагноза могут свидетельствовать и признаки отторжения плода – изменения тонуса матки, появление участков отслоения хориона с образованием субхориальных гематом.
В зависимости от выявленной при ультразвуковом обследовании клинической картины патологии выделяют 3 ее разновидности:
- Анэмбриония I типа – зародыш не обнаруживается на визуализации, размеры плодного яйца составляют обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели беременности;
- Анэмбриония II типа – эмбрион отсутствует, но размеры плодного яйца и матки соответствуют сроку гестации.
Отдельно стоит выделить резорбцию зародышей при многоплодной беременности. Чаще всего такое состояние возникает после экстракорпорального оплодотворения, когда для повышения шансов на успешное зачатие пациентке подсаживается сразу несколько эмбрионов. Обычно из них приживается только один, но в редких случаях успешно имплантируется 2 и более зародышей. При этом часть из них замирает в своем развитии, после чего рассасываются или удаляются из организма естественным путем.
На УЗИ плохо видно эмбрион: стоит ли волноваться?
Само по себе отсутствие эмбриона на визуализации УЗИ еще не означает анэмбрионии, даже если исследование было проведено на 6 неделе или позже. Аппаратура может не зафиксировать зародыш по следующим причинам:
- Несовершенство УЗИ. Ультразвуковая диагностика давно и прочно вошла в медицинскую практику, но у этого метода есть свои ограничения. Разрешающая способность некоторых аппаратов (даже современных) слишком низкая, чтобы выявить зародыш, размер которого на ранних стадиях беременности составляет всего несколько миллиметров. Поэтому для уточнения диагноза через 6-8 дней проводится повторное обследование, которое подтвердит или опровергнет первоначальный результат.
- Лишний вес. При УЗИ изображение обследуемых органов формируется с помощью отраженных высокочастотных сигналов, проходящих через ткани. Часть звуковых волн при этом поглощается, что искажает данные. Так как при абдоминальном УЗИ сенсор располагается на поверхности живота пациентки, при наличии у нее толстой звуковой прослойки ослабевший сигнал может просто не зафиксировать эмбрион. Чтобы повысить точность этого метода, применяется трансвагианльное исследование, при котором датчик вводится во влагалище пациентки – это позволяет снизить искажения, вызываемые окружающими эмбрион тканями.
- Слишком ранние сроки. Часто при естественном зачатии женщина не может точно установить, когда оно произошло. В таких случаях плановое УЗИ может проводиться раньше того срока, когда эмбрион достигнет размеров, достаточных для его визуализации. Чтобы точно установить наличие или отсутствие зародыша в плодном яйце, нужно пройти обследование повторно на более чувствительной аппаратуре.
Если при диагностировании беременности УЗИ «не видит» эмбрион, врачи комбинируют его с другими методами обследований – в частности:
- С допплерографией – это разновидность ультразвукового исследования, фиксирующая динамические процессы в организме матери и плода (например, кровоток, сердцебиение зародыша);
- С кардиотокографией – суть этого метода заключается в регистрации электрических импульсов, сопровождающих сердечные сокращения эмбриона.
Помимо этих способов также применяются гинекологический осмотр, анализы крови на прогестерон или ХГЧ. В целом, на 6-8 неделе беременности врачи уже с уверенностью могут констатировать нормальное или аномальное развитие эмбриона.
В яйце не видно эмбриона: что делать?
Точно диагностированная анэмбриония является показанием к искусственному прерыванию беременности. Иногда плодное яйцо может выйти из организма женщины самостоятельно, однако такое происходит не всегда. Разлагаясь, оно может нанести серьезный ущерб организму пациентки. Поэтому медики рекомендуют не дожидаться, когда проблема разрешится сама.
В настоящее время используется три способа искусственного прерывания беременности при анэмбрионии:
- Медикаментозный аборт. Этот способ применяется не позже 6-8 недели беременности. Он заключается в приеме пациенткой мифепристона и мизопростола – препаратов, блокирующих прогестероновые рецепторы эндометрия и вызывающих сокращения матки для изгнания плодного яйца. Медикаментозный аборт считается наиболее эффективным и безопасным методом прерывания беременности, который не повреждает слизистую матки и в целом проходит без серьезных последствий для женского организма. Однако он применим только на ранних сроках, когда эмбрион еще недостаточно надежно закреплен в слизистой матки. Позже 8 недели этот способ может привести к неполному изгнанию плодного яйца и вызвать осложнения.
- Вакуумная аспирация. Данный метод используется на сроках до 12 недель (по рекомендации ВОЗ) или до 5 недель (в России) беременности. Он основан на высасывании плодного яйца с помощью вакуумного насоса, катетер которого вводится в маточную полость и создает в ней отрицательное давление. Преимуществом этого метода считается его безопасность и минимальные повреждения, наносимые слизистой матки. Однако, при его использовании сохраняется риск неполного аборта, поэтому требуется проведение дополнительного УЗИ после процедуры.
- Выскабливание (абразия). Это традиционный и наиболее травматичный способ искусственного прерывания беременности. Он заключается в механическом выскабливании плодного яйца и части слизистой оболочки матки с помощью специального гинекологического инструмента (кюретки). Абразия проводится на 6-12 неделе беременности, при этом женщине требуется больше времени на восстановление эндометрия. В связи с характером этой процедуры после нее могут возникнуть такие осложнения, как неполный аборт, перфорация матки, разрыв маточной шейки, кровотечения, инфицирование и т. д.
Если на 6 неделе беременности не виден эмбрион, это не означает приговор женщине как матери. По статистике, каждое 8 зачатие заканчивается анэмбрионией, поэтому данная патология является распространенной в гораздо большей степени, чем бесплодие. При правильно и своевременно проведенной диагностике и искусственному прерыванию аномальной беременности репродуктивная функция восстанавливается уже к следующему менструальному циклу, хотя врачи рекомендуют все же сделать перерыв между попытками. Повторно данная аномалия встречается редко, и женщина имеет все шансы стать счастливой матерью в будущем.

 Читайте также:
Читайте также: 