Скрининг при беременности в 12 недель: как его делают и что он показывает?

Если беременность протекает без осложнений, мама чувствует себя хорошо, то впервые она сможет взглянуть на своего кроху во время первого скрининга примерно в 12 недель беременности. О том, что собой представляет скрининговое исследование на этом сроке, мы расскажем в этой статье.

Что это такое?
Скринингов за беременность проводится три. Самый первый Минздравом рекомендовано проводить на сроке в 11-13 недель, оптимальной считается именно 12 неделя. Затем скрининговое исследование проходят во втором и третьем триместрах (на 16-24 неделе и на 30-36 неделе).
Обследование, которое проводится в самом начале процесса вынашивания малыша включает в себя УЗИ, а также биохимический анализ крови на содержание гормона ХГЧ и белка РАРР-А. По ряду характерных маркеров, которые обнаруживаются в кабинете ультразвуковой диагностики, а также по концентрации гормонов и белков в анализах беременной делается предварительный расчет рисков появления у данной женщины малыша с неизлечимыми и смертельными генетическими патологиями.

Этот этап пренатальной диагностики позволяет выявить женщин, у которых наиболее вероятно рождение карапуза с синдромом Дауна, синдромами Тернера и Корнелии де Ланге, синдромом Патау, синдромом Эдвардса, грубыми дефектами нервной трубки, а также другими аномалиями развития, которые не оставляют ни малейшего шанса на излечение и нормальную жизнь.
Раньше скрининг проводили только тем беременным, которые относятся к группе риска – женщинам, которым уже исполнилось 35 лет и старше, забеременевшим от кровного родственника, тем, у кого ранее уже появлялись на свет дети с генетическими проблемами или женщинам, которые имеют родственников с наследственными болезнями со своей стороны или стороны мужа. Если будущая мама принимала лекарственные препараты, которые запрещены во время вынашивания ребенка на ранних сроках, ей также назначалось скрининговое исследование.

Сейчас эту диагностику назначают всем без исключения представительницам прекрасного пола в «интересном положении». Конечно, женщина может по личным соображениям и отказаться от скрининга, но делать это не совсем разумно, ведь обследование само по себе никого ни к чему не обязывает.
Следует отметить, что по результатам скрининга при беременности в 12 недель никто не будет ставить никаких диагнозов. Это не входит в задачи скринингового исследования. Женщине лишь рассчитают индивидуальные риски родить больного малыша, а здоров ли они, можно будет установить другими методами, которые будут порекомендованы акушером и генетиком в том случае, если риски окажутся высокими.

Первый скрининг считается самым важным и информативным. Проводят его бесплатно в консультации по месту жительства, направления на анализ крови и талончик в кабинет УЗИ выдает врач, к которому женщина встала на учет по беременности.
Порядок проведения и подготовка
При прохождении перинатального обследования первого триместра очень важно соблюсти строгий порядок действий. Ультразвуковая диагностика и сдача крови из вены планируется на один день с тем расчетом, чтобы временной промежуток между двумя этими действиями был минимальным.
Обычно сначала проходят обследование в кабинете УЗИ, а затем с заполненным бланком следуют в процедурный кабинет, чтобы сдать кровь. Однако в некоторых консультациях порядок обратный. В любом случае, оба обследования проходятся строго в один день.


Чтобы на результаты теста не повлияли негативные факторы, к которым относятся биохимические изменения крови, скопление газов в кишечнике, женщине рекомендуется тщательно подготовиться к диагностике. За два дня следует сесть на непродолжительную диету – не есть жирную и очень сладкую пищу, жареное и копченое, за шесть часов до анализа крови не стоит есть вообще. Анализ крови сдают натощак.
Перед УЗИ за пару часов следует принять «Смекту» или «Эспумизан», чтобы избавиться от кишечных газов, которые являются верными спутниками беременности, поскольку они могут давить на органы малого таза и результаты УЗИ могут оказаться неточными.

УЗИ в 12 недель проводят транвагинальным датчиком; второй способ – по животу, пока не дает четкой картинки и представления о происходящем внутри матки.
В назначенный день женщина приходит в кабинет своего акушера-гинеколога, проходит взвешивание, ей измеряют рост и заполняют подробную анкету. Чем больше в ней будет данных, тем точнее будут рассчитаны риски. В анкету вносят данные о предыдущих беременностях, выкидышах, абортах, возрасте и весе женщины, данные о ее вредных привычках (курение, алкоголь), информация о муже и состоянии здоровья близких родственников.
Затем будет УЗИ, а потом сдача крови. Общие результаты внесут в единый бланк, особая программа «сравнит» генетический портрет беременной вместе с ее анализами с «портретами» дам с большими рисками родить больного малыша. В результате выдадут индивидуальный расчет.

Ультразвуковое исследование
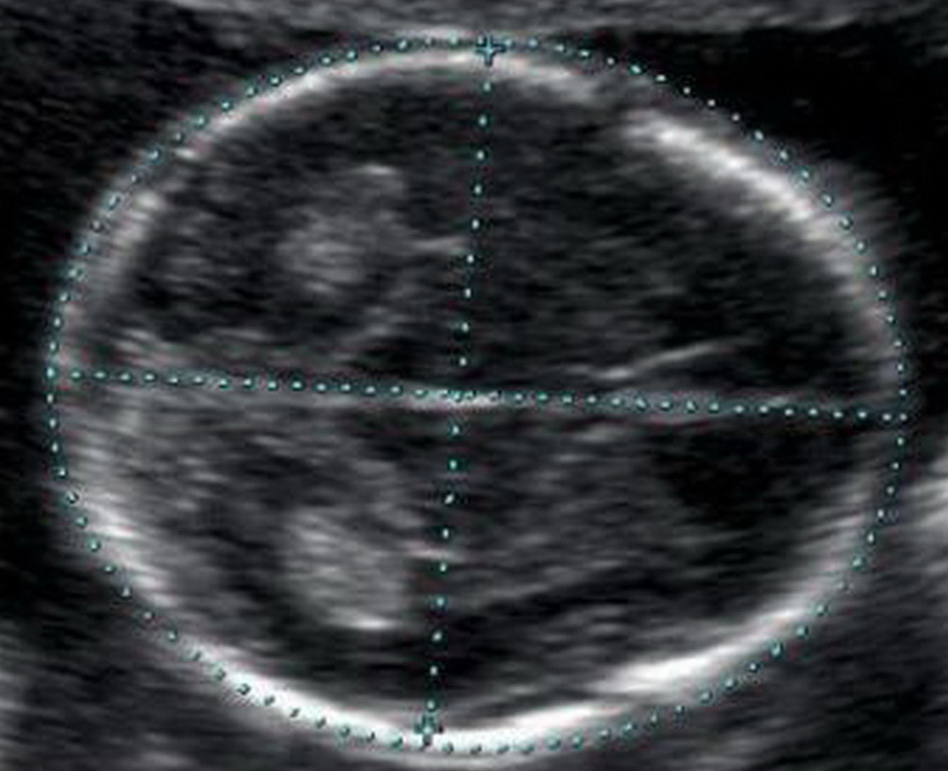
В кабинете УЗИ врач изучит малыша, определит, все ли с ним хорошо, в каком месте маточной полости он закрепился, а также проверят кроху на наличие маркеров, которые показывают высокую вероятность рождения ребенка с генетическими синдромами. На 12 неделе будущая мама сможет увидеть своего ребенка, послушать, как бьется его маленькое сердце, а также увидеть движения плода, которые она пока физически не ощущает.
Врач в протоколе скринингового исследования первого триместра обязательно укажет, сколько плодов визуализируется в полости матки, проявляют ли они признаки жизнедеятельности, а также опишут основные размеры, которые позволят уточнить сроки «интересного положения» и узнать, как протекает развитие крохи.


Показатели нормы развития в 12 недель таковы:
Окружность головы плода (ОГ) – 58-84 мм, наиболее часто – 71 мм.
Копчико-теменной размер (КТР) – 51-59 мм, наиболее часто – 55 мм.
Бипариентальный размер головки (БПР) – 18-24 мм, наиболее часто – 21 мм.
Частота сердечных сокращений (ЧСС) – 140-170 ударов в минуту.
Двигательная активность – присутствует.
Кроме того, доктор определяет два важнейших для диагностики генетических патологий маркера – толщину воротникового пространства и наличие у крохи носовых косточек. Дело в том, что у деток с грубыми пороками развития шейная складка увеличена за счет подкожной жидкости (отечности), а нос уплощен. Рассмотреть остальные лицевые кости сумеет только через полтора-два календарных месяца.

ТВП (толщина воротникового пространства) в 12 недель при отсутствии патологий не выходит за границы диапазона 0,7-2,5 мм. Если у малыша этот параметр превышен незначительно, будущей маме могут порекомендовать пройти УЗИ повторно через неделю. Если ТВП существенно превышает верхние границы нормы, потребуется дополнительное обследование, риски родить больного малыша повышаются. Речь идет о превышении от 3,0 мм и выше.
Носовые косточки разглядеть бывает гораздо сложнее, они не всегда визуализируются в 12 недель, плод может расположиться к датчику врача спиной и упорно не желать развернуться и дать измерить свой носик. Если это сделать удалось, нормальными значения длины костей носа на этом сроке считаются значения, которые не выходят на границы диапазона 2,0-4,2 мм.
Если доктор указал, что в 12 недель эти косточки не визуализируются или их размеры меньше 2 мм, программа, рассчитывающая риски, повысит индивидуальные вероятности появления на свет ребенка с синдромом Дауна, Тернера, Патау.


На самом деле, у малыша может быть просто маленький миниатюрный нос, который пока сложно запечатлеть в численном значении, особенно на старом УЗИ-сканере с невысокой четкостью изображения.
Теоретически в 12 недель уже можно попытаться определить пол ребенка, ведь наружные половые органы сформированы, и если малыш удобно расположен и открыт взгляду диагноста, вполне могут быть замечены. Однако не стоит ждать от врача гарантий того, что родится именно мальчик или девочка. Пол на этом сроке может назваться только предположительно (вероятность точного попадания равна примерно 75-80%). Более точно доктор оценит половые признаки малыша на следующем УЗИ, после 16-17 недель беременности.

Дополнительно на УЗИ в конце первого триместра оценивают вероятные угрозы прерывания вынашивания – утолщенные стенки матки могут говорить о наличии гипертонуса, а также состояние шейки матки, маточных труб, цервикального канала.
Биохимический анализ крови
В анализе венозной крови беременной лаборант выявляет количество содержащихся в ней гормона ХГЧ и белка плазмы РАРР-А. Из -за того, что оцениваются только два компонента крови, тест первого скрининга называется «двойным тестом». Результаты этого исследования, в отличие от данных УЗИ, которые женщине выдают сразу после прохождения, придется подождать от нескольких дней до нескольких недель – это зависит от того, насколько большая очередь выстроилась на исследование в аккредитованной медико-генетической лаборатории.


Какие цифры будут в результате анализов, можно только догадываться, поскольку отдельные лаборатории используют при расчетах собственные нормы. Для упрощения расшифровки принято говорить о норме РАРР-А и ХГЧ в МоМ – значении, кратном медиане. При здоровой беременности, когда и у ребенка, и у мамы все хорошо, оба значения «умещаются» в границы от 0,5 до 2,0 МоМ.

Колебания от этого диапазона в большую либо меньшую сторону порождают массу переживаний у беременных и немало возможных вариантов причин:
Повышение ХГЧ. «Перебор» по этому показателю может быть признаком синдрома Дауна у малыша, а также признаком того, что женщина вынашивает не одного ребенка. 2 плода вместе дают практические двойные увеличения нормы гормона. Повышенным ХГЧ может оказаться у женщины, которая страдает лишним весом, отеками, токсикозом, диабетом и гипертонией.
Понижение ХГЧ. Недостаточный уровень этого гормона, присущего только беременным, характерен для развития синдрома Эдвардса, а также способен указывать на вероятность выкидыша или на задержку в развитии малыша.


Понижение РАРР-А. Снижение плазменного белка в образце иногда говорит о развитии таких состояний, как синдромы Дауна, Патау, Эдвардса, Тернера. Также недостаточное количество этого вещества нередко говорит о гипотрофии малыша, о том, что кроха испытывает дефицит в полезных веществах и витаминах, нужных ему для нормального развития.
Повышение РАРР-А. Повышение белка в образце не имеет большой диагностической ценности в плане расчета возможного риска хромосомных нарушений. Этот показатель может оказаться выше нормы при двойне или тройне, а также при тенденции к крупному плоду.

Как происходит расчет рисков?
Результаты анализов и УЗИ, а также вся имеющаяся информация о состоянии здоровья беременной и ее возрасте загружается в специальную программу. Расчет индивидуального риска проводит, таким образом, машина, но перепроверяет результат человек – врач-генетик.
По совокупности факторов индивидуальный риск может выглядеть как соотношение 1: 450 или 1: 1300 в отношении каждого заболевания. В России риском высоким считается 1: 100. Пороговый риск – 1: 101 – 1: 350. Таким образом, если беременной насчитали вероятность появления малыша с синдромом Дауна 1: 850, это значит, что один из 850 детей у женщин и идентичными показателями здоровья, возраста и иных критериев родится больным. Остальные 849 появятся на свет здоровыми. Это низкий риск, беспокоиться не стоит.

Женщинам, которым скрининговая диагностика в 12 недель показывает высокий риск по тому или иному генетическому заболеванию, рекомендуют дополнительную диагностику, поскольку сам скрининг основанием для вынесения окончательного вердикта считаться не может, он не настолько точен. Можно пройти неинвазивный тест ДНК. Стоит такой анализ несколько десятков тысяч рублей и делают его исключительно в медико-генетических центрах и клиниках.
Если анализ подтвердит подозрения, то все равно придется отправиться на инвазивный тест.
Амниоцентез или биопсию хориона могут предложить сразу, без траты времени и денег на исследование клеток крови ребенка, выделенных из крови мамы, как это делается при неинвазивном ДНК-тесте. Однако и биопсия, и амниоцентез подразумевают проникновение в плодные оболочки для забора материала на анализ. Процедура проводится под контролем УЗИ только опытными врачами, однако риск того, что произойдет инфицирование плода, излитие вод, прерывание беременности, все равно остается.

Соглашаться или не соглашаться на прохождение инвазивного обследования при высоких рисках – личное дело каждой женщины, заставить ее пойти на это никто не может. Точность анализа – 99,9%. Если неутешительные предположения подтверждаются, женщине дается направление на прерывание беременности по медицинским показаниям. Прерывать ее или нет, также должна решать только сама женщина и ее семья.
Если будет принято оставить ребенка, у женщины будет еще достаточно времени, чтобы подготовиться к рождению «особенного» крохи.

- Что происходит
- Развитие плода
- Скрининг
- УЗИ
- Когда нельзя спать на животе
- Опасные сроки
медицинский обозреватель, специалист по психосоматике, мама 4х детей
Первый скрининг при беременности
Скрининг при беременности — это пренатальное исследование, включающее в себя комплекс медицинских мероприятий, направленных на выявление группы повышенного риска по развитию аномалий плода или акушерских осложнений.
Целью диагностического обследования является определение уровня физического развития ребенка и выявление различных аномалий и отклонений. Ультразвуковое исследование на ранних сроках относится к числу безопасных и действенных методов обследования беременных женщин. Оно позволяет уточнить срок беременности, спрогнозировать возможность преждевременных родов, риск развития гестоза, выявить многоплодную беременность и какие-либо опасные патологии развития будущего малыша.
По результатам скрининга при беременности в 1 триместре все пациентки делятся на 2 группы — низкого и высокого риска. Если женщина попадает во вторую группу, вероятность рождения абсолютно здорового ребенка снижается, поэтому такая ситуация требует внимательного наблюдения и дополнительных исследований.
Что включает в себя скрининг I триместра
В течение всего периода вынашивания малыша рекомендуется пройти 3 полных диагностических обследования, каждый из которых проводится в определенные сроки и для разных целей. Скрининг 1 триместра включает в себя УЗИ и биохимический анализ крови, взятый из вены.

Полученные в результате всех манипуляций данные помещаются в специальную программу ASTRAIA или PRISCA. Данные программные обеспечения обрабатывают информацию и с высокой точностью вычисляют вероятность наличие у малыша врожденных патологий, таких как синдромы Дауна, Эдвардса, Патау; дефект нервной трубки плода и другие.
Когда делают первый скрининг
Первое обследование проводится не раньше 11 недели и не позже 14. Наилучшим временем является 12 — начало 13 недели. К этому сроку размер эмбриона составляет от 45 мм до 84 мм.
Кому необходимо пройти
Данное исследование иногда крайне необходимо. В группу риска входят женщины:
Какие патологии помогает выявить
Пренатальный скрининг дает возможность выявить следующие болезни и отклонения:
Как подготовиться к обследованию
Для того чтобы все диагностические процедуры прошли максимально комфортно для беременной женщины, необходима предварительная подготовка. Достаточно соблюсти несколько простых рекомендаций:
Как проводится УЗИ скрининг
Во время первого УЗИ скрининга при беременности осуществляется сканирование плода и околоплодных образований, стенок и придатков матки (маточных труб и яичников). В 1 триместре беременности УЗИ осуществляется как трансвагинальным методом, когда датчик вводится во влагалище, так и трансабдоминальным через переднюю брюшную стенку.
Исследование обычно начинается с определения копчико-теменного размера плода, который должен находиться в пределах от 45 до 84 мм. Далее измеряется размер головы, ее бипариетальный диаметр, симметричность полушарий головного мозга. Также доктор проверяет наличие и размеры носовой кости у будущего младенца, измеряет лицевой угол, осматривает глазницы, размеры верхней челюстной кости, мочевого пузыря, место нахождения желудка, сердца и других органов. Далее необходимо посмотреть длинные трубчатые кости, оценить их количество и визуально сопоставить длину правой и левой ног.
Толщина воротникового пространства — еще один важный параметр, коррелирующий с хромосомными заболеваниями. Для определения этого показателя доктор, используя масштабирование, увеличивает область шеи, измеряет наибольшую толщину скопления жидкости по задней поверхности шеи под кожей. Во время проведения измерений головка ребенка должна находиться в нейтральном положении. Если она будет слишком запрокинута назад, можно получить завышенные показатели, а если подбородок сильно прижат к груди, наоборот, заниженные. Для того чтобы получить точные результаты, доктор может предложить подождать, пока ребенок сам расположится правильно, либо поспособствовать его движению посредством легких надавливаний на брюшную полость матери.
Расшифровка результатов
После проведенных измерений врач сравнивает полученные результаты УЗИ с нормативной таблицей. Для эмбриона на 11-14 неделе установлены следующие нормы параметров:
Первые скрининги при беременности: УЗИ и биохимия крови
Первые скрининги при беременности: о чем «расскажут» УЗИ и биохимический анализ крови
Первые скрининги при беременности принято проводить, начиная с 11-й недели гестации. Если вы обратились к гинекологу вовремя, он обязательно назначит это стандартное для всех будущих мам обследование: оно необходимо для ранней диагностики возможных патологий развития плода.
Первый скрининг при беременности: для кого он особенно важен
Результаты первого скрининга волнуют большинство будущих мам. Но особенно важны они для тех категорий женщин, у которых существует повышенный риск возникновения патологий развития плода:
- у будущей мамы в возрасте +35;
- если в семьях близких родственников женщины случалось рождение малыша с синдромом Дауна и другими генетическими патологиями;
- если женщина уже переживала выкидыш;
- если у беременной уже рождались дети с генетическими патологиями;
- если уже в первые недели беременности женщина пережила вирусные или инфекционные заболевания.
В список обследований первого скрининга при беременности обязательно включают проведение УЗИ и биохимическое исследование крови. Результаты этих обследований врач сравнивает с показателями нормы и, обнаружив существенную разницу, обращает на них особое внимание. Однако даже существенные отклонения в результатах биохимии крови не дают жесткого основания делать окончательный вывод о патологиях у плода.
Как делают 1 скрининг при беременности
Как правило, первый скрининг проводится в женской консультации и обычно он проходит в течение одного часа. УЗИ-обследование абсолютно безболезненно, а анализ крови, возможно, доставит вам небольшие неприятности.
Чтобы результаты скрининга не были искажены, к процедуре желательно подготовиться накануне:
- не употреблять шоколад, морепродукты, жирное мясо;
- воздержаться от половых контактов.
Перед забором крови и проведением УЗИ гинеколог взвешивает беременную и просит ее либо совсем не пить воду, либо ограничить ее употребление половиной стакана.
Что увидит врач во время проведения УЗИ
Во время первого скрининга специалист УЗИ-диагностики уже может определить основные параметры плода, увидеть, как развиваются внутренние органы ребенка и насколько правильно расположены его конечности относительно тела. Не менее важным является обследование состояния плаценты.
Особенностями формирования плода в первом триместре являются копчико-теменное расстояние, размер носовой кости, толщина воротниковой зоны, частота сердечных сокращений, промежуток между краями теменных костей снаружи и изнутри (бипариетальный размер), состояние верхнечелюстной кости.
Каким должны быть эти показатели в норме?
- 34-50 мм — на сроке 11 недель беременности;
- 42-59 мм — на сроке 12 недель беременности;
- 51-75 мм — на сроке 13 недель беременности.
Размер носовой кости:
- кость различима, но размеры пока определять рано — на сроке 11 недель беременности;
- носовая кость уже явно видна и можно определить ее размер (норма: от 2 мм) — на сроке 12 недель беременности;
Толщина воротниковой зоны (области вокруг шеи):
- 0,8-2,2 мм — на сроке 11 недель беременности;
- 0,8-2,7 мм — на сроке 13 недель беременности;
Частота сердечных сокращений:
- 155-178 уд./мин – на сроке 11 недель беременности;
- 150-174 уд./мин – на сроке 12 недель беременности;
- 147-171 уд./мин – на сроке 13 недель беременности;
Промежуток между краями теменных костей снаружи и изнутри (бипариетальный размер):
- 13-21 мм — на сроке 11 недель беременности;
- 18-24 мм — на сроке 12 недель беременности;
- 20-28 мм — на сроке 13 недель беременности.
Состояние верхнечелюстной кости:
- на сроке беременности от 11 до 13 недель верхнечелюстная кость должна быть хорошо выражена.
Возможные риски, которое покажет первое УЗИ
Вышеперечисленные показатели очень важны уже на первых этапах скрининга, ведь очевидные расхождения с показателями нормы могут сообщить о наличии возможных патологий у плода:
- риск синдрома Дауна: если носовая кость плода плохо определяется на УЗИ, если ее размеры значительно ниже нормы и при этом лицевые контуры явно не выражены;
- риск синдрома Эдвардса: если носовая кость практически не видна или ее размеры очень малы; образована пуповинная грыжа; вместо двух пуповинных артерий присутствует только одна, частота сердечных сокращений крайне низка;
- риск синдрома Патау: если пуповинная грыжа явно просматривается на УЗИ; частота сердечных сокращений крайне высока; наблюдаются патологии развития плода.
Что покажет биохимический анализ крови
Первые скрининги при беременности также включают исследование показателей свободного бета-хорионического гонадотропина человека (ХГЧ) и протеина-А (РАРР-А) в анализе крови женщины. В норме количество ХГЧ в крови беременной должно быть повышено, поскольку именно в первые несколько недель после зачатия концентрация этого гормона быстро растет. На этот показатель часто ориентируются гинекологи, чтобы точно сообщить пациентке о благоприятном зачатии уже через неделю после сексуального контакта.
Однако уже с 12-й недели беременности концентрация ХГЧ снижается, и на протяжении второго триместра беременности этот показатель не меняется.
Показатель концентрации ХГЧ в норме:
- 17,4-130,4 нг/мл — на сроке 11 недель беременности;
- 13,4-128,5 нг/мл — на сроке 12 недель беременности;
- 14,2-114,7 нг/мл — на сроке 13 недель беременности.
Показатель содержания протеина-А (РАРР-А) в норме:
- 0,46-3,73 мЕд/мл — на сроке 11 недель беременности;
- 0,79-4,76 мЕд/мл — на сроке 12 недель беременности;
- 1,03-6,01 мЕд/мл — на сроке 13 недель беременности.
Что могут означать отклонения от нормы в биохимическом анализе крови?
- слишком высокий уровень свободного ХГЧ: сильный токсикоз, многоплодная беременность, риск синдрома Дауна;
- слишком низкий уровень свободного ХГЧ: синдром Эдвардса, риск прерывания беременности; нарушения развития у плода; замершая беременность;
- завышенное содержание РАРР-А: практически не имеет значения;
- заниженное содержание РАРР-А: риски синдромов: Дауна, Корнелии де Ланге, Эдвардса, Смита-Опица; замершая беременность; риск выкидыша или преждевременных родов; проблема формирования нервной трубки у плода; резус-конфликт у плода и беременной.
Если одна из вышеназванных патологий была обнаружена на УЗИ во время первого скрининга при беременности и результаты биохимического анализа крови ее подтвердили, статистика утверждает, что достоверность такого вывода будет верна на 90%.
Что касается только биохимического анализа крови, то после получения негативных результатов не стоит впадать в панику, поскольку на показатели крови могут влиять:
- неверно определенный срок беременности;
- сахарный диабет беременной;
- активное лечение препаратами прогестерона;
- состояние депрессии у беременной;
- многоплодная беременность;
- беременность в результате ЭКО;
- превышение массы тела, ожирение у беременной.
Что делать, если результаты первого скрининга неблагоприятны
Разумеется, врач обратит внимание на все показатели, которые были получены в период 1 скрининга при беременности, особенно — если они очевидно расходятся с нормой. Но даже в таком случае окончательные выводы делать будет пока рано. К тому же аналогичный скрининг беременной предстоит пройти в период второго триместра. Как правило, результаты УЗИ во втором триместре показывают достоверную картину, а вот неблагоприятный анализ крови часто бывает ошибочным.
В любом случае помните, что у вас всегда существует возможность пройти альтернативный скрининг в другой клинике, а также дополнительно провести детальное генетическое обследование, которое даст более точные результаты после хромосомного анализа.
Зачем нужен и когда проводится первый, второй и третий скрининг при беременности
Скрининг при беременности — это целый комплекс исследований, позволяющий родителям и врачам получить максимально полную информацию о здоровье еще не рожденного малыша. Скрининг позволяет выявить многие врожденные заболевания и физические характеристики. Как и когда проводится скрининг при беременности, зачем он нужен и какие обследования включает?
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
В нашей стране, согласно приказу Министерства здравоохранения РФ № 572н от 1 ноября 2012 года, обязательным в период беременности является лишь плановое трехразовое УЗИ [1] . Полный скрининг считается дополнительным исследованием, которое обычно проводится по желанию будущей мамы. Однако в некоторых случаях врач настойчиво рекомендует его пройти. Если вам дали направление на полный скрининг, не паникуйте — это вовсе не означает, что врач подозревает какую-то патологию. Просто в некоторых ситуациях риск их развития статистически выше, и врачу необходимо знать о возможных опасностях для правильного ведения беременности. Скрининг при беременности обычно назначают:
- беременным старше 35 лет, а также в том случае, если возраст отца превышает 40 лет;
- при наличии генетических патологий у членов семьи;
- при наличии в прошлом замершей беременности, выкидышей или преждевременных родов;
- беременным, которые перенесли в первом триместре какое-либо инфекционное заболевание;
- женщинам, вынужденным принимать лекарства, которые могут быть опасными для плода и влиять на развитие беременности;
- женщинам, работающим на вредных производствах и/или тем, у кого есть вредные привычки.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает какие-либо отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и прочего.
Первый скрининг при беременности
Первый скрининг при беременности проводят между 11-й и 13-й неделями. Нет смысла проходить это обследование ранее: до 11-й недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для 11–13-недельной беременности эти нормы составляют:
- КТР(копчико-теменной размер, то есть длина плода от темени до копчика) — 43–84 мм. Если эта цифра больше нормы, значит, ребенок будет крупным. Отклонение в меньшую сторону говорит о замедленном развитии (причиной такого положения дел часто являются гормональный дисбаланс или перенесенные будущей мамой инфекционные болезни), генетических патологиях или гибели плода (в этом случае сердце не будет прослушиваться). Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности.
- БПР(бипариетальный размер, то есть расстояние от виска до виска) — 17–24 мм. Высокий БПР означает большой размер плода, но лишь при условии, что все остальные показатели говорят о том же. В противном случае речь может идти о грыже мозга или гидроцефалии. Низкий БПР говорит о замедленном развитии мозга.
- ТВП(толщина воротникового пространства) — 1,6–1,7 мм (зависит от срока беременности). Отклонение от этой нормы (ТВП выше 3 мм) считается признаком некоторых тяжелых хромосомных патологий — синдрома Дауна, синдрома Эдвардса и так далее. Однако не следует паниковать раньше времени: никто не станет ставить столь серьезный диагноз лишь на основании ТВП. Для подтверждения требуется сдать анализ крови на гормоны и сделать биопсию внешней плотной оболочки эмбриона для последующего исследования.
- Длина кости носа— 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым.
- ЧСС(частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
- Размер хориона, амниона и желточного мешка.
- Хорион— это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
- Амнион— внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
- Желточный мешок— это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
- Шейка матки.В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами: трансабдоминальным, при котором датчик УЗИ-аппарата располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо подготовиться соответствующим образом. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота, и картинка будет четче.
При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения. Околоплодные воды являются хорошим акустическим окном для визуализации, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или «освежиться» при помощи влажных салфеток.
Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать соответствующие средства и не есть ничего газообразующего.
На заметку
Бытует мнение, что УЗИ «оглушает» нерожденного ребенка. Это, конечно, миф, возникший из-за незнания базовых законов физики. Ультразвук — это колебания высокой частоты, которые не слышны ни взрослым, ни детям. УЗИ — одно из самых точных, недорогих и безопасных исследований.
Анализ крови
Биохимический скрининг, который также называют двойным тестом, проводят для определения уровня двух гормонов (отсюда и название) — свободного b-ХГЧ и PAPP-A.
b-ХГЧ (хорионический гонадотропин человека) начинает вырабатываться с первых дней беременности. Его количество постепенно нарастает примерно до 9-й недели, а затем начинает плавно снижаться. В среднем для срока 11–13 недель нормой считается 50 000–55 000 мМЕ/мл. Для определения риска развития беременности используется МоМ — коэффициент, показывающий степень отклонения конкретных параметров от нормы для данного срока. На этом этапе норма — от 0,5 до 2,5 МоМ. Повышенный уровень ХГЧ может свидетельствовать о многоплодной беременности, или — в худшем случае — генетических патологиях плода, или наличии у матери сахарного диабета. Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса).
PAPP-A — протеин А-плазмы. Норма содержания для срока 11–13 недель — 0,79–6,01 мЕд/л (от 0,5 до 2,5 МоМ). Низкий PAPP-A — признак таких хромосомных патологий, как синдром Дауна и синдром Эдвардса, гибель плода и выкидыш, гипотрофия плода (дефицит массы тела) и преэклампсия. Высокий РАРР-А — признак многоплодной беременности, больших размеров плода или низкого расположения плаценты.
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через восемь часов после последнего приема пищи. За два–три дня до анализа следует воздержаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 18–20 недель. В него включены те же два этапа — УЗИ и анализ крови, однако последний сдается только в том случае, если женщина не делала первый скрининг.
На этот раз врач определяет не только размеры, но и положение плода, его костную структуру, состояние внутренних органов, место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
- БПР— 26–56 мм.
- ДБК(длина бедренной кости) — 13–38 мм.
- ДПК(длина плечевой кости) — 13–36 мм.
- ОГ(окружность головы) — 112–186 мм.
- ИАЖ(индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
- Локализация плаценты.Некоторый риск есть лишь при расположении плаценты на нижней части полости матки — при такой локализации возможно отслоение плаценты.
- Пуповина.Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через две артерии и одну вену, но иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе сердечно-сосудистой системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
- Шейка матки.Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
- Визуализация.Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Как уже говорилось, если первый скрининг не проводился, то во время второго берется анализ крови на b-ХГЧ, проверяется также уровень свободного эстриола и АФП. Приводим нормы их содержания на 16–20-й неделях беременности:
- b-ХГЧ— 4720–80 100 мМЕ/мл.
- Свободный эстриол— гормон, по уровню которого можно судить о состоянии плаценты. Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — может быть при угрозе выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна.
- АФП— белок, который вырабатывается в ЖКТ плода. Норма — 15–27 Ед/мл. Немного пониженный АФП может означать, что срок беременности был определен неверно (слегка занижен). Если АФП очень низкий, причина может быть в угрозе выкидыша или гибели плода, а также в развитии патологий, например синдромов Эдвардса или Дауна. Высокий АФП характерен для патологий нервной трубки, атрезии пищевода, синдроме Меккеля. Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30–34–й неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы УЗИ для данного срока беременности:
- БПР— 67–91 мм.
- ДБК— 47–71 мм.
- ДПК— 44–63 мм.
- ОГ— 238–336 мм.
- ИАЖ— 82–278 мм.
- Толщина плаценты— 23,9–40,8 мм.
Слишком тонкая плацента не особенно опасное отклонение от нормы. Причиной может быть миниатюрное телосложение женщины, перенесенные ею инфекционные заболевания, гипертония. Чрезмерно толстая плацента — признак анемии, диабета, резус-конфликта. Учитывается и такой показатель, как степень зрелости плаценты, — на сроке 30–35 недель нормальными считаются 0–2-я степени зрелости. При слишком быстром утолщении и старении плаценты возможны преждевременные роды, гипоксия плода и его замедленное развитие.
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Где можно выполнить полноценный скрининг при беременности?
За комментарием мы обратились к врачу-эксперту московской сети женских клиник «Медок», акушеру-гинекологу Виктории Владимировне Толстошеевой:
«Очень важно правильно выбрать клинику, в которой будущая мама не только сможет пройти все три этапа пренатального скрининга, но и сдать остальные анализы и получить комплексную медицинскую поддержку при ведении беременности. Ведь опыт и профессионализм врачей — важные составляющие успешного протекания беременности и благополучных родов.
«Медок» — крупная частная сеть женских клиник в Москве и Московской области, и на сегодня она включает 20 медицинских центров в разных районах. У нас работает более 120 опытных специалистов, среди которых кандидаты медицинских наук, врачи высшей категории. Кроме гинекологов в штате «Медок» есть кардиологи, эндокринологи, маммологи, врачи УЗД и терапевты. Это освобождает пациентов от необходимости обращаться за консультацией в другие клиники — все необходимую помощь можно получить в одном месте.
В наших клиниках мы предлагаем полный комплекс услуг по планированию и ведению беременности — от первичного приема гинеколога и сдачи анализов до послеродового обследования. Кроме того, у нас есть специальные программы ведения беременности — «Стандарт», «Эксперт» и «Премиум». В каждую программу входит проведение всех трех скринингов.
Мы также предлагаем потенциальным клиентам пакетные программы по планированию беременности и послеродовому обследованию и приглашаем на консультации профильных специалистов.
Кстати, в «Медок» периодически проводятся акции, благодаря которым услуги можно получить с неплохими скидками. Например, комплексное обследование и сдача анализов могут обойтись на 15% дешевле, чем обычно».
P. S. Первая клиника «Медок» открылась в 2011 году, с этого времени и по сегодняшний день врачами сети было принято уже несколько тысяч пациентов. Подробную информацию об услугах клиники можно получить на сайте [2] .
* ООО «Медок» во всех 20 клиниках осуществляет медицинскую деятельность на основании следующих лицензий: №ЛО-77-01-017450 от 5 февраля 2019 года, выданной Департаментом здравоохранения города Москвы, и №ЛО-50-01-009990 от 16 августа 2018 года, выданной Министерством здравоохранения Московской области [3] .
Расшифровка результатов 1 скрининга при беременности
Комбинированный пренатальный скрининг проводится на 11-14 неделе беременности при размере эмбриона не менее 45 мм и не более 84 мм. Это комплексное обследование плода для оценки параметров его развития. Основная его задача – раннее выявление пороков развития плода, профилактика детской инвалидности, снижение младенческой и детской смертности.
Первый скрининг состоит из инструментальной части – проведение УЗИ и лабораторной – анализ крови на определение концентрации хорионического гонадотропина (βХГЧ) и ассоциированного с беременностью протеина А (РАРР-А). Совокупные результаты этих показателей позволяют спланировать тактику ведения беременности.
Почему обследование проводится на сроке 11-14 недель
Первый триместр – это период формирования всех органов и структур организма. К концу первого триместра заканчивается эмбриональный и начинается фетальный период развития плода. Именно в сроке от 11 недель 1 дня до 13 недель 6 дней беременности наиболее хорошо визуализируются эхографические маркеры хромосомных аномалий.
Кому нужно пройти обследование
По результатам исследования можно судить о риске рождения детей с хромосомными болезнями и врожденными пороками развития, поэтому рекомендуется внимательно отнестись к вопросу и обследоваться всем беременным. Показаниями к обязательному пренатальному скринингу первого триместра являются:
- Женщины, у которых в анамнезе есть самопроизвольные аборты, внематочные и замершие беременности, преждевременные роды, мертворождение, рождение ребенка с аномалиями развития.
- Наследственные заболевания в семье у матери или отца ребенка
- Перенесенное в первом триместре заболевание с лечением антибиотиками или препаратами, противопоказанными во время беременности.
- Брак между родственниками.
- Возраст женщины старше 35 лет.
- Наличие профессиональных вредностей
Как подготовиться
Подготовка к первому скринингу выражается в щадящей диете. Погрешности питания могут сказаться на общем состоянии женщины и снизить точность результатов. За неделю до обследования:
- Из рациона нужно исключить соленое, острое, жирное, жареное.
- Не употреблять аллергенных продуктов.
- Отказаться от газированных напитков.
За сутки до скрининга:
- Не есть шоколад, морепродукты, жирное мясо, мучное, ограничить сладости.
- Если исследование назначено на утро, съесть легкий ужин не позже 20:00 часов.
Желательно соблюдать умеренную физическую активность, если для этого нет противопоказаний. Также важны прогулки, полноценный отдых.
Проведение обследования
Анализ крови и УЗИ выполняются в один день, чтобы избежать погрешностей из-за разницы срока.
- УЗИ-скрининг проводится первым, так как его результаты позволяют установить точный срок гестации, который влияет на нормативные значения уровня гормонов. Исследование проводят как трансабдоминальным доступом, так и трансвагинально. Процедура безболезненна, безопасна для женщины и ребенка, не имеет противопоказаний.
- Кровь сдается из вены натощак или через 4 часа после приема пищи. Забор материала производится в день проведения УЗИ. Исследование определяет концентрацию гормонов и сравнивает с нормативными показателями.
Только по расшифровке результатов УЗИ и анализа на гормоны делается вывод о возможных рисках.
Что показывает УЗИ
На скрининге при беременности производится фетометрия плода – определение размеров частей тела и оцениваются все анатомические структуры.
Полученные результаты сравниваются со статистической таблицей, в которой указан процентиль попадания в выборку нормативных значений. При показателях менее 5 и более 95 назначаются дополнительные обследования.
Во время ультразвукового исследования в 1 триместре оценивают следующие параметры: кости свода черепа и головной мозг, позвоночник, передняя брюшная стенка, конечности плода, структуры лица, органы грудной клетки и брюшной полости, а также основные эхографические маркеры хромосомных аномалий.
Толщина воротникового пространства (ТВП)
Область между внутренней поверхностью кожи плода и наружной поверхностью мягких тканей, покрывающих шейный отдел позвоночника. ТВП считается наиболее важным маркером хромосомных аномалий.
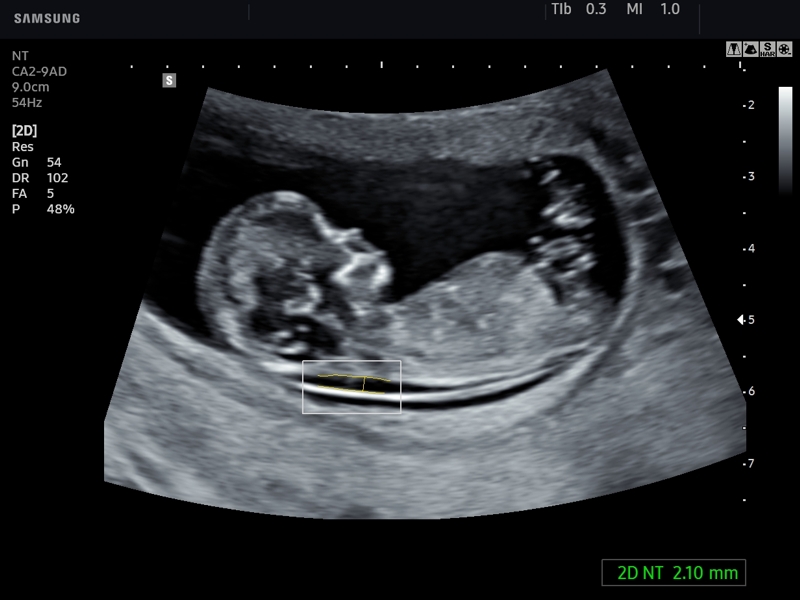
Это пространство после 13 недели начинает уменьшаться, поэтому возможность его оценить есть только на первом скрининге.
| Срок | Толщина воротниковой зоны в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 0,8 | 1,6 | 2,4 |
| 12 недель | 0,7 | 1,6 | 2,5 |
| 13 недель | 0,7 | 1,7 | 2,7 |
Несоответствие результатов нормативным значениям говорит о повышенном риске развития хромосомных патологий. В зависимости от сформировавшегося набора хромосом, это могут быть синдром Дауна, Патау, Эдвардса, Шерешевского-Тернера. Для уточнения диагноза в этом случае могут быть назначены биопсия хориона или плаценты, анализ пуповинной крови, околоплодных вод. Только после проведения дополнительных исследований можно поставить точный диагноз.
Копчико-теменной размер (КТР)
Показывает расстояние между копчиковой и теменной костями. По этому параметру на УЗИ определяют точный срок гестации, а также устанавливают соотношение массы плода к его КТР.
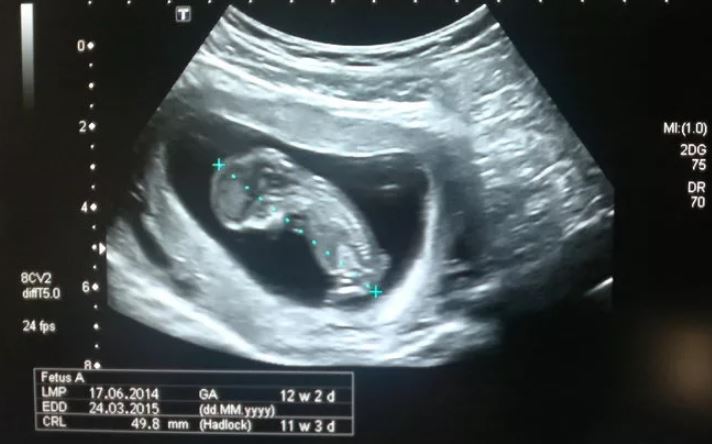
Незначительное отклонение от норм говорит об особенностях телосложения и не является поводом для беспокойства.
| Срок | Копчико-теменной размер в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 34 | 42 | 50 |
| 12 недель | 42 | 51 | 59 |
| 13 недель | 51 | 63 | 75 |
Если скрининг при беременности показал результаты, превышающие нормы, это указывает, что плод достаточно крупный. Показатель существенно меньше говорит либо о неправильно определенном сроке гестации (в этом случае проводится повторное обследование через 1-1,5 недели), либо о замедлении развития вследствие внутриутробной гибели, нарушенного гормонального фона или инфекционного заболевания матери, генетических отклонений.
Кости свода черепа и головной мозг
Уже с 11 недели при УЗ-исследовании можно обнаружить дефекты костей черепа, что говорит о тяжелых пороках развития плода, несовместимых с жизнью. Оценка головного мозга основана на изучении так называемой «бабочки» – сосудистых сплетений боковых желудочков. Четкая визуализация и ее симметричность говорит о нормальном развитии головного мозга.
| Срок | БПР, ЛЗР в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 13, 19 | 17, 21 | 21, 23 |
| 12 недель | 18, 22 | 21, 24 | 24, 26 |
| 13 недель | 20, 26 | 24, 29 | 28, 32 |
Носовая кость
К концу триместра она должна быть сформирована, четко визуализироваться.
| Срок | Носовая кость в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | визуализируется, не измеряется | визуализируется, не измеряется | визуализируется, не измеряется |
| 12 недель | 2 | 3,1 | 4,2 |
| 13 недель | 2 | 3,1 | 4,2 |
Патологией носовой кости считается ее отсутствие, гипоплазия (очень маленькие размеры) и изменение ее эхогенности.
Диаметр грудной клетки, окружность головы и живота, длина бедренной кости также позволяют судить о пропорциональности развития.
Состояние сердца
При исследовании сердца оценивается его расположение, устанавливается наличие четырех камер сердца – два предсердия и два желудочка и оценивается их симметричность. Измеряется частота сердечных сокращений.
| Срок | Частота сердечных сокращений в ударах за минуту | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 153 | 165 | 177 |
| 12 недель | 150 | 162 | 174 |
| 13 недель | 147 | 159 | 171 |
Венозный проток (ВП) – прямая коммуникация между пупочной веной и центральной венозной системой. При нормально развивающейся беременности кровоток в ВП представляет собой трехфазную кривую. Появление реверсного кровотока может говорить о наличии патологии плода.
Что показывает анализ крови
Результаты УЗИ сопоставляются с показателями ассоциированного с беременностью протеина А из плазмы матери (PAPP-A) и хорионическим гонадотропином человека (ХГЧ). Значения приведены в таблице:
| Срок | ХГЧ в нг/мл | PAPP-A в мЕд/л |
| 11 недель | 17,4 – 130,4 | 0,46 – 3,73 |
| 12 недель | 13,4 – 128,5 | 0,79 – 4,76 |
| 13 недель | 14,2 – 114,7 | 1,03 – 6,01 |
Отличия от референсных значений может говорить о патологиях матери или плода.
Интерпретация обследования
Первое исследование оценивается только по совокупности всех показателей. Отдельно взятый параметр не может стать основанием для точного заключения. В протоколе фиксируются данные УЗИ, анализа на гормоны, отражаются риски вероятных заболеваний и комплексный медианный коэффициент MoM. Он указывает совокупное отклонение полученных результатов от средних значений. Коэффициент должен находиться в интервале от 0,5 до 2,5. Рассчитывается он специализированными программами.
Что может повлиять на результат
- Неправильная подготовка, особенности состояния женщины.
- Устаревшее оборудование с низкой точностью измерений и недостаточным разрешением.
- Квалификация врача кабинета УЗИ, ошибки в расшифровке.
- Правильность алгоритмов расчета MoM.
Современное диагностическое оборудование позволяет оценить более 15 параметров плода, построить его объемную реконструкцию для исследования органов на ранних периодах развития, рассчитать возможные риски с высокой точностью. Обращайтесь в хорошо оснащенные клиники и доверяйте специалистам с подтвержденной квалификацией.
Первый скрининг при беременности

Вам на почту будет приходить уведомление о новых статьях этого автора.
В любой момент Вы можете отписаться от уведомлений, перейдя по специальной ссылке в тексте письма.
Скрининг при беременности – явление относительно новое. Сейчас его стараются пройти все беременные женщины. О том, что это такое, для чего нужно, как и когда делают первый скрининг при беременности мы и поговорим в этой статье.
Что такое первый скрининг при беременности
Перинатальный, или дородовой, скрининг (от лат. «отбор», «сортировка») – комплексное исследование, необходимое для выявления пороков развития плода на раннем сроке развития. Включает в себя анализ крови и ультразвуковое исследование.
Когда проходит первый скрининг
Первый скрининг проводится в первом триместре. 1 триместр – это с 1 по 14 неделю беременности. Соответственно, сроки проведения первого скрининга при беременности – в период с 11 по 14 неделю.
Почему именно в конце первого триместра? Именно к этому сроку заканчивается эмбриональный этап развития и начинается плодный. Другими словами, из маленького червячка уже формируется будущий ребеночек. И в этот период возможно сделать выводы о его правильном развитии либо о наличии пороков и патологий. На более ранних сроках нет смысла проводить первый скрининг при беременности, поскольку он не даст нужной информации о состоянии плода.
Кому обязательно нужно пройти первый скрининг
Врачи рекомендуют пройти процедуру скрининга всем беременным женщинам. Поскольку это делается добровольно, женщина может отказаться. Но есть группы риска, и тем мамам, которые в них входят, настоятельно рекомендуется первый скрининг:
- беременным, не достигшим совершеннолетия;
- женщинам старше 35 лет;
- если будущему отцу больше 40 лет;
- угроза выкидыша;
- при диагнозе «замершая и регрессирующая беременность»;
- беременным, принимавшим в 1 триместре сильнодействующие и запрещенные для приема во время беременности препараты;
- если в предыдущие беременности наблюдались аномалии и отклонения в развитии плода;
- при наркотической и алкогольной зависимости у матери;
- беременным, перенесшим инфекционное или вирусное заболевание в 1 триместре;
- женщинам, работающим на вредных производствах;
- женщинам, проживающим в районах с неблагополучной экологической обстановкой;
- если по отцовской линии были случаи генетических заболеваний.
Но вообще, лучше пройти это обследование каждой беременной женщине.
Для чего проводится первый скрининг
Комплексное обследование позволяет выявить не только проблемы в развитии плода, но и проблемы в протекании беременности и принять своевременные меры по их устранению.

Источник фото: shutterstock.com
Как к нему подготовиться
Направление на скрининг дает наблюдающий врач в женской консультации, он же расскажет о том, как подготовиться к процедуре и как она будет проходить. Вот что необходимо знать перед обследованием:
- все исследования должны быть проведены в один день и в одной клинике;
- проходить обследование следует натощак в первой половине дня;
- перед процедурой следует отказаться от интимной близости;
- за день-два следует исключить из рациона сладкое, жирное, морепродукты, мясо, жареное, острое и шоколад;
- чтобы получить достоверные данные, перерыв между последним приемом пищи и анализом крови должен быть не менее 8-ми часов;
- перед скринингом следует взвеситься и измерить рост, поскольку нужны будут точные данные для интерпретации результатов;
- употребление жидкости следует сократить – не больше 100 мл.
Главное же условие достоверности результатов – спокойствие будущей мамы. Результаты первого скрининга беременной сообщает врач.
Что входит в первый скрининг
Как проводится первый скрининг при беременности? Для составления наиболее полной картины требуется два исследования – анализ крови и УЗИ.
Анализ крови при первом скрининге при беременности – это биохимический анализ крови на гормоны, берется из вены, обязательно натощак. Воду пить также не рекомендуется.
УЗИ (ультразвуковое исследование) – проводят двумя способами:
- трансабдоминальным – датчик располагается на животе беременной;
- трансвагинальным – специальный датчик в насадке вводится во влагалище. Таким способом можно получить более полную и точную информацию о развитии будущего ребенка и о протекании беременности.
Перед УЗИ, напротив, нужно выпить около литра воды, чтобы изображение было более четким.
Основные показатели скрининга
Показатели УЗИ
УЗИ позволяет выполнить ряд замеров и визуальных наблюдений, на основании которых можно будет сделать выводы о развитии плода.
- КТР (копчико-теменной размер) – это длина плода от темени до копчика, является самым важным показателем правильного развития плода, любые отклонения в размерах могут свидетельствовать о наличии патологий. Эта величина обязательно сопоставляется со сроком беременности.
- БПР (бипариетальный размер головы плода) – расстояние от одного виска до другого. Этот показатель говорит не только о развитии будущего ребенка, но и позволяет сделать прогноз относительно будущих родов и может стать показанием к кесареву сечению.
- ТВП (толщина воротникового пространства) – размер шейной складки плода. Отклонения от нормы этого показателя свидетельствуют о наличии серьезных генетических проблем, но для установления окончательного диагноза потребуются дополнительные анализы.
- ЧСС (частота сердечных сокращений) – этот показатель важен на протяжении всей беременности. Именно по нему составляют впечатление о здоровье и самочувствии будущего малыша. Кроме того, он позволяет сделать выводы о наличии пороков развития сердца плода. Для этого делается четырехкамерный срез, на котором видно строение сердечных желудочков и предсердий.
- Длина носовой кости – при нормальном развитии плода она хорошо видна начиная с 11-ти недель у 98% здоровых детей.
- Размер хориона – внешней оболочки плода, которая вскоре разовьется в плаценту.
- Размер амниона – внутренняя оболочка, благодаря которой удерживаются околоплодные воды.
- Размер желточного мешка – в первые недели он заменяет эмбриону некоторые органы, но к концу первого триместра должен уже исчезнуть.
- Длина шейки матки – если она короче нормы, речь может идти о преждевременных родах.
- Строение головы плода – смотрится симметричность полушарий мозга, размер окружности головы, расстояние от затылочной до лобной кости, внешний вид верхнечелюстной кости.
- Развитие внутренних органов плода.
- Строение скелета – размеры костей плеч, бедер, предплечья.
- Строение сердца.
- Состояние сосудов пуповины.
- Тонус матки.
- Количество околоплодных вод.
Окончательная интерпретация результатов УЗИ делается после результатов биохимического анализа крови.
Биохимический анализ крови
Биохимический анализ крови проводят для определения уровня двух гормонов:
- b-ХГЧ (хорионический гонадотропин человека) – максимального уровня он достигает около 9-й недели беременности, потом он начинает плавно снижаться;
- РАРР-А (ассоциированный с беременностью плазменный протеин А) – по нему определяют состояние развития плода.
Расшифровка результатов первого скрининга
Именно 1-й скрининг при беременности позволяет сделать выводы о наличии серьезных нарушений в развитии плода. Для того чтобы поставить максимально точный диагноз, врач ориентируется на средние нормы всех показателей.
Показатели УЗИ
Рассмотрим нормы УЗИ первого скрининга при беременности.
Нормы КТР
КТР (копчико-теменной размер) – норма на 11-13 неделе – 43–65 см. Если показатель незначительно больше – это говорит о том, что малыш может родиться крупным. Также ничего страшного, если показатель чуть меньше нормы.
| Срок беременности в неделях | КТР в мм |
| 10 | 31 – 41 |
| 11 | 42 – 49 |
| 12 | 51 – 62 |
| 13 | 63 – 74 |
| 14 | 63 – 89 |
Но если показатель КТР в расшифровке значительно меньше нормы, то речь может идти:
- о замедленном развитии, причиной которого может стать отсутствие гормонального баланса в организме будущей мамы или перенесенное ею на ранних сроках вирусное или инфекционное заболевание;
- о замершей беременности или гибели плода, если при этом не прослушивается сердцебиение плода;
- о заболеваниях самой матери (возможно – венерических);
- о серьезных патологиях развития плода.
Но иногда маленький показатель КТР может свидетельствовать о неправильно поставленном сроке беременности. В таком случае нужно пройти повторное УЗИ через 7–10 дней и на основании его результатов делать выводы.
Нормы БПР
БПР (бипариетальный размер головы плода) – в норме составляет 17–24 см. Небольшое превышение также может говорить о крупном ребенке, если об этом свидетельствуют и другие показатели. Возможно еще, что это признак скачкообразного развития, которое в скором времени выровняется.
| Срок беременности в неделях | БПР в мм |
| 10 | 14 |
| 11 | 13 – 21 |
| 12 | 18 – 24 |
| 13 | 20 – 28 |
| 14 | 23 – 31 |
Но если показатель значительно больше нормы, то это может говорить о гидроцефалии, или грыже, или опухоли мозга. Если показатель не дотягивает до нормы, это свидетельствует о неправильном развитии мозга.
Нормы ТВП
ТВП (толщина воротникового пространства) – ее показатели меняются в зависимости от недели беременности, и любое отклонение говорит о нарушениях развития плода.
| Срок беременности в неделях и днях | Средние нормативные показатели в мм | Минимально и максимально допустимые отклонения в мм |
| 10 недель 0 дней-10 недель 6 дней | 1,5 | 0,8 – 2,2 |
| 11 недель 0 дней-11 недель 6 дней | 1,6 | 0,8 – 2,4 |
| 12 недель 0 дней-12 недель 6 дней | 1,6 | 0,8 – 2,5 |
| 13 недель 0 дней-13 недель 6 дней | 1,7 | 0,8 – 2,7 |
| 14 недель 0 дней-14 недель 6 дней | 1,8 | 0,8 – 2,8 |
Несоответствия нормам могут говорить о таких хромосомных нарушениях:
- трисомия 13 – синдром Патау, наличие 13 хромосомы в клетках;
- трисомия по Х-хромосоме – синдром Шерешевского-Тернера, характеризуется такими отклонениями, как низкорослость, инфантилизм, олигофрения;
- трисомия по 18 хромосоме – синдром Эдвардса, сопровождается пороками развития, не совместимыми с жизнью;
- трисомия по 21 хромосоме – синдром Дауна, генетическое заболевание, при котором количество хромосом не 46, а 47.
Нормы ЧСС
ЧСС (частота сердечных сокращений) – отклонение от нормы может свидетельствовать о развитии пороков сердца.
| Срок беременности в неделях | ЧСС уд/мин | ЧСС уд/мин допустимые отклонения |
| 10 | 170 | 161 – 179 |
| 11 | 165 | 153 – 177 |
| 12 | 162 | 150 – 174 |
| 13 | 159 | 147 – 171 |
| 14-40 | 157 | 146 – 168 |
Длина носовой кости – 2 – 4,2 см на сроке 12 – 14 недель. Кость должна быть хорошо видна, в противном случае возможна патология развития, особенно если кость отсутствует или слишком маленькая. Если в 12 недель черты лица сглажены и не выражены, это может говорить о синдроме Дауна.
Кроме вышеуказанных пороков и патологий развития, на скрининге 1 триместра могут быть выявлены следующие проблемы:
- патология развития нервной трубки плода;
- пороки развития позвоночника;
- триплоидия (с такой патологией плод погибает);
- эмбриональная грыжа (или пуповинная);
- синдром Корне де Ланге (при котором множественные пороки развития ведут к физической и умственной отсталости);
- синдром Смита-Опица (приводит к развитию аутизма и умственной отсталости).
Показатели анализа крови
Показатель РАРР-А – является основным маркером для определения генетических заболеваний и патологий развития плода.

Норма для 11-13 недель – 0,79 – 6,01 мЕд/л.
Ниже нормы – симптом хромосомных отклонений, таких как синдром Дауна, Эдвардса, возможно – гибель плода и выкидыш, дефицит массы тела.
Выше нормы – может указывать на многоплодную беременность, низкое расположение плаценты, большие размеры плода. Иногда высокий показатель РАРР-А говорит о том, что врач неправильно поставил срок беременности.
b-ХГЧ (хорионический гонадотропин человека) – по его показателям можно судить не только о наличии или отсутствии пороков развития плода, но и о том, как протекает беременность.
| Срок беременности в неделях | Уровень b-ХГЧ в нг/мл |
| 10 | 25,8 – 181,6 |
| 11 | 17,4 – 130,4 |
| 12 | 13,4 – 128,5 |
| 13 | 14,2 – 114,7 |
| 14 | 8,9 – 79,4 |
Повышение может стать признаком:
- синдрома Дауна;
- многоплодной беременности;
- сахарного диабета у будущей матери;
- сильного токсикоза.
Понижение может стать симптомом:
- плацентарной недостаточности;
- синдрома Эдвардса;
- риска выкидыша;
- замершей беременности;
- внематочной беременности;
- гибели плода;
- различных пороков развития.
Если в ходе первого скрининга возникло подозрение на любую из этих патологий, будут проведены дополнительные анализы, и при подтверждении диагноза, возможно, будет предложено прерывание беременности.
Факторы, которые могут искажать данные первого скрининга
Неточными результаты обследования могут сделать следующие факторы:
- несоблюдение условий подготовки к скринингу;
- избыточная масса тела будущей мамы;
- многоплодная беременность;
- сильный стресс;
- зачатие с помощью ЭКО;
- сахарный диабет у беременной.
В любом случае помните, что бы вы ни увидели в бланке результата первого скрининга, правильно интерпретировать результаты сможет только врач. Поскольку для постановки любых диагнозов требуется учесть все факторы, перепроверить некоторые результаты еще раз, свести все показатели в единую картину и сделать единственно верный вывод. А это под силу только доктору. Поэтому – почитали статью, выдохнули, успокоились и спокойно и уверенно пошли на первый скрининг. Все обязательно будет хорошо.
Помощь Беременным женщинам и мамам
Бесплатная горячая линия в сложной жизненной ситуации
Пренатальный скрининг: уточняющие тесты
Поделиться:
«Плохой» результат пренатального скрининга — не редкость. В соответствии с Рекомендациями FIGO (2015) 1 , если вычисленный риск рождения ребенка с хромосомной патологией составляет 1:100 и выше, пациентке обязаны предложить проведение уточняющих тестов. Каждый раз, когда мы получаем «плохие» результаты, мы тревожимся вместе с пациенткой, но стараемся объяснить, что плакать пока рано. Уточняющие тесты чаще всего позволяют достоверно доказать, что малыш здоров.
— Там все девочки плакали, я одна была уверена, что все будет в порядке! — рассказывает мне беременная, гордо демонстрируя бумажку с результатом 46XY. У нас родится отличный здоровый мальчик без хромосомной патологии.
Да, вероятность того, что ребенок совершенно здоров, очень высока. Но если плод все-таки имеет генетические отклонения, об этом необходимо знать заранее. Консультирование в таких случаях проводят специалисты по медицинской генетике, которые могут подробно рассказать о результатах уточняющего тестирования и помочь родителям принять решение о сохранении или прерывании беременности.
По сути, уточняющих тестов всего два — инвазивный и неинвазивный. Инвазивный тест — это вмешательство в окружающий плода мир для получения клеточного материала. Неинвазивный — исследование, которое проводится по крови матери. Безусловно, сдать кровь из вены после 10-й недели беременности — совсем не страшно, но очень дорого и не оплачивается фондом ОМС. Обе методики имеют свои ограничения, поэтому стоит рассмотреть их подробнее.
Инвазивные тесты

Инвазивные тесты выполняются высококвалифицированными специалистами. Задача тестов — получить клетки плода, чтобы изучить его хромосомный набор. В сроке 10–13 недель проводится биопсия ворсин хориона. Через шейку вводится специальный инструмент, позволяющий отщипнуть небольшие фрагменты плаценты.
Если время для биопсии хориона упущено, в сроке 15–20 недель выполняют амниоцентез — под контролем УЗИ тонкой иглой выполняют прокол и собирают небольшое количество околоплодных вод.
Обе процедуры имеют свои риски и 1–2%-ную вероятность выкидыша. Именно поэтому инвазивные тесты рекомендованы только в тех случаях, когда вероятность рождения ребенка с хромосомным заболеванием выше, чем 1–2 %.
Клетки, полученные при инвазивных процедурах, могут исследовать разными способами:
- кариотипирование — исследование выполняют в течение 2 недель, хромосомы плода выстраивают в специальном порядке и убеждаются в том, что в наборе нет лишних или поврежденных;
- FISH-метод — быстрый способ исключить самые распространенные аномалии в 13-й, 18-й, 21-й паре и аномалии половых хромосом X и Y. Если найдены отклонения — обязательно проводится кариотипирование;
- расширенный молекулярно-генетический анализ, который умеет находить микроделеции — небольшие поломки хромосом, приводящие к серьезным заболеваниям;
- специфические ДНК-тесты на конкретные заболевания. Например, если здоровые родители являются носителями гена муковисцидоза, они могут передать ребенку по «больному» гену каждый и ребенок будет страдать тяжелым заболеванием.
НИПТ — неинвазивное пренатальное тестирование

Это совершенно новый метод, который постепенно входит в клиническую практику с 2011 года. Начиная с 9–10-й недели беременности выделяют плацентарные клетки (трофобласты) в крови матери и исследуют их ДНК. Этого оказалось достаточно, чтобы в очень раннем сроке беременности (до стандартного первого скрининга) с высокой точностью диагностировать хромосомную патологию плода.
Новый метод демонстрирует отличную эффективность. По данным исследователей, из 265 женщин с «плохими» результатами стандартного скрининга только у 9 пациенток действительно выявят хромосомную патологию плода 2 . Если патологию выявили с помощью НИПТ, инвазивные методы подтвердят заболевание у 9 из 10 плодов 3 .
НИПТ — достаточно дорогое исследование. Высокоточное определение пола ребенка — совсем небольшой бесплатный бонус метода. Конечно, чем больше параметров предстоит изучить, тем дороже анализ. Стандартная панель НИПТ с точностью 99 % позволяет исключить синдром Дауна, Эдвардса, Патау и аномалии половых хромосом (это большая группа заболеваний, когда вместо двух половых половых хромосом находят одну, три и даже четыре).
Самый дорогой вариант — расширенное исследование с микроделециями (маленькими поломками хромосом), позволяющее исключить/подтвердить 22q11.2 делецию (синдром Ди Джорджи), 1p36 делецию (синдром Ангельмана, синдром Прадера – Вилли, синдром кошачьего крика).
Например, 22q11.2 делецию плода у молодых мам выявляют чаще, чем синдром Дауна 4 , причем эту патологию могут не сразу заметить даже у новорожденных, а для нее характерны врожденные пороки сердца, аномалии строения нёба, задержка развития, шизофрения в молодом возрасте.
Кому стоит делать НИПТ
В интернете можно найти огромное количество показаний для проведения этого теста. Это и возраст матери 35+, и привычное невынашивание беременности, и случаи рождения таких деток в семье. На самом деле единственным показанием для проведения НИПТ является желание женщины.

FIGO в 2015 году предложила использовать следующий алгоритм диагностики:
- при риске 1:100 и выше проводить сразу инвазивную диагностику, или сначала НИПТ, затем инвазивную диагностику тем, у кого получен аномальный результат;
- при риске от 1:101 до 1:2500 проведение НИПТ носит рекомендательный характер;
- при риске менее 1:2500 — углубленный пренатальный скрининг не показан.
Гораздо важнее понимать, в каких случаях использование НИПТ невозможно или нецелесообразно:
- переливание крови в анамнезе;
- пересадка костного мозга в анамнезе;
- онкологические заболевания матери;
- многоплодная беременность (три плода и более);
- двойня, в которой один из плодов замер;
- донорская яйцеклетка/Суррогатное материнство;
- наличие УЗ-маркеров хромосомных патологий (в этом случае НИПТ уже не нужен).
В этом случае очень сложно разделить, где чья ДНК (матери, одного, или второго, или третьего плода, донора крови либо тканей), поэтому результаты получаются неинформативными.
Неинвазивные тесты имеют различные фирменные названия (Panorama, Prenetix, Harmony, Veracity) и несколько отличаются по технике выполнения. Каждая компания тщательно лелеет свою «придумку» и считает, что их НИПТ гораздо лучше других.
Что надо учитывать?
Если первый скрининг выявил высокий риск хромосомных аномалий, важно понимать, что риск — это не диагноз. Но если женщина категорически против рождения ребенка с хромосомной аномалией (важно понимать, что на сегодняшнем этапе развития медицины такие болезни неизлечимы), проведение инвазивного теста обязательно. Прервать беременность после 12-й недели можно только по решению врачебной комиссии с серьезными аргументами на руках.
Если женщина принимает решение вынашивать беременность в любом случае, она вправе отказаться от дальнейших диагностических процедур. Вместе с тем более определенная информация поможет родителям подготовиться к рождению «синдромного» ребенка: найти группы поддержки в соцсетях, поговорить с родителями, воспитывающими таких детей, заранее составить план медицинского обслуживания.
Что касается выбора между инвазивными методиками и НИПТ, то важно понимать, что материалы инвазивного теста можно исследовать разными способами — и обнаруживать всевозможные заболевания. А методика НИПТ отвечает только на те вопросы, которые сформулированы врачом. Именно поэтому «последнее слово» все еще остается за инвазивной диагностикой, хотя ложноположительные результаты встречаются у любого вида тестирования.
Также родители имеют право полностью отказаться от проведения скрининга или любых уточняющих тестов. В этом случае достаточно подписать информированный добровольный отказ от вмешательства. Однако если женщина передумает и захочет все-таки выполнить тестирование, некоторые из них (те, которые проводятся строго в определенные сроки беременности) сделать уже не получится.

