Фолликулы
 Еще во время внутриутробного развития в организме девочек происходит зачаточное формирование более 500 000 фолликулов. По достижению половозрелого возраста в репродуктивной системе остается около 40 000 таких структур. В течение жизни полностью созревает не более 500 яйцеклеток, а оставшаяся часть микроскопических зачатков ооцитов подвергается атрезии.
Еще во время внутриутробного развития в организме девочек происходит зачаточное формирование более 500 000 фолликулов. По достижению половозрелого возраста в репродуктивной системе остается около 40 000 таких структур. В течение жизни полностью созревает не более 500 яйцеклеток, а оставшаяся часть микроскопических зачатков ооцитов подвергается атрезии.
Что значит фолликул?
Фолликул – структурный элемент женских половых желез, который состоит из ооцита, круженного слоем соединительной и эпителиальной ткани. В нем находится только одна яйцеклетка 1-го порядка, внутри которой располагается небольшое ядро – «зародышевый пузырь».
Ооцит (яйцеклетка) заключен в плотную гликопротеиновую капсулу, окруженную гранулезными клетками. Их поверхность покрыта тонким бесклеточным слоем матрикса, вокруг которого располагается тека-клетка.
Фолликулы в яичниках
Внутри яичников происходит созревание ооцитов, готовых к оплодотворению сперматозоидами. Зачатие возможно только в случае их полноценного развития и дозревания. Часто гормональные нарушения приводят к появлению отклонений, пр овоцирующих образование кисты или бесплодие.
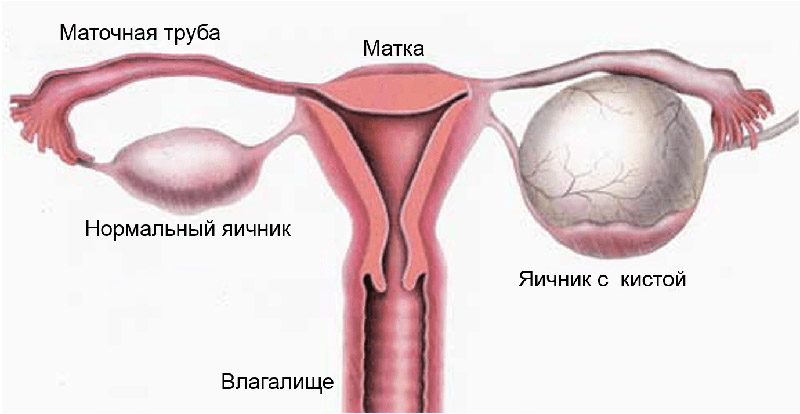
Основная задача фолликула заключается в защите ооцитов от разрушения и негативного влияния эндогенных факторов. Яйцеклетки, находящиеся в женских половых железах, еще недозревшие. Именно поэтому успешность зачатия и течение беременности во многом зависят от степени защиты ооцитов от влияния деструктивных факторов.
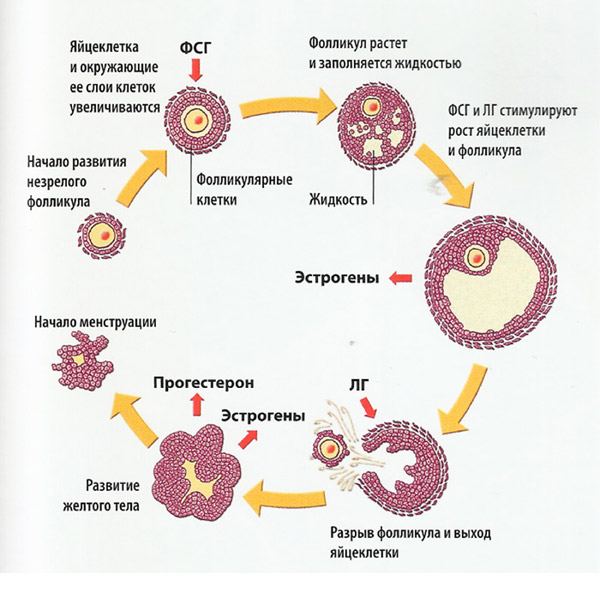
Стадии развития фолликула
Фолликулогенез – беспрерывное созревание фолликулов, которое начинается в антенатальном, а заканчивается в климактерическом периоде. По причине апоптоза большинство недозревших женских половых клеток погибает. Только незначительная их часть проходит весь цикл созревания и принимает участие в овуляции.
Типов структурных элементов яичников определяется стадией их развития:
- примордиальные (зародышевые);
- преантральные (первичные);
- антральные (вторичные);
- преовуляторные (граафовы пузырьки).
За 24 часа до овуляции усиливается продукция эстрогена, стимулирующего поступление в кровь лютеинизирующего гормона. Именно пептидные гормоны инициируют образование выпячивания в фолликулярном мешке, из которого впоследствии выходит ооцит (овуляция).
Цикл фолликула
На протяжении всего менструального цикла в репродуктивной системе женщины происходят изменения, предшествующие овуляции. Размеры и местонахождение фолликулярных мешков определяется фазами этого цикла:
- менструальная (продолжительность 3-6 дней) – кровотечение из матки, вызванное отторжением эндометрия;
- фолликулярная (продолжительность 14 дней) – процесс развития новых структурных элементов яичников, который начинается с продукции лютеинизирующих и фолликулостимулирующих гормонов, ускоряющих их рост;
- овуляторная (продолжительность 3 дня) – разрыв доминантного фолликула с последующим выходом ооцита, готового к оплодотворению;
- лютеиновая (продолжительность 16 дней) – интенсивная продукция прогестерона и эстрогена, подготавливающих женский организм к беременности.
Созревшие ооциты видны невооруженным глазом на экране УЗИ-сканера. В норме за один менструальный цикл созревает от 1 до 3 доминантных фолликулов.
Плохо растут фолликулы
Недоразвитость структурных компонентов яичников является одной из основных причин женского бесплодия. При отсутствии доминантного фолликула в кровь не поступают лютеинизирующие гормоны, стимулирующее наступление овуляции. К основным причиной недостаточного развития половых клеток относятся:
- патологии гипоталамуса;
- нарушение генеративной функции яичников;
- злоупотребление противозачаточными средствами;
- последствия инфекции в малых половых органах;
- патологии щитовидной железы;
- эндокринные нарушения;
- депрессия и эмоциональная нестабильность;
- образование опухолей в гипофизе.
Адекватная гормональная терапия позволяет восстановить менструальный цикл и процесс созревания ооцитов. При неэффективности консервативного лечения назначается каутеризация яичников, которая заключается в хирургическом удалении недоразвитых клеток из половых желез.
Фолликулы при эко
На вероятность зачатия влияет количество антральных фолликулов в женских половых железах. При отсутствии патологий их число составляет в среднем 16-26 штук. В таком случае вероятность успешного созревания доминантного фолликула практически равна 100%.
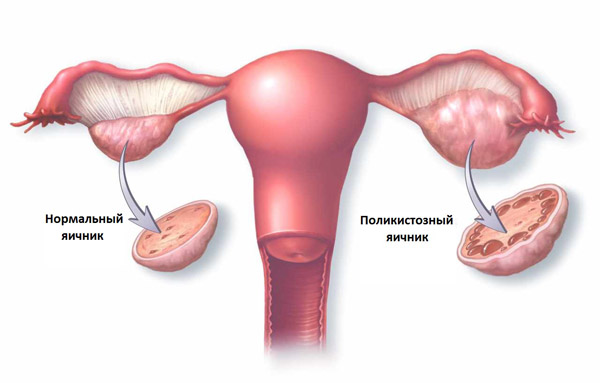
Повышенное содержание ооцитов в яичниках часто свидетельствует о развитии поликистоза. Гинекологическая патология в 65% случаев диагностируется у пациенток, страдающих бесплодием. При поликистозе фаза овуляции отсутствует, поэтому женщина не может забеременеть.
Если в яичниках находится не более 6 недозревших фолликулов, вероятность овуляции снижается до 5%. В данном случае зачатие естественным путем практически невозможно, поэтому женщинам рекомендуют пройти экстракорпоральное оплодотворение (ЭКО).
Пункция фолликулов при эко
Пункцией фолликула называется малоинвазивная процедура, целью которой является извлечение яйцеклетки из половых желез. В условиях in vitro осуществляется оплодотворение ооцита и пересадка эмбриона в матку пациентки.
Процесс извлечения женских половых клеток осуществляется по следующей схеме:
- под общим обезболиванием в яичник вводится тонкая игла;
- после проникновения иглы в фолликул осуществляется забор ооцита;
- яйцеклетку очищают от эпителия и помещают в специальный инкубатор.
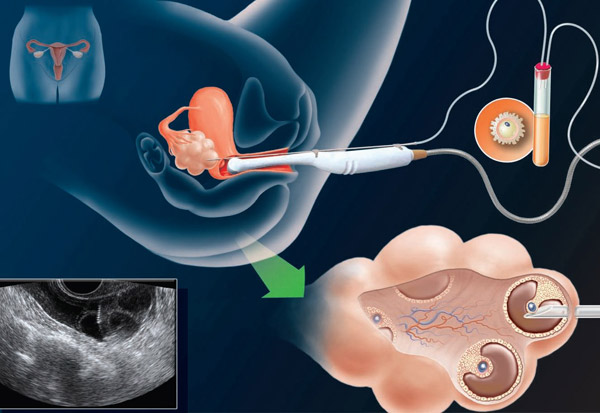
Подготовленный ооцит оплодотворяется сперматозоидом, после чего эмбрион пересаживают в матку пациентки.
Стимуляция фолликулов при эко
При гормональном бесплодии извлечь созревшую яйцеклетку из яичника невозможно ввиду отсутствия овуляции и предшествующих ей биохимических процессов. Увеличить шансы на успешное зачатие с помощью ЭКО можно в случае отбора сразу нескольких созревших яйцеклеток.
Для стимуляции роста половых клеток применяются гормональные препараты, благодаря которым в яичниках образуется от 8 до 15 фолликулов. Во время пункции специалистами отбираются только самые крупные из них, диаметр которых составляет 15-20 мкм.
Рост фолликулов при эко
В процессе стимуляции суперовуляции врачами контролируется скорость роста половых клеток, которая осуществляется с помощью трансвагинального УЗИ. Обследование начинают через пять дней после начала гормональной терапии. При недостаточном развитии органических структур яичников увеличивается доза принимаемых лекарств.
Скорость роста женских половых клеток составляет не более 2 мм в сутки. Когда диаметр фолликулов достигает 16 мм, пациентку подготавливают к пункции для забора ооцита. К моменту начала процедуры оценивается состояние эндометрия, толщина которого должна находиться в пределах от 7 до 9 мм.
Фолликулометрия — определение овуляции на УЗИ
Анализы и сертификаты по ковиду



Акция в филиале клиники

Услуги УЗИ
- Специалист УЗД
- Консультация врача УЗИ
- Абдоминальное УЗИ
- УЗИ живота
- УЗИ малого таза
- УЗИ мочевого пузыря
- УЗИ молочной железы
- УЗИ щитовидной железы
- УЗИ с доплером
- УЗИ брюшной полости
- Гинекологическое УЗИ
- Вагинальное УЗИ
- УЗГСС (гистеросальпингоскопия)
- Фолликулометрия
- УЗИ матки
- УЗИ яичников
- УЗИ придатков
- УЗИ шейки матки
- Урологическое УЗИ
- УЗИ почек
- УЗИ надпочечников
- УЗИ мошонки
- УЗИ простаты
- УЗИ при беременности
- Ректальное УЗИ — ТрУЗИ
Поиск по сайту
Фолликулометрия – это метод диагностики функции яичников с помощью ультразвукового аппарата. Исследование проводят для оценки роста и развития доминантного фолликула. Это полостное образование, в котором созревает яйцеклетка.
Фолликулометрия позволяет контролировать созревание фолликула и точно определить день овуляции. Процедуру проводит врач-УЗИ.
” data-medium-file=”https://unclinic.ru/wp-content/uploads/2019/06/follikulometrija-900×599.jpg” data-large-file=”https://unclinic.ru/wp-content/uploads/2019/06/follikulometrija.jpg” loading=”lazy” src=”https://unclinic.ru/wp-content/uploads/2019/06/follikulometrija-900×599.jpg” alt=”Фолликулометрия” width=”900″ height=”599″ srcset=”https://unclinic.ru/wp-content/uploads/2019/06/follikulometrija-900×599.jpg 900w, https://unclinic.ru/wp-content/uploads/2019/06/follikulometrija-768×511.jpg 768w, https://unclinic.ru/wp-content/uploads/2019/06/follikulometrija.jpg 901w” sizes=”(max-width: 900px) 100vw, 900px” title=”Фолликулометрия — определение овуляции на УЗИ”> Фолликулометрия
Когда показана процедура?
Фолликулометрию гинеколог назначает в таких случаях:
- подготовка к беременности;
- лечение бесплодия;
- установление причин привычного невынашивания плода;
- подготовка к искусственному оплодотворению;
- нерегулярный менструальный цикл;
- гинекологические заболевания (разрастание эндометрия, киста, миома, др.);
- для выбора способа стимулирования овуляции;
- при проблемах с выработкой женских гормонов.
Во время проведения фолликулометрии врач может также установить патологии малого таза.
Задачи фолликулометрии
Основная цель УЗИ-диагностики – подтвердить факт овуляции. Одновременно процедура дает возможность:
- отследить изменение эндометрия и его соответствие каждому периоду циклу;
- определить состояние матки и придатков;
- установить причины нерегулярных менструаций;
- выявить опухоли, кисты и другие новообразования;
- наблюдать за процессами в организме женщины после разрыва фолликула;
- выбрать лучший день для оплодотворения;
- контролировать эффективность гормонального лечения;
- выявить ановуляторный цикл;
- определить патологии созревания яйцеклетки (кистоз яичников, лютеинизация фолликула, др.);
- контролировать рост фолликулов перед ЭКО.
Подготовка
Накануне процедуры врачи рекомендуют соблюдать такие правила подготовки:
- Придерживаться диеты – отказаться от продуктов, вызывающих газообразование в кишечнике. К ним относят бобовые, белый хлеб, сырые фрукты и овощи и .т.д.
- Соблюдать гигиену половых органов.
- Очистить кишечник при помощи клизмы.
Эти действия облегчают проведение диагностики.
Как проводится исследование
Исследование проводится с помощью обычного ультразвукового датчика. Врач определяет методику проведения фолликулометрии — через половые пути или брюшную стенку. Процедура безболезненна, не вызывает дискомфорта и не имеет противопоказаний. Процедуру можно проводить без ограничений, поскольку ультразвук безопасен для организма. Наблюдение занимает 10-20 минут. По окончании исследования специалист выдает заключение.
- Абдоминальный ( трансабдоминальный) ультразвук — через брюшную полость – это стандартное УЗИ матки и придатков. Пациентка располагается на кушетке и оголяет брюшную стенку до лобка. Исследуемый участок смазывают гелем-проводником для получения более четкого изображения. Исследование проводят на полный мочевой пузырь. Поэтому нежелательно мочится перед процедурой. Накануне УЗИ — фолликулометрии — соблюдайте диету для нормализации газообразования.
- Приинтравагинальном УЗИ датчик вводят во влагалище. Женщина ложится на спину и подтягивает колени к груди. На датчик надевают презерватив в целях личной гигиены и предотвращения случайного заражения. Исследование проводят на пустой мочевой пузырь.
| Вид исследования | Цена, руб |
| Комплексное ультразвуковое исследование органов брюшной полости: печень, поджелудочная железа, желчный пузырь, селезенка | 1500 |
| Ультразвуковое исследование матки и придатков | 1500 |
| Ультразвуковое исследование щитовидной железы | 1300 |
| Ультразвуковое исследование молочных желез | 1300 |
| Ультразвуковое исследование простаты | 1600 |
| Ультразвуковое исследование почек и мочевого пузыря | 1300 |
| Ультразвуковое исследование брюшной полости и почек | 1800 |
| Ультразвуковое исследование мошонки | 1100 |
| Проверка проходимости маточных труб, УЗГСС | 4800 |
Что показывает исследование?
В ходе фолликулометрии доктор оценивает:
- количество фолликулов;
- их форму и размер;
- наличие фолликула с яйцеклеткой;
- размер эндометрия;
- наличие фолликулярных кист.
Начинают наблюдение на 7-9 сутки от первого дня менструации. В норме уже через 7-10 дней происходит овуляция. В это время яйцеклетка разрывает стенки фолликула и выходит в брюшную полость. Обычно в течение стандартного цикла доктор проводит 4-5 исследований с промежутком 1-3 дня:
- Первый сеанс проводится сразу после месячных. В норме на экране определяется 2-3 фолликула размером 5-9 мм. Эндометрий имеет однородную структуру;
- Второе исследование проводят на 10-11 день цикла. На второй процедуре определяется доминантный фолликул, размер которого на 4-5 мм больше других. Если на этом этапе доминант не обнаружен, фолликулометрию в этом цикле можно не продолжать;
- На третьей процедуре на УЗИ уже видны признаки приближающейся овуляции. Размер фолликула достигает 2,1-2,3 см, а толщина эндометрия составляет 10-12 мм. В структуре эндометрия четко прослеживаются три слоя. При фиксации таких признаков следующую процедуру проводят через сутки;
- На четвертом УЗИ обычно диагностируют овуляцию. На УЗИ фолликул больше не визуализируется, а вместо него формируется желтое тело. В брюшной полости определяется свободная жидкость;
- Пятую процедуру проводят только, если была установлена овуляция на 15-17 день цикла. На УЗ-аппарате видно желтое тело и однородный эндометрий толщиной не менее 1,3 см;
- Шестую процедуру проводят, если фолликулометрия назначена для подготовки к беременности. Исследование выполняют на 21-23 день менструального цикла. В этот период оплодотворенная яйцеклетка проникает в матку. На УЗИ можно оценить структуру эндометрия и размер желтого тела.
Выводы по фолликулометрии: расшифровка результатов
В таблице представлены основные параметры роста доминантного фолликула. На их основании делают вывод по исследованию.
| Размер фолликула | День менструального цикла | Время до наступления овуляции (срок 28 дней) | Пояснения |
| 4 мм. | 1-4 день | 10-14 дней | Развивается около 20 первичных фолликулов |
| 5-6 мм. | 5 день | 9-10 дней | Часть первичных фолликулов рассасывается |
| 9-10 мм. | 7 день | 7-8 дней | Выделяется один доминантный фолликул |
| 12-14 мм. | 8-9 день | 5-6 дней | Доминантный фолликул растет |
| 15-16 мм. | 10 день | 4 дня | Атрезия вторичных пузырьков |
| 18 мм. | 11 день | 3 дня | Рост яйцеклетки |
| 19-20 мм. | 12 день | 2 дня | Диаметр пузырька и размер полости увеличиваются |
| 22 мм. | 13 день | 1 день | Пузырек явно возвышается над поверхностью яичника |
| 24 мм. | 14 день | Овуляция | Фолликул лопается. Яйцеклетка выходит в полость малого таза и готова к оплодотворению |
Результаты УЗ-диагностики выступают основанием для следующих диагнозов.
Нормальный овуляторный цикл
На УЗИ четко видно созревание фолликула с яйцеклеткой. На 14-17 день размер фолликула с яйцеклеткой увеличивается до 24 мм. Далее яйцеклетка разрывает стенки полостного образования и выходит в полость малого таза вместе с овуляторной жидкостью. На месте фолликула образовывается желтое тело.
Признаки естественной овуляции на УЗИ:
- доминантный фолликул исчезает, хотя раньше четко определялся;
- в пространстве за маткой появляется свободная жидкость;
- вместо фолликула появляется желтое тело.
При нормальной овуляции также повышается количество прогестерона через 5-7 суток. При необходимости факт овуляции можно подтвердить с помощью лабораторного анализа крови на гормоны. На основании таких результатов делают вывод о нормальном овуляторном цикле. В этот период возможно успешное оплодотворение. Любые другие состояния оценивают как ановуляторный цикл. В норме у любой женщины за год может быть до 3 циклов без выхода яйцеклетки. С возрастом их количество увеличивается, а вероятность беременности снижается.
Ановуляторный цикл
Фолликулометрия может установить ановуляцию. Исследование также может определить причины этого состояния:
- Статические фолликулы – полостные образования не развиваются. На изображении УЗИ нет доминантного фолликула. На последующих процедурах не визуализируется желтое тело. Лабораторные анализы подтверждают низкий прогестерон, что соответствует начальной фазе менструального цикла. В гинекологии такие признаки часто фиксируют при поликистозе яичников;
- Атрезия – уменьшение доминантного фолликула перед овуляцией. Изначально фолликул нормально развивается, но за несколько дней до предполагаемой овуляции резко уменьшается. В результате яйцеклетка так и не выходит наружу. На УЗИ врач отмечает регрессию фолликула и отсутствие признаков желтого тела. Результаты подтверждает низкий прогестерон в крови. Атрезия связана с нарушением выработки лютеинизирующего гормона. Его низкий уровень не дает яйцеклетке созреть;
- Персистенция – неовулировавший фолликул остается в состоянии зрелости до конца цикла. Доминантный фолликул увеличивается и достигает зрелости, но выход яйцеклетки так и не происходит. На УЗИ в течение нескольких исследований нет признаков образования желтого тела. Дальнейшие физиологические процессы не происходят с яйцеклеткой из-за эндокринных нарушений;
- Киста – созревший фолликул вместе с яйцеклеткой уплотняется и увеличивается. На очередном сеансе фолликулометрии врач видит фолликул, размер которого превышает 2,5 см. Желтое тело не визуализируется. Фолликулярные кисты увеличиваются до 8 см, а затем самостоятельно регрессируют. Обычно медикаментозное лечение не требуется. Уже через 2-3 месяца киста не определяется на УЗИ;
- ЛНФ – преждевременное повышение выработки лютеина. Врач наблюдает естественное созревание фолликула, однако выхода яйцеклетки так и не происходит. Преждевременная лютеинизация приводит к быстрому угасанию фолликула. Это четко просматривается в динамике с помощью фолликулометрии. На УЗИ также отсутствует жидкость в пространстве за маткой. В такой ситуации оплодотворение невозможно. Поскольку без овуляторной жидкости яйцеклетка не может попасть в брюшную полость. Синдром ЛНФ часто наблюдают при болезнях нервной системы, половых инфекциях, гормональной дисфункции.
Восстановление овуляции
По результатам фолликулометрии доктор делает вывод о функциональности яичников. При диагностике ановуляторного состояния необходима медицинская коррекция для восстановления овуляции. Схему лечения составляют индивидуально в зависимости от диагноза и сопутствующих болезней. Пациентке назначают лекарства таких групп:
- Гормональные препараты – для нормализации выработки прогестерона, лютеина и других гормонов. Это стимулирует овуляцию;
- Антибиотики и противовоспалительные – при диагностики половых инфекций;
- Успокоительные препараты – стресс и психологическое напряжение негативно влияют на репродуктивное здоровье женщины. Поэтому лечение ановуляции должно проходит в спокойной обстановке;
- Витамины и иммуностимуляторы – укрепляют иммунитет и нормализуют обменные процессы.
В период лечения женщина должна соблюдать диету и отказаться от вредных привычек. Полезны для женского здоровья физиопроцедуры – лазер, электрофорез, УВЧ.
В «Университетской клинике» созданы комфортные условия для анализа репродуктивного здоровья женщины. Опытные гинекологи и врачи-УЗИ помогут нормализовать овуляцию, и подготовиться к беременности.
Овуляция
В первой фазе менструального цикла происходит рост и созревание главного фолликула, который называют доминантным. Овуляция – это разрыв стенки доминантного фолликула и выход яйцеклетки. Она попадает в маточную трубу. В течение суток она может быть оплодотворенной. Доминантный фолликул во 2-й фазе цикла трансформируется в желтое тело, основной функцией которого является синтез прогестерона.

Функционирует желтое тело 10–12 суток. Если зачатия не происходит, то яйцеклетка погибает, желтое тело регрессирует, вследствие чего наступает менструация.
Симптомы овуляции
- Слизистые выделения из влагалища;
- Увеличение полового влечения;
- Перемены настроения;
- Тяжесть в груди;
- Увеличение температуры тела.
У большинства женщин овуляция протекает абсолютно бессимптомно, хотя некоторые представительницы слабого пола говорят, что наступление таких дней они могут испытывать заранее. Во время овуляции женщина может ощущать боли тянущего характера внизу живота. Они могут иметь очень выраженный характер. Это нарушение называется овуляторным синдромом. Дискомфорт длится несколько суток. У женщины могут измениться выделения, стать более вязкими. Во время овуляции у нее повышается сексуальное влечение. Созревание яйцеклетки изменяется по дням следующим образом:
- На 5 – 7 сутки с начала месячных клетка составляет в диаметре 4 – 5 мм.
- На 8 – 10 день появляется покров из соединительной ткани. Доминант выделяется среди других образований.
- На 11 – 13 сутки диаметр доминанта достигает 16 – 18 мм. Остальные фолликулы регрессируют, При объемах фолликула больше 16 мм появляется яйценосный бугорок. Через 3-4 дня яйцеклетка дозревает и выходит из фолликулярной полости. Она способна оплодотвориться только в период своей жизнедеятельности. Он не превышает 48 часов.
- На 14 – 16 день начинается очередной овуляторный цикл. Диаметр оставшейся фолликулярной клетки, именуемой на данном этапе граафовым пузырьком, составляет 20 – 22 мм.
Исследования на протяжении одного цикла считаются непоказательными. Продолжительность менструального цикла напрямую зависит от скорости созревания яйцеклетки в первой его фазе, до наступления овуляции. Стандартный классический вариант – это 14 дней при 28-дневном цикле.
После выхода яйцеклетки начинается вторая фаза цикла (лютеиновая) и у одной и той же женщины она постоянная – от 12 до 16 дней, но чаще всего 14. В длинном цикле период созревания яйцеклетки больше, чем в стандартном, и овуляция происходит позже. Например, если у женщины длительность цикла 32-35 дней, то выход яйцеклетки приходится не на середину цикла, как многие считают, а на 18-21-й ДЦ или за две недели до начала следующих месячных.
Ультразвуковая фолликулометрия
Несколько процедур УЗИ при помощи вагинального датчика могут рассчитать день овуляции или зачатия у женщины. Визит в кабинет УЗИ осуществляется 3-4 раза за цикл с интервалом – каждые 2-3 дня. Если цикл нерегулярный, врача придется посетить 3–4 раза, начиная с 7-го дня после окончания месячных – через каждые 2–3 дня.
Если же цикл регулярный, стоит провести УЗИ за 2–3 дня до предполагаемого дня. При 30-дневном цикле ультразвуковой мониторинг начинают на 10-11 сутки цикла, т. е. примерно за 4-5 дней до середины месячного цикла. Последующие сеансы ультразвукового контроля за яйцеклеткой проводятся через каждые двое суток и длятся до момента выхода яйцеклетки. Наступление овуляторного периода подтверждается ультразвуковой диагностикой, когда накануне размеры фолликула составляли 20-24 мм, а теперь начался рост желтого тела. Процедура может проводиться через влагалище либо через брюшную стенку. При интравагинальном исследовании никакой предварительной подготовки не требуется, главное, опорожнить мочевой пузырь. При абдоминальном исследовании проводится традиционное обследование через брюшную стенку. Чтобы оно прошло без затруднений, за трое суток до мониторинга необходимо исключить все продукты, способные спровоцировать метеоризм или вздутие, а в день осмотра необходимо не кушать и выпить не меньше литра воды.

Тесты на овуляцию
Если же отследить фолликул можно с помощью УЗИ, тогда тесты на овуляцию можно сделать дома. Действуют они так: за 24–36 часов до выхода яйцеклетки из яичника в моче резко повышается количество лютеинизирующего гормона (ЛГ). За день-два до этого он словно «выталкивает» яйцеклетку через стенку яичника.
Тесты на определение овуляции определяют, повышено ли количество гормона. Они также позволяют высчитать благоприятные для зачатия дни. За 5–6 дней до предполагаемой овуляции дважды в день проводят тесты. Поскольку нас интересует овуляция при цикле в 30 суток, то примерно с 13 дня нужно начинать проведение измерений. Если овуляции не наблюдается, то вторая полоска будет отсутствовать. А вот накануне или на 15 день тестовая черта будет такой же яркой, как и контрольная. Подобный признак говорит, что грядет наступающий овуляторный период, которого надо ждать в ближайшие 24 часа. Нужно опустить полоску в емкость со свежей мочой на несколько секунд, затем положить на сухую поверхность и спустя минут пять считать полученный результат. тестирование проводится по аналогии с тестами на выявление зачатия.

Метод базальной температуры
Этот метод предполагает измерение температуры в прямой кишке (ректально). Ее измеряют сразу после сна в течение цикла. Для этого необходимо пользоваться одним градусником. Сбивать его нужно накануне сна. Замеры производятся утром, сразу после пробуждения. Правильное измерение базальной температуры поможет определить, нормальная, ранняя или поздняя овуляция у пациентки. Это один из самых простых способов определения благоприятных дней для зачатия. Делать это нужно после утреннего пробуждения, при этом с постели вставать нельзя. Только проснулась, и сразу за градусник. Все результаты нужно скрупулезно отмечать на специальном графике. В конце цикла все точки с результатами измерений соединяют в ломаный график. Во время месячных измерения не проводятся. В первый день цикла температура достигает 36,9°C. За несколько дней до овуляции она может равняться 36,2°C – 36,4°C. Увеличение температуры до 37°C – 37,4°C свидетельствует о том, что происходит овуляция. Если же температура после овуляции повышается, вероятно, женщина забеременела.
Календарный метод
Этот метод определения овуляции подходит тем, у кого регулярный цикл месячных. Именно за 14 дней до начала нового цикла наступает полноценная овуляция. Для того, чтобы определить календарь дней для зачатия, необходимо проанализировать последние 3 месяца. Первый день менструального цикла – это первый день менструации. Именно за 12–14 дней до начала нового цикла наступает полноценная овуляция. Цикл меняется под влиянием различных факторов – состояние здоровья, нервное перенапряжение, стресс, физическая активность, смена климата при путешествии и так далее.
Метод оценки цервикальной слизи
Перед овуляцией в яичниках женщины происходит всплеск выработки эстрогенов. Это приводит к увеличению продукции слизи клетками влагалища и шейки матки. Эта слизь является тягучей, что можно проверить, растянув ее небольшое количество между пальцами где-то на 2 см.
Почему не наступает овуляция?
Овуляция может отсутствовать по разным причинам. Их можно разделить на 2 группы: физиологические и патологические.
Не стоит переживать по поводу отсутствия овуляции в таких случаях:
- Беременность: во время беременности и в первые месяцы после родов у женщин отсутствует овуляция;
- Кормление грудью: если вы кормите ребенка грудью, в том числе и ночью, овуляция не наступает;
- У юных девушек (12–14 лет), когда менструальный цикл еще не урегулировался;
- Менопауза: с прекращением менструаций овуляции тоже прекращаются;
- Прием оральных контрацептивов: в норме в таком случае тоже не должны наступать овуляции.
Овуляция – причины отсутствия
- Синдром поликистозных яичников.
- Воспаление гениталий.
- Дисфункция щитовидной железы.
- Дисфункция коры надпочечников.
- Опухоли гипофиза или гипоталамуса.
- Системные заболевания.
- Стрессы.
- Раннее истощение яичников.
- Избыточный или недостаточный вес женщины.
- Голодание.
- Хроническое недосыпание.
- Умственные и физические перегрузки.
- Перенесенные инфекционные заболевания носоглотки.
- Радиоактивное облучение.
- Прием некоторых лекарственных препаратов.
Ранний разрыв фолликула также может спровоцировать
- Подъем тяжестей;
- Прием отвара шалфея;
- Гормональные препараты;
- Упражнения на пресс;
- Горячая ванна.
Далеко не во всех случаях женский организм работает, как часы. Отсутствие овуляции при регулярных месячных называют ановуляцией. Если это явление происходит не более 2 раз год, беспокоиться не нужно. Об отсутствии овуляции при регулярных месячных можно судить только после длительного наблюдения за организмом (не менее 3 месяцев).
Как самостоятельно определить начало овуляции и не ошибиться

Овуляция — это выход яйцеклетки из фолликула. Ее можно отследить при помощи УЗИ. Или можно сделать тест на овуляцию. Но некоторые женщины утверждают, что чувствуют ее без всяких вспомогательных средств. Вы не из таких?
Формула овуляции
Знать, когда происходит овуляция, важно для решения двух вопросов: если женщина хочет забеременеть или если женщина выбирает календарный метод предохранения от беременности. Фертильный период — период, когда может произойти оплодотворение — длится примерно шесть дней: пять дней до овуляции и день овуляции. Наиболее высокая вероятность зачатия в течение двух дней накануне и в день овуляции.
Вычислять день овуляции математически имеет смысл, если у вас очень четкий и стабильный менструальный цикл. Длина первой фазы цикла варьируется. Вторая фаза более стабильна и составляет 14 дней. Соответственно, чтобы вычислить день овуляции, надо из длины цикла вычесть 14. В идеальном 28-дневном цикле овуляция приходится ровно на середину: 28-14 = 14. В коротком цикле она будет наступать раньше: например, при длине цикла 24 дня, овуляция придется примерно на 10-й день. В длинном — позже: 33-14 = 19. Для женщин, у которых менструальный цикл колеблется на несколько дней, формула усложняется: нужно учитывать продолжительность и самого короткого и самого длинного цикла, вычислить среднее. И все равно цифра будет лишь приблизительная.
Женщина может определить дни, благоприятные для зачатия, если обратит внимание на изменения, которые происходят с ней в определенные дни цикла. Наиболее заметны эти изменения в слизистой матки и шейке матки.
Слизь
Железы шейки вырабатывают слизь. Обычно она густая: настоящая пробка, которая закрывает цервикальный канал и препятствует прохождению инфекций в матку. В такой густой слизи сперматозоиды быстро теряют подвижность, и им трудно подняться в полость матки. Но растущий в яичнике главный (доминантный) фолликул, из которого выйдет яйцеклетка, вырабатывает гормон эстрадиол. Чем больше эстрадиола, тем больше становится шеечной слизи и тем она жиже. Накануне овуляции она становится растяжимой, как яичный белок. У некоторых женщин эти тягучие прозрачные выделения в середине цикла очень заметны. У одних — за несколько дней до овуляции, у других — только в день самой овуляции. Это индивидуально.
На овуляцию могут указывать боли внизу живота в дни цикла, не связанные с менструальным кровотечением. Боль может быть внизу живота по центру или справа/слева — в зависимости от того, в каком яичнике созревает доминантный фолликул. Боль чаще тянущего характера. Она может сопровождаться небольшим вздутием живота или чувством распирания в нижних отделах живота. Сначала болевые ощущения незначительные, но в течение пары дней могут усилиться. Связаны эти боли с повышением уровня биологически активных веществ в организме женщины перед овуляцией — простагландинов. Простагландины растворяют стенку фолликула и ткань яичника, чтобы яйцеклетка могла выйти в брюшную полость, а оттуда попасть в маточную трубу. «Побочное действие» простагландинов — боль. Так же, как изменение характера шеечной слизи, боль, связанная с овуляцией, может возникать только в день самой овуляции или отмечаться накануне овуляции и даже день-два после нее.
Как понять, что боль связана с овуляцией
Важно понимать, что боль внизу живота может быть связана с гораздо менее приятными причинами, нежели овуляция.
Как понять, что это именно «оно».
- Боль длится 1-3 дня и проходит самостоятельно.
- Боль повторяется в нескольких циклах.
- Примерно через 14 дней после такой боли приходит очередная менструация.
Боль во время овуляции умеренная и не требует приема обезболивающих лекарств. Сильная боль указывает на проблему со здоровьем. Если боль в дни предполагаемой овуляции сильная, нужно обратиться к гинекологу. Другие тревожные симптомы, сопровождающие боль внизу живота и которые могут указывать на проблему со стороны матки и придатков: повышение температуры тела, усилением выделений (белей) из половых путей, изменение цвета белей с прозрачных или белых на желто-зеленые, кровянистые выделения. Кстати, прием обезболивающих и НПВС (нестероидные противовоспалительные средства) в дни предполагаемой овуляции или незадолго до овуляции может снижать шансы на зачатие.
Технические средства
Домашний тест
Овуляцию можно определить с помощью домашнего теста, который продается в аптеке. Принцип исследования основан на определении концентрации лютеинизирующего гормона (ЛГ) в моче. Уровень ЛГ у женщин колеблется в зависимости от периода менструального цикла. Непосредственно перед овуляцией он достигает максимальных значений. Тест на овуляцию дает возможность зарегистрировать пик выброса в кровь ЛГ. После максимального выброса ЛГ овуляция происходит в течение следующих 36 часов. Следовательно, при положительном тесте на овуляцию этот и следующий дни наиболее благоприятны для зачатия.
Фолликулометрия
Это серия ультразвуковых исследований, проводимых в течение одного или нескольких менструальных циклов. Во время фолликулометрии проводят оценку роста фолликулов и изменений эндометрия соответственно дню менструального цикла, а также констатируют факт произошедшей овуляции. Средние размеры доминантного фолликула, при котором может произойти овуляция, 18-25 мм. Если при проведении фолликулометрии определен размер доминантного фолликула 18 мм, этот и следующие несколько дней наиболее благоприятны для наступления беременности. Следующую фолликулометрию для подтверждения факта произошедшей овуляции желательно сделать через 3-4 дня.
Процесс образования доминантного фолликула

Фолликулами называют структурные компоненты яичников.
Женская репродуктивная система начинает работать, еще когда она является частью маленького эмбриона в материнской утробе. Если верить исследованиям, в яичниках развивающегося плода количество фолликулов превышает двести тысяч. Так много фолликулов создается природой не только для того, чтобы впоследствии из них появлялись яйцеклетки. В среднем за жизнь в организме женщины появляется довольно много созревших фолликулов как левого, так и правого яичника, а точнее – около 400-500 штук.
Еще в материнской утробе берет свое начало атрезия, процесс рассасывания фолликул, которые уже начинают созревать. Это происходит по причине влияния материнских половых гормонов. Атрезия постепенно прекращается на втором году жизни ребенка, и вновь возобновляется к седьмому-десятому году.
Помимо прочих функций, множественные фолликулы левого и правого яичника продуцируют эстрогены, половые гормоны женщин. Кроме того, зреющие фолликулы говорят о том, что у девочки скоро начнутся менструации. Выходит фолликул из яичника лишь после полного созревания.
Какой должен быть доминантный фолликул?
Доминантным фолликулом называют наиболее развитый фолликул, диаметр такого фолликула больше других. Многие интересуются максимально возможным количеством фолликулов с доминирующими свойствами. Зачастую развивается лишь один доминантный зрелый фолликул, но бывает и такое, что количество доминирующих фолликулов доходит и до двух! Так что два доминантных фолликула — это не патология.
У фолликулов есть несколько фаз развития, и на первой из них обычно два фолликула, или даже три и более, начинают одновременно созревать. Но из этих двух (и более) быстро обозначится один зреющий фолликул, опережающий остальные в развитии. Диаметр фолликула, опередившего в развитии остальных, будет заметно отличаться в большую сторону. Это и есть доминирующий созревающий фолликул.
Когда зреющий единичный фолликул достигает размера около 15 мм, остальные более мелкие фолликулы подвергнутся атрезии.
Некоторые женщины беспокоятся, что у них мало фолликулов, что множественные фолликулы не такие, как надо и так далее. Если вы не знаете, какой должен быть фолликул, или переживаете, что развивается мало доминирующих фолликулов, не стоит себя пугать понапрасну. Лучше обратитесь к специалисту, он вам подробно объяснит, каким должен быть фолликул в той или иной фазе своего развития, и соответствуют ли ваши фолликулы нормам.
Кстати, что касается диаметра фолликула, занявшего доминантную позицию, к моменту овуляции он должен быть в пределах 18-24 миллиметров. Случается и так, что единичные фолликулы доминируют, развиваясь одновременно и в левом, и в правом яичниках. Тогда единичные доминирующие фолликулы обеспечивают созревание сразу двух яйцеклеток в период овуляции.
Этапы образования доминантного фолликула:
- возникновение множественных фолликулов, которые также называют маленькими или мелкими фолликулами. То есть, сначала образуются мелкие антральные фолликулы;
- эти множественные маленькие фолликулы развиваются и растут;
- маленькие антральные фолликулы останавливаются в росте, начинается атрезия малых фолликулов;
- когда многие фолликулы замирают в развитии, выделяется доминантный фолликул, опережающий остальные в развитии;
- овуляция, выход из фолликула яйцеклетки, при этом лопается фолликул.
Существует такое понятие, как лимфоидные фолликулы. По сути, главной функцией лимфоидных фолликул является образование антител Т-зависимого типа. Именно лимфоидные женские фолликулы выступают в качестве места переключения изотопов и образования разного рода антител.
Если не лопнул фолликул
Лютеинизация фолликула — это процесс, при котором желтое тело образуется, но не лопнул созревший фолликул. Среди основных причин бесплодия так называемого эндокринного генеза называют именно лютеинизацию фолликула.
Лютеинизация неовулирующего фолликула имеет свои характерные признаки:
- постепенное «съеживание» фолликула;
- прогестерон по уровню достигает нормы второй фазы;
- в позадиматочном пространстве нет свободной жидкости;
- есть незрелый или зрелый фолликул.
Размер фолликула и наступление овуляции
Яйцеклетка, созревшая в фолликуле, полностью готова к оплодотворению. Она разрушает оболочку, проходит в маточную трубу через брюшную полость. Такой процесс имеет название овуляция. Обычно он происходит в середине менструального цикла. Но, ввиду тех или иных факторов, он может начинаться раньше или позже. Если женщина активно планирует беременность, ей нужно тщательно следить за менструальным циклом. Выяснив точный период овуляции и спланировав половой акт, можно увеличить шанс на зачатие максимально.
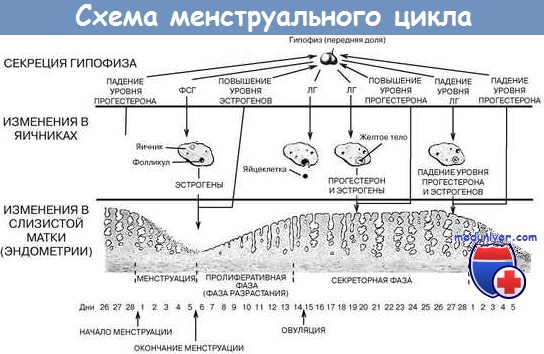
Что представляет собой менструальный цикл
Менструальный цикл – нормальные изменения, происходящие с репродуктивной системой женщины с определенной стабильностью. К периоду полового созревания в яичниках остается примерно 500 000 яйцеклеток. Их выход носит цикличный характер. Ежемесячно один из фолликулов, в котором находится яйцеклетка, развивается увеличивается в размерах. В конечном итоге происходит разрыв оболочки. На месте остается желтое пятно. Созревшая яйцеклетка отправляется в маточную трубу, где при встрече со сперматозоидом может оплодотвориться. Тогда зародыш попадет в матку для имплантации на ее внутреннюю стенку. Последняя, готовясь к этой встрече, утолщается и разрастается, чтобы обеспечить будущему эмбриону оптимальные условия.
Если в период овуляции не наступает беременность, внутренний шар матки отторгается. Это приводит к началу менструального кровотечения. Обычно созревание яйцеклетки происходит в середине цикла при учете первого дня месячных. То есть, если от одной менструации до второй проходит 28 дней, то овуляция припадает на 13-14.
Как определить начало овуляции
Сегодня существует множество способов, позволяющих как в домашних условиях, так и в клинических или лабораторных выяснить с высокой вероятностью день овуляции. Самым простым из них является онлайн-калькулятор. Этот инструмент автоматически рассчитывает благоприятные для зачатия дни. Для этого нужно указать дату первого дня менструации и продолжительность цикла. На визуальном календаре будет отображено фертильное окно, подсвеченное определенным цветом.
Важно! Окно фертильности – небольшой временной промежуток перед овуляцией, в день ее наступления и в последующие несколько часов, когда вероятность забеременеть приближается к ста процентам.
Сколько длится овуляция
Процесс созревания яйцеклетки происходит на протяжении месячного цикла. Но ее выход из фолликула протекает очень быстро, сопровождаясь резким изменением гормонального фона. В среднем, продолжительность овуляции составляет от 16 до 32 часов.
Не всегда месячные циклы являются овуляторными (благоприятными для зачатия). В норме у каждой женщины 2-3 месяца в году может отсутствовать овуляция. Если беременность не происходит при регулярных половых актах на протяжении года, нужно обращаться за медицинской помощью. В некоторых случаях требуется стимуляция овуляции при помощи увеличения уровня гормонов ФСГ. При нормальных обстоятельствах они синтезируются в передней части гипофиза под воздействием регуляторов гипоталамуса. Именно ФСГ активирует фазу созревания яйцеклетки.
Какие предвестники овуляции можно заметить самостоятельно
Для многих женщин процесс овуляции проходит незаметно, но внимательно прислушавшись к организму, можно распознать множество предвестников. Их существует несколько – это:
- Изменение структуры выделений из влагалища. За несколько дней до выхода яйцеклетки увеличивается количество слизи и она становится более эластичной. Таким способом организм готовится к приему и продвижению сперматозоидов по маточным трубам, что происходит под воздействием выработки особого белка.
- Болезненность в области молочных желез. Чувствительность груди вызвана увеличением уровня гормона прогестерона.
- Изменение местоположения шейки матки. В период овуляции последняя становится более мягкой и поднимается выше. В домашних условиях проверить это можно посредством пальпации, тщательно вымыв руки.
- Увеличение степени сексуального влечения. Готовясь к оплодотворению, организм женщины полностью перестраивается. В середине месячного цикла, как правило, либидо является более сильным.
- Кровянистые выделения. У некоторых женщин наблюдаются частички крови в слизи. Это обуславливается разрывом фолликула или изменениями тканей эндометрия.
- Резкая боль в животе. Примерно у 20% женщин в момент выхода яйцеклетки наблюдается болезненный толчок. Его называют овуляторным синдромом. Обычно спазм локализируется с одной стороны в нижней части живота.
- Появление метеоризма. Из-за гормональной перестройки может происходить незначительное вздутие живота. Симптом особенно ощутим у стройных женщин.
- Тошнота и головная боль. Те же гормональные изменения нередко провоцируют легкие признаки беременности.
Поведение женского организма после овуляции
После выхода яйцеклетки происходит начало второй фазы менструального цикла. Он носит название лютеинового. Это объясняется активной выработкой гормона лютеинизирующего гипофиза. В месте, где разорвался фолликул, образуется желтое тело – эндокринный орган. Последний имеет форму округлого образования. Его окрас имеет желтый цвет. Тут выделяются гормоны, способствующие увеличению толщины эндометрия, готовящегося к имплантации зародыша.
Что такое ановуляторный цикл
Многие женщины сталкиваются с явлением менструальноподобных кровотечений. Они повторяются регулярно с промежутком в 24-28 дней. Но в цикле отсутствует процесс созревания и выхода яйцеклетки. Поэтому его называют ановуляторным.
Как правило, в такой период предовуляторной стадии достигают один либо несколько фолликулов. Достигнув определенного предела последние подвергаются атрезии (обратному развитию). В организме резко снижается уровень эстрогенов, что провоцирует кровотечение. Внешний вид таких выделений практически не отличается от менструальных.
Причины отсутствия овуляции
Существует множество причин, при которых не происходит выход готовой к оплодотворению яйцеклетки. Чаще всего с этим сталкиваются молодые девушки (в период полового созревания) и женщины в предменопаузе. Патологические состояния в зрелом детородном возрасте наблюдаются при нарушении гормонального фона:
- недостаток гипофиза;
- переизбыток тиреоидных гормонов;
- наличие опухоли гипофиза;
- почечная недостаточность.
Определенное воздействие на овуляцию оказывают эмоциональное состояние женщины, хронические заболевания, усталость и прочие факторы. Во время психологических расстройств затормаживается выработка ганадотропин-рилизинг-фактора. Это вещество выделяется посредством гипоталамуса для стимулирования синтеза ФСГ. К другим аспектам, увеличивающим риск отсутствия овуляции, можно отнести:
- серьезные физические нагрузки и чрезмерно активное занятие спортом;
- большая потеря веса, составляющая больше чем 10%;
- прием лекарственных препаратов определенного типа (транквилизаторов, гормонов кортикостероидного типа);
- прохождение процедур облечения и химиотерапии.
Поздняя и ранняя овуляция: почему меняются сроки цикла
Даже у женщин с регулярным месячным циклом дата выхода яйцеклетки может сдвигаться на 1-2 дня.
Важно! При регулярном укорочении фолликулярной фазы существует высокий риск возникновения проблем с зачатием.
Ранняя овуляция
Женщине, активно планирующей беременность, необходимо вести графики и проводить тесты, чтобы следить за изменениями месячного цикла. Если измерения показывают, что овуляция наступила на 11-й день, то вероятно, что яйцеклетка разорвала фолликул до достижения фазы достаточного развития. Организм на данном этапе не готов к оплодотворению. Слизь во влагалище имеет плотную структуру, препятствующую проникновению сперматозоидов. Эндометрий на стенках матки не увеличен до требуемой толщины, что становится преградой для имплантации зародыша даже при наступлении оплодотворения.
Специалисты продолжают изучать причины наступления ранней овуляции. Среди наиболее вероятных выделяют:
- сильные стрессовые ситуации;
- нарушения нормальной взаимосвязи между гипоталамусом и гипофизом;
- естественные возрастные изменения, провоцирующие слишком быстрый рост фолликула;
- курение, злоупотребление алкогольными напитками, кофе;
- наличие гинекологических заболеваний;
- нарушения со стороны функционирования эндокринной системы.
В редких случаях гормональный сбой провоцирует наступление овуляции сразу после месячных. Кроме того, в разных яичниках созревание фолликулов может осуществляться неодновременно. Несовпадение циклов является причиной беременности во время полового контакта при менструации.
Поздняя овуляция
У некоторых женщин овуляторная фаза активируется только на 20-й день цикла. Происходит подобное также из-за нарушения гормонального фона в сложной сбалансированной системе, включающей в себя гипоталамус, гипофиз и яичник. Сбои зачастую предшествуют периоду менопаузы. Их может спровоцировать стресс либо прием определенной группы лекарственных препаратов – антидепрессантов, кортикостероидов и средств для лечения опухолей.
Поздняя овуляция увеличивает риск возникновения хромосомных нарушений. В процессе развития плод из такой яйцеклетки может отторгаться или приобретать врожденные патологии. Если созревание фолликулов в разных яичников неодновременное, то выход одной из яйцеклеток возможен непосредственно перед менструацией.
Важно! В процессе грудного вскармливания могут наблюдаться многочисленные ановуляторные циклы и увеличенные фолликулярные фазы. Эти явления считаются естественными.
Еще одной причиной поздней овуляции является недостаточная масса тела женщины. Это обуславливается тем, что объем жировых тканей оказывает непосредственное воздействие на выработку эстрогенов. Недостаточное количество последних задерживает развитие и созревание яйцеклетки.
Как восстановить месячный цикл
Чтобы оптимизировать и привести к нормальному месячный цикл, необходимо обратиться к квалифицированному гинекологу, который назначит лечение, после диагностики и выявления причин нарушений. Наиболее распространенными мерами в данном случае являются:
- Прием курса оральных средств контрацепции. Подобные препараты вызывают ребаунд-эффект. После завершения курса активируется овуляция, сохраняющаяся на протяжении трех циклов. При длительном приеме контрацепции восстановление может занять от 6 до 24 месяцев.
- Стимуляция. При отсутствии патологических заболеваний (опухолей, надпочечной недостаточности и т.д.) могут назначаться специальные стимулирующие препараты (антиэстрогенные, гонадотропные, ХГЧ, лейпрорелин).
- Вспомогательная репродукция. При невозможности восстановления овуляции современная медицина предлагает инновационные технологии зачатия. Это сложные схемы препаратов, введение донорской яйцеклетки и прочее.
Важно! Нельзя заниматься самолечением с использованием гормональных препаратов. Они могут вызвать сильнейшие нарушения в организме и вызвать бесплодие.
Овуляция – природный очень важный процесс в женском организме, подготавливающий все органы и системы к зачатию и развитию эмбриона. Постоянное наблюдение за сроками ее наступления позволяет увеличить шанс на беременность. Помогают в этом многочисленные схемы и инструменты, включая онлайн-калькулятор, тест-полоски, измерение базальной температуры, лабораторные исследования. Если оплодотворение не наступило при грамотном планировании на протяжении года, необходимо пройти обследование. Более чем у половины женщин после адекватного лечения овулярный цикл восстанавливается и наступает беременность на протяжении последующих двух лет. Кроме того, современные методики позволяют достичь поставленной цели даже при отсутствии овуляции. Здесь важно запастись терпением и тщательно выполнять рекомендации врача.
Видео механизмов менструального цикла – почему происходит менструация?
– Вернуться в оглавление раздела “Гинекология”
Редактор: Искандер Милевски. Дата публикации: 3.2.2019
Фолликулометрия

Фолликулометрия — это один из самых эффективных способов определения овуляции, ее рекомендуют пройти женщинам, страдающим бесплодием или нарушениями менструального цикла. Этот метод диагностики применяют тогда, когда другие не подходят.
Что такое фолликулометрия? Это наблюдение в динамике за изменениями в органах женской репродуктивной системы в течение всего менструального цикла.
Диагностика позволяет определить, был данный цикл овуляторным или нет, в какой день овуляция имела место. Также проводится наблюдение за созреванием и ростом эндометрия, то есть функциональной слизистой оболочки матки.
Для диагностики используется ультразвуковой сканер и датчик. Процедура ничем не отличается от УЗИ, которое применяется в акушерстве и гинекологии.
Цели проведения фолликулометрии:
- оценка функции яичников и подтверждения овуляции;
- вычисление точных дней овуляции с целью индивидуального планирования семьи;
- при планировании пола будущего ребенка (при более поздней овуляции ориентировочно происходит зачатие мальчика);
- выбор оптимального дня зачатия ребенка;
- планирование зачатия ребенка в определенные дни;
- контроль за многоплодной беременностью (если в семье уже были случаи рождения двойни или тройни);
- диагностика нарушений цикла;
- в ситуациях отсутствия овуляции и необходимости ее стимуляции;
- для оценки индивидуального гормонального фона женщины;
- контроль за лечением;
- определения полноценности фаз менструального цикла.
Сроки проведения процедуры
Обычно фолликулометрия проводится с 7 по 10 день цикла. Обычно нужно несколько исследований с интервалом 1-2 дня (по результатам предыдущего исследования).
Физиология женской репродуктивной системы

Каждый менструальный цикл процесс подготовки к овуляции начинает проходить сначала несколько фолликулов. Затем, под воздействием гормонального фона, главным кандидатом в производители яйцеклетки становится только один из них (реже – несколько).
Он называется доминантным. Он выходит из своего «убежища» в яичнике в брюшную полость, должен быть уловленным ворсинками маточных труб и попасть в их полость, где и встретиться со сперматозоидом. Процесс выхода зрелой уже яйцеклетки из яичника называется «овуляция».
На месте фолликула, лопнувшего в результате овуляции, развивается желтое (лютеиновое) тело – временная эндокринная железа. Оно функционирует или до наступления менструации, или, если беременность возникла, до появления плаценты (на 12-16 неделе).
Бывают циклы, когда созревания яйцеклетки не происходит. Они называются «ановуляторными», с возрастом их становится все чаще. Во время такого цикла забеременеть невозможно.
Заключение УЗИ «обедненный фолликулярный аппарат» означает, что под воздействием таких причин:
- вредных факторов,
- принимаемых препаратов,
- заболеваний половой сферы или эндокринной системы,
- реже – врожденных причин,
в яичниках находится мало фолликулов. Для того, чтобы беременность наступила, нужно эту причину обнаружить и пролечить (или исключить воздействие вредных факторов, отменить препараты).
Расшифровка фолликулометрии
Это исследование включает в себя не только наблюдение за эхографической картиной изменений в матке и яичниках. Проводится также лабораторное определение уровня женских половых и некоторых других гормонов (например, тех, которые вырабатывает щитовидная железа). На основании ультразвукового и лабораторного исследований врач выдает заключение, которое может быть таким:
Нормальная овуляция. Для нее характерны такие признаки:
- перед овуляцией есть 1-2 доминантных фолликула (их размеры – не менее 15 мм, но и не более 24 мм);
- фолликул исчезает;
- после овуляции в яичнике визуализируются признаки желтого тела;
- также после выхода яйцеклетки визуализируется некоторое количество свободной жидкости сзади матки;
- в крови через неделю после овуляции отмечается высокий уровень прогестерона (это работает желтое тело).
Персистирующий фолликул. Этот диагноз означает, что хоть и доминантный фолликул полностью созрел, овулировать он не стал. Такая ситуация может сохраняться и после месячных. Признаки этого состояния:
- фолликул размерами 18-24 мм существует уже длительное время;
- нет свободной жидкости в пространстве за маткой;
- не образуется желтое тело;
- в крови: высокий уровень эстрогена, низкий – прогестерона.
Киста фолликулярная. Это состояние, когда фолликул не только не овулировал, но и вырос в размерах (больше, чем 25 мм). Признаки такой кисты:
- диаметр фолликула 25 мм и более;
- нет свободной жидкости позади матки;
- не образовалось желтое тело;
- уровень гормонов: низкий – прогестерона, повышенный – эстрогена.
Лютеинизация фолликула: фолликул образовался, не овулировал, но на его месте все равно образовалось желтое тело. Признаки:
- фолликул любых размеров;
- он постепенно сморщивается;
- нет свободной жидкости;
- прогестерон — как во второй фазе цикла (повышен).
Нет развития фолликулов:
- фолликулы есть, но они не растут;
- нет желтого тела;
- нет доминантного фолликула;
- прогестерон низкий.
Фолликулометрия позволяет контролировать эффективность лечения по поводу бесплодия.

