Пренатальный скрининг 1 триместра
Что такое скрининг 1 триместра
Скрининг 1 триместра – комплекс обследований, которые проводят с десятой по тринадцатую неделю беременности. Проводят эти мероприятия всем беременным женщинам, во всех медицинских организациях, где наблюдают беременных. Необходимость прохождения скрининга 1 триместра определяется приказом Министерства здравоохранения РФ №572н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология». Включает ультразвуковую диагностику и определение материнских сывороточных маркёров (РАРР-А и свободной бета-субъединицы хорионического гонадотропина). Далее специальная программа рассчитывает риск рождения ребёнка с хромосомной патологией. Это и есть основная задача первого скрининга.
И УЗИ, и анализ материнских сывороточных маркёров лишь косвенно указывают на наличие отклонений. Потому это и является скрининговым методом, то есть методом, призванным в большом потоке беременных женщин выявлять отдельных — с высоким риском аномалий у плода. Конечно, выявленные риски потом требуется перепроверять, поэтому в случае неблагоприятных результатов анализа проводятся подтверждающие инвазивные исследования.
Показания к первому скринингу
Комбинированный скрининг 1 триместра необходимо пройти каждой женщине, так как риск развития аномалий плода есть всегда. Этого требует и 572 приказ Минздрава. Особенно важно провести обследование в следующих случаях:
- Возраст матери превышает 35 лет, отца – 45 лет;
- Вредные привычки у родителей: курение, алкоголизм, употребление наркотиков;
- Перенесенное инфекционное заболевание в первые недели беременности;
- Прерванные патологические беременности в анамнезе: выкидыши, замершие и регрессирующие беременности;
- Плод с диагностированными хромосомными мутациями в прошлых беременностях или рождённый ребёнок с отклонениями;
- Наследственные заболевания у близких родственников родителей;
- Прием запрещённых для беременных лекарственных препаратов в первых неделях;
- Мать и отец – кровные родственники;
- Высокий риск прерывания беременности на раннем сроке.

Этапы первого скрининга при беременности
Ультразвуковая диагностика
Всегда проводится перед биохимическим анализом, так как показывает точный срок беременности. Прогнозировать наличие у плода генетических патологий можно с одиннадцатой недели, когда становятся заметны физические отклонения от нормы.
В процессе обследования замеряют размеры, положение и состояние органов плода, полученные данные обрабатывают с помощью компьютерной программы, которая определяет риск мутаций. Результат УЗИ неточный, требует перепроверки и не всегда совпадает с реальным положением дел.

Биохимический скрининг 1 триместра
После определения срока беременности, нужно сдать кровь на плазменный протеин А (РАРР-А) и свободную бета-субъединицу хорионического гонадотропина, он же ХГЧ. Гормон вырабатывается хорионом – оболочкой зародыша. До 10 недели кровь на ХГЧ сдают для подтверждения внематочной беременности. Исследование на наличие патологий у плода проводится на десятой-двенадцатой неделе, когда гормон перестает активно вырабатываться и его количество стабилизируется.
Точно определить наличие генетических заболеваний с помощью анализа крови на маркёры нельзя. Отклонения уровня гормона от нормы бывают вызваны причинами, не связанными с мутациями хромосом: двуплодной беременностью, сахарным диабетом, токсикозом, плацентарной недостаточностью.
Подтверждение диагноза инвазивной диагностикой
Если результаты первого скрининга при беременности показали высокий риск хромосомных патологий у будущего ребёнка, для верификации диагноза проводится забор клеток плода для последующего генетического исследования. С этой целью делают прокол брюшной стенки, через который берут биоматериал на исследование.
В качестве дополнения к первому скринингу всем беременным женщинам может быть рекомендован неинвазивный пренатальный тест Пренетикс. Это надёжный и точный скрининговый тест, который показывает вероятность рождения ребёнка с хромосомными заболеваниями с точностью 99,2% (для синдрома Дауна), что существенно точнее традиционного скрининга 1 триместра.
НИПТ позволяет в ряде случаев избежать выполнения инвазивного вмешательства – прокола брюшной стенки для забора генетического материала плода. Инвазивные процедуры несут некоторые риски для здоровья матери и ребёнка, очень низкие в процентном отношении, но вынуждающие считаться с ними с учётом массовости охвата беременных.
Для теста Prenetix достаточно 20 мл материнской крови. Сдать кровь можно в любой точке России. Результат – в течение двух недель.
Для повышения информативности 1 скрининга рекомендуется одновременно с традиционным скринингом первого триместра пройти неинвазивный пренатальный тест Пренетикс.
Неинвазивный тест Пренетикс по американской технологии Harmony – это возможность обнаружить хромосомные аномалии плода без побочных эффектов от процедуры. На исследование у будущей матери берут 20 мл венозной крови. Время ожидания результата – от двух дней. Тест выявляет самые распространенные хромосомные заболевания, приводящие после рождения к инвалидности, ухудшению качества жизни или гибели ребёнка в первые годы жизни:
- Синдром Дауна
- Синдром Эдвардса
- Синдром Патау
- Синдром Шершевского-Тёрнера
- Синдром Клайнфельтера
- Увеличение числа Х-хромосом у девочек
- Увеличение числа Y-хромосом у мальчиков
Исследование проводят после 10 недели беременности, когда в крови матери появляется достаточное количество ДНК плода.
Преимущества Пренетикс перед другими неинвазивными исследованиями
Гарантия результата
Вероятность погрешности теста Prenetix – 1 к 10 000. То есть, результаты верны более чем в 99,99% случаях.
Гарантия надёжности
В исследованиях технологии Harmony приняли участие более 23 000 женщин. В исследованиях других тестов, российских и международных, принимало участие менее 2000 человек, поэтому у них больше вероятность получить ошибочный результат. К настоящему времени тесту Prenetix доверились более 250 000 женщин в разных странах, и это число ежедневно увеличивается.
Точный диагноз на раннем сроке беременности
У неинвазивного пренатального тестирования высокая чувствительность, поэтому скрининг-тест Prenetix проводится с 10 недель беременности. При прохождении Prenetix в случае выявления риска патологии и подтверждения диагноза верифицирующими методами у родителей есть время на осознание ситуации и принятие решения. В случае, если риск не выявлен, будущие родители будут знать это уже на самом раннем сроке.
Результат при любом виде наступления беременности
Prenetix – единственный неинвазивный тест, который проводится при двуплодной беременности, суррогатном материнстве, ЭКО, донорских яйцеклетках или сперме.
Определение пола ребёнка на десятой неделе беременности
При выполнении теста Prenetix пол ребёнка определяется на раннем сроке, что невозможно сделать при ультразвуковой диагностике. Другие аналогичные тесты не делаются при двуплодной беременности. Пол, как правило, определяется на 23-25 неделе.
Не требуется повтор и пересдача анализов
Повторная сдача крови проводится менее чем в 3% случаев. В других вариантах НИПТ – более чем в 6%.
Возможность пройти тест в любой точке России
Сдать кровь на тест Пренетикс можно в любом регионе России, вне зависимости от места вашего проживания.
Неинвазивное тестирование – весьма информативное дополнение к традиционному первому скринингу при беременности, при котором исследуется множество других важных показателей.
Prenetix рекомендован всем беременным женщинам после прохождения первого скрининга. Неинвазивное пренатальное тестирование позволяет:
- Определить с высокой точностью риски хромосомных патологий плода на раннем сроке
- В ряде случаев избежать необходимости проведения инвазивной процедуры для верификации ошибочно определённого риска.
Если тест Пренетикс положительный, инвазивная диагностика проводится (при отсутствии явных противопоказаний со стороны как здоровья матери, так и течения беременности). Вас готовы проконсультировать наши врачи-генетики и ответить на те ваши вопросы, которые не осветил ведущий беременность врач.
- Пренатальный скрининг
- Общие сведения о скрининге
- Анализ на хромосомные патологии
- Скрининг 1 триместра
- 2 скрининг при беременности
- 3 скрининг при беременности
- Биохимический скрининг
- Биохимический скрининг 1 триместра
- Биохимический скрининг 2 триместра
- УЗИ скрининг при беременности
- Синдром Дауна
- Синдром Клайнфельтера
- Синдром Шерешевского-Тёрнера
- Дополнительные Х и Y хромосомы
Работа в праздничные дни:
Лаборатория на ул. Губкина работает по графику:
1.05 не работает
2.05 с 10 до 18
3.05 с 10 до 16
4,5,6,7 мая с 8 до 20
8.05 с 10 до 18
9.05 не работает
10.05 с 10 до 16—> Оплата услуг лаборатории временно осуществляется только через сайт genetico.ru. Мы готовы помочь – позвоните, и мы всё расскажем.
Контактный центр принимает ваши звонки:
с 08-00 до 20-00
Приём в лаборатории – по предварительной записи
Неинвазивный пренатальный тест Пренетикс – надёжный и наиболее полно исследованный тест,
разработанный компанией Roche для скрининга хромосомных аномалий плода
по крови матери на сроке от 11 акушерских недель. Выполняется от 3-х рабочих дней.
Узнать цены
Беременность – Пренатальный скрининг трисомий I триместра беременности (синдром Дауна), PRISCA
Неинвазивное исследование, которое на основании определенных лабораторных маркеров и клинических данных позволяет при помощи компьютерной программы рассчитать вероятный риск развития хромосомных болезней или других врождённых аномалий плода.
Из-за ограничений в применении расчетных методов определения риска врождённых аномалий плода расчет таких рисков при многоплодной беременности с 3 и более плодами провести невозможно.
Биохимический скрининг I триместра беременности, “двойной тест” 1-го триместра.
Синонимы английские
Maternal Screen, First Trimester; Prenatal Screening I; PRISСA I (Prenatal Risk Calculation).
Твердофазный хемилюминесцентный иммуноферментный анализ (“сэндвич”-метод), иммунохемилюминесцентный анализ.
ММЕ/мл (милли- международная единица на миллилитр), МЕ/л (международная единица на литр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить из рациона жирную пищу за 24 часа до исследования.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Болезнь Дауна – хромосомное заболевание, связанное с нарушением клеточного деления (мейоза) при созревании сперматозоидов и яйцеклеток, которое приводит к образованию дополнительной 21-й хромосомы. Частота в популяции – 1 случай на 600-800 родов. Риск хромосомной аномалии увеличивается с возрастом роженицы и не зависит от состояния здоровья матери ребенка, факторов внешней среды. Синдром Эдвардса (трисомии 18) и синдром Патау (трисомии 13) менее связаны с возрастом матери, а популяционная частота составляет 1 случай на 7000 родов. Для точной пренатальной диагностики генетических заболеваний требуются инвазивные процедуры, которые связаны с большой вероятностью осложнений, поэтому для массового скрининга используются безопасные методы исследования, позволяющие выявить низкий или высокий риск хромосомных аномалий и оценить целесообразность дальнейшего обследования.
Пренатальный скрининг трисомий I триместра беременности выполняют, чтобы определить вероятный риск хромосомной патологии плода – трисомии 21 (синдрома Дауна), а также трисомии 18 (синдрома Эдвардса) и трисомии 13 (синдрома Патау) на сроке между 10-й неделей и 13-й неделей и 6 днями беременности. Его рассчитывают с помощью компьютерной программы PRISCA (Prenatal Risk Calculation), разработанной компанией Typolog Software (Германия) и имеющей международный сертификат соответствия. Для исследования определяется содержание свободной бета-субъединицы хорионического гонадотропина (ХГЧ) и ассоциированного с беременностью белка плазмы А (PAPP-А) в крови беременной.
Фермент PAPP-A обеспечивает полноценный рост и развитие плаценты. Его содержание в крови увеличивается с течением беременности. Уровень РАРР-А существенно не зависит от таких параметров, как пол и масса ребенка. При наличии хромосомной аномалии с пороками развития плода его концентрация в крови значительно уменьшается с 8-й по 14-ю недели беременности. Наиболее резко она снижается при трисомиях по 21-й, 18-й и 13-й хромосомам. При синдроме Дауна показатель PAPP-A на порядок ниже, чем при нормальной беременности. Еще более резкое уменьшение концентрации РАРР-А в сыворотке крови матери наблюдается при наличии у плода генетической патологии с множественными пороками развития – синдроме Корнелии де Ланге. Однако после 14 недель беременности ценность определения PAPP-A в качестве маркера риска хромосомных аномалий утрачивается, так как его уровень тогда соответствует норме даже при наличии патологии.
Для скрининга обязательно учитываются клинические данные (возраст беременной, масса тела, количество плодов, наличие и особенности ЭКО, раса матери, вредные привычки, наличие сахарного диабета, принимаемые лекарственные препараты), данные УЗИ (копчико-теменной размер (КТР) и толщина воротникового пространства (ТВП), длина носовой кости). При наличии данных УЗИ срок беременности рассчитывается по величине КТР, а не по дате последней менструации.
После исследования и расчета риска проводится плановая консультация у врача – акушера-гинеколога.
Результаты скринингового исследования не могут служить критериями для постановки диагноза и поводом для искусственного прерывания беременности. На их основании принимается решение о целесообразности назначить инвазивные методы обследования плода. При высоком риске необходимы дополнительные обследования, в том числе пункция хориона, амниоцентез с генетическим исследованием полученного материала.
Для чего используется исследование?
- Для скринингового обследования беременных, чтобы оценить риск хромосомной патологии плода – трисомии 21 (синдрома Дауна), синдрома Эдвардса.
Когда назначается исследование?
- При обследовании беременных в первом триместре (анализ рекомендован на сроке беременности 10 недель – 13 недель 6 дней), особенно при наличии факторов риска развития патологии:
- возраст старше 35 лет;
- невынашивание и тяжелые осложнения беременности в анамнезе;
- хромосомные патологии, болезнь Дауна или врождённые пороки развития при предыдущих беременностях;
- наследственные заболевания в семье;
- перенесенные инфекции, радиационное облучение, прием на ранних сроках беременности или незадолго до нее лекарственных препаратов, которые обладают тератогенным эффектом.
Первые скрининги при беременности: УЗИ и биохимия крови
Первые скрининги при беременности: о чем «расскажут» УЗИ и биохимический анализ крови
Первые скрининги при беременности принято проводить, начиная с 11-й недели гестации. Если вы обратились к гинекологу вовремя, он обязательно назначит это стандартное для всех будущих мам обследование: оно необходимо для ранней диагностики возможных патологий развития плода.
Первый скрининг при беременности: для кого он особенно важен
Результаты первого скрининга волнуют большинство будущих мам. Но особенно важны они для тех категорий женщин, у которых существует повышенный риск возникновения патологий развития плода:
- у будущей мамы в возрасте +35;
- если в семьях близких родственников женщины случалось рождение малыша с синдромом Дауна и другими генетическими патологиями;
- если женщина уже переживала выкидыш;
- если у беременной уже рождались дети с генетическими патологиями;
- если уже в первые недели беременности женщина пережила вирусные или инфекционные заболевания.
В список обследований первого скрининга при беременности обязательно включают проведение УЗИ и биохимическое исследование крови. Результаты этих обследований врач сравнивает с показателями нормы и, обнаружив существенную разницу, обращает на них особое внимание. Однако даже существенные отклонения в результатах биохимии крови не дают жесткого основания делать окончательный вывод о патологиях у плода.
Как делают 1 скрининг при беременности
Как правило, первый скрининг проводится в женской консультации и обычно он проходит в течение одного часа. УЗИ-обследование абсолютно безболезненно, а анализ крови, возможно, доставит вам небольшие неприятности.
Чтобы результаты скрининга не были искажены, к процедуре желательно подготовиться накануне:
- не употреблять шоколад, морепродукты, жирное мясо;
- воздержаться от половых контактов.
Перед забором крови и проведением УЗИ гинеколог взвешивает беременную и просит ее либо совсем не пить воду, либо ограничить ее употребление половиной стакана.
Что увидит врач во время проведения УЗИ
Во время первого скрининга специалист УЗИ-диагностики уже может определить основные параметры плода, увидеть, как развиваются внутренние органы ребенка и насколько правильно расположены его конечности относительно тела. Не менее важным является обследование состояния плаценты.
Особенностями формирования плода в первом триместре являются копчико-теменное расстояние, размер носовой кости, толщина воротниковой зоны, частота сердечных сокращений, промежуток между краями теменных костей снаружи и изнутри (бипариетальный размер), состояние верхнечелюстной кости.
Каким должны быть эти показатели в норме?
- 34-50 мм — на сроке 11 недель беременности;
- 42-59 мм — на сроке 12 недель беременности;
- 51-75 мм — на сроке 13 недель беременности.
Размер носовой кости:
- кость различима, но размеры пока определять рано — на сроке 11 недель беременности;
- носовая кость уже явно видна и можно определить ее размер (норма: от 2 мм) — на сроке 12 недель беременности;
Толщина воротниковой зоны (области вокруг шеи):
- 0,8-2,2 мм — на сроке 11 недель беременности;
- 0,8-2,7 мм — на сроке 13 недель беременности;
Частота сердечных сокращений:
- 155-178 уд./мин – на сроке 11 недель беременности;
- 150-174 уд./мин – на сроке 12 недель беременности;
- 147-171 уд./мин – на сроке 13 недель беременности;
Промежуток между краями теменных костей снаружи и изнутри (бипариетальный размер):
- 13-21 мм — на сроке 11 недель беременности;
- 18-24 мм — на сроке 12 недель беременности;
- 20-28 мм — на сроке 13 недель беременности.
Состояние верхнечелюстной кости:
- на сроке беременности от 11 до 13 недель верхнечелюстная кость должна быть хорошо выражена.
Возможные риски, которое покажет первое УЗИ
Вышеперечисленные показатели очень важны уже на первых этапах скрининга, ведь очевидные расхождения с показателями нормы могут сообщить о наличии возможных патологий у плода:
- риск синдрома Дауна: если носовая кость плода плохо определяется на УЗИ, если ее размеры значительно ниже нормы и при этом лицевые контуры явно не выражены;
- риск синдрома Эдвардса: если носовая кость практически не видна или ее размеры очень малы; образована пуповинная грыжа; вместо двух пуповинных артерий присутствует только одна, частота сердечных сокращений крайне низка;
- риск синдрома Патау: если пуповинная грыжа явно просматривается на УЗИ; частота сердечных сокращений крайне высока; наблюдаются патологии развития плода.
Что покажет биохимический анализ крови
Первые скрининги при беременности также включают исследование показателей свободного бета-хорионического гонадотропина человека (ХГЧ) и протеина-А (РАРР-А) в анализе крови женщины. В норме количество ХГЧ в крови беременной должно быть повышено, поскольку именно в первые несколько недель после зачатия концентрация этого гормона быстро растет. На этот показатель часто ориентируются гинекологи, чтобы точно сообщить пациентке о благоприятном зачатии уже через неделю после сексуального контакта.
Однако уже с 12-й недели беременности концентрация ХГЧ снижается, и на протяжении второго триместра беременности этот показатель не меняется.
Показатель концентрации ХГЧ в норме:
- 17,4-130,4 нг/мл — на сроке 11 недель беременности;
- 13,4-128,5 нг/мл — на сроке 12 недель беременности;
- 14,2-114,7 нг/мл — на сроке 13 недель беременности.
Показатель содержания протеина-А (РАРР-А) в норме:
- 0,46-3,73 мЕд/мл — на сроке 11 недель беременности;
- 0,79-4,76 мЕд/мл — на сроке 12 недель беременности;
- 1,03-6,01 мЕд/мл — на сроке 13 недель беременности.
Что могут означать отклонения от нормы в биохимическом анализе крови?
- слишком высокий уровень свободного ХГЧ: сильный токсикоз, многоплодная беременность, риск синдрома Дауна;
- слишком низкий уровень свободного ХГЧ: синдром Эдвардса, риск прерывания беременности; нарушения развития у плода; замершая беременность;
- завышенное содержание РАРР-А: практически не имеет значения;
- заниженное содержание РАРР-А: риски синдромов: Дауна, Корнелии де Ланге, Эдвардса, Смита-Опица; замершая беременность; риск выкидыша или преждевременных родов; проблема формирования нервной трубки у плода; резус-конфликт у плода и беременной.
Если одна из вышеназванных патологий была обнаружена на УЗИ во время первого скрининга при беременности и результаты биохимического анализа крови ее подтвердили, статистика утверждает, что достоверность такого вывода будет верна на 90%.
Что касается только биохимического анализа крови, то после получения негативных результатов не стоит впадать в панику, поскольку на показатели крови могут влиять:
- неверно определенный срок беременности;
- сахарный диабет беременной;
- активное лечение препаратами прогестерона;
- состояние депрессии у беременной;
- многоплодная беременность;
- беременность в результате ЭКО;
- превышение массы тела, ожирение у беременной.
Что делать, если результаты первого скрининга неблагоприятны
Разумеется, врач обратит внимание на все показатели, которые были получены в период 1 скрининга при беременности, особенно — если они очевидно расходятся с нормой. Но даже в таком случае окончательные выводы делать будет пока рано. К тому же аналогичный скрининг беременной предстоит пройти в период второго триместра. Как правило, результаты УЗИ во втором триместре показывают достоверную картину, а вот неблагоприятный анализ крови часто бывает ошибочным.
В любом случае помните, что у вас всегда существует возможность пройти альтернативный скрининг в другой клинике, а также дополнительно провести детальное генетическое обследование, которое даст более точные результаты после хромосомного анализа.
Первый скрининг при беременности
Скрининг при беременности — это пренатальное исследование, включающее в себя комплекс медицинских мероприятий, направленных на выявление группы повышенного риска по развитию аномалий плода или акушерских осложнений.
Целью диагностического обследования является определение уровня физического развития ребенка и выявление различных аномалий и отклонений. Ультразвуковое исследование на ранних сроках относится к числу безопасных и действенных методов обследования беременных женщин. Оно позволяет уточнить срок беременности, спрогнозировать возможность преждевременных родов, риск развития гестоза, выявить многоплодную беременность и какие-либо опасные патологии развития будущего малыша.
По результатам скрининга при беременности в 1 триместре все пациентки делятся на 2 группы — низкого и высокого риска. Если женщина попадает во вторую группу, вероятность рождения абсолютно здорового ребенка снижается, поэтому такая ситуация требует внимательного наблюдения и дополнительных исследований.
Что включает в себя скрининг I триместра
В течение всего периода вынашивания малыша рекомендуется пройти 3 полных диагностических обследования, каждый из которых проводится в определенные сроки и для разных целей. Скрининг 1 триместра включает в себя УЗИ и биохимический анализ крови, взятый из вены.

Полученные в результате всех манипуляций данные помещаются в специальную программу ASTRAIA или PRISCA. Данные программные обеспечения обрабатывают информацию и с высокой точностью вычисляют вероятность наличие у малыша врожденных патологий, таких как синдромы Дауна, Эдвардса, Патау; дефект нервной трубки плода и другие.
Когда делают первый скрининг
Первое обследование проводится не раньше 11 недели и не позже 14. Наилучшим временем является 12 — начало 13 недели. К этому сроку размер эмбриона составляет от 45 мм до 84 мм.
Кому необходимо пройти
Данное исследование иногда крайне необходимо. В группу риска входят женщины:
Какие патологии помогает выявить
Пренатальный скрининг дает возможность выявить следующие болезни и отклонения:
Как подготовиться к обследованию
Для того чтобы все диагностические процедуры прошли максимально комфортно для беременной женщины, необходима предварительная подготовка. Достаточно соблюсти несколько простых рекомендаций:
Как проводится УЗИ скрининг
Во время первого УЗИ скрининга при беременности осуществляется сканирование плода и околоплодных образований, стенок и придатков матки (маточных труб и яичников). В 1 триместре беременности УЗИ осуществляется как трансвагинальным методом, когда датчик вводится во влагалище, так и трансабдоминальным через переднюю брюшную стенку.
Исследование обычно начинается с определения копчико-теменного размера плода, который должен находиться в пределах от 45 до 84 мм. Далее измеряется размер головы, ее бипариетальный диаметр, симметричность полушарий головного мозга. Также доктор проверяет наличие и размеры носовой кости у будущего младенца, измеряет лицевой угол, осматривает глазницы, размеры верхней челюстной кости, мочевого пузыря, место нахождения желудка, сердца и других органов. Далее необходимо посмотреть длинные трубчатые кости, оценить их количество и визуально сопоставить длину правой и левой ног.
Толщина воротникового пространства — еще один важный параметр, коррелирующий с хромосомными заболеваниями. Для определения этого показателя доктор, используя масштабирование, увеличивает область шеи, измеряет наибольшую толщину скопления жидкости по задней поверхности шеи под кожей. Во время проведения измерений головка ребенка должна находиться в нейтральном положении. Если она будет слишком запрокинута назад, можно получить завышенные показатели, а если подбородок сильно прижат к груди, наоборот, заниженные. Для того чтобы получить точные результаты, доктор может предложить подождать, пока ребенок сам расположится правильно, либо поспособствовать его движению посредством легких надавливаний на брюшную полость матери.
Расшифровка результатов
После проведенных измерений врач сравнивает полученные результаты УЗИ с нормативной таблицей. Для эмбриона на 11-14 неделе установлены следующие нормы параметров:
Биохимический скрининг в 1 триместре

Для оценки нормального течения беременности проводится много различных исследований. Комплекс такой пренатальной диагностики и называется скринингом. Эта статья поможет разобраться будущим мамочкам в том, что же такое – биохимический скрининг, и когда он проводится.
Для чего нужен скрининг?
Во время беременности очень важно оценить не только состояние будущей мамы, но и ее малыша. Для такой комплексной оценки врачи и придумали скрининг. Это комплекс различных диагностических мероприятий, позволяющих выявлять различные патологии беременности на самых ранних стадиях их формирования.

Первый биохимический скрининг проводится в 1 триместре беременности. Ранний срок вынашивания малыша очень важен. Именно в это время начинают закладываться все жизненно важные органы. К развитию патологий в этом периоде могут привести самые различные причины.
Выявить такие отклонения у беременных и позволяет биохимический скрининг.

Нужно отметить, что введение пренатального скрининга в нашей стране стало неслучайным. Такая мера позволила уменьшить материнскую смертность в несколько раз. Также скрининг позволяет снизить показатели внутриутробной гибели плода на разных сроках его развития. Данные простые и эффективные анализы помогают выявлять «немые» заболевания внутренних органов у будущей мамочки, тем самым улучшая прогноз течения беременности.
Название «биохимический» данный скрининг получил неслучайно. Для исследований необходима биохимическая сыворотка крови. Все анализы являются абсолютно безопасными и безболезненными. Точность полученного результата во многом зависит от того, насколько качественно была проведена манипуляция забора крови, а также от диагностических приборов, которые находятся в лаборатории.

В некоторых случаях проводится и генетический скрининг. Он позволяет выявлять различные хромосомные заболевания, которые имеют семейное наследование. Проведение такого скрининга играет очень важную роль. Оно помогает своевременно выявлять различные тяжелые генетические заболевания еще в периоде развития ребенка внутри утробы матери.

Следующий, второй биохимический скрининг проводится во 2 триместре беременности. В этом случае исключаются другие заболевания внутриутробного развития плода. В этом случае перечень анализов немного изменяется. Это обусловлено различными патологиями, которые возникают в разных периодах беременности.

Третий скрининг в последнем триместре беременности проводится по определенным медицинским показаниям. Многие мамочки перед проведением каждого из таких диагностических комплексов начинают сильно волноваться. Паниковать не стоит. Будущим мамочкам следует воспринимать такое исследование, как необходимую диагностику, важную для хорошего течения беременности.
Все биохимические исследования не могут нанести беременным никакого опасного воздействия.
Триместр — это период беременности, включающий три месяца. Также этот временной отрезок довольно часто называется 12 акушерскими неделями. Применяют такие медицинские термины в основном акушеры-гинекологи, когда описывают срок беременности.

Врачи рекомендуют проводить скрининг абсолютно всем беременным женщинам. Особенно важно эти исследования проходить следующим декретированным группам:
будущим мамочкам, у которых зачатие малыша произошло в возрасте старше 35 лет;
беременным, имеющим высокую предрасположенность к самопроизвольным выкидышам или частые прерывания беременности в анамнезе;
будущим мамочкам, перенесшим вирусные или бактериальные инфекции в первые 2 недели с момента зачатия ребенка;
беременным, которые принимают иммуносупрессивные или гормональные средства на фоне имеющихся у них патологий;
будущим мамочкам, у которых в семье присутствуют случаи генетических или хромосомных болезней;
женщинам, которые уже имеют одного или нескольких малышей, у которых есть признаки серьезных патологий нервной или сердечно-сосудистых систем, в том числе и страдающих врожденными пороками сердца;
будущим мамочкам, у которых врачи определили клинические признаки «застывшей» беременности.
Срок проведения первого биохимического скрининга у большинства женщин попадает на период с 11 до 14 акушерских недель. Врачи считают, что делать данные исследования раньше не имеет никакого смысла. Специалисты полагают, что ранее полученные результаты не являются достоверными и правильными. Установить какую-то патологию в этом случае практически невозможно.

12 недель — это время, когда начинается плодный период развития будущего малыша. В это время у ребенка уже начинают дифференцироваться системы органов. С этого момента очень маленький эмбриончик превращается в плод. Он уже напоминает больше взрослый человеческий организм во своему функционированию.

Что это за анализы?
Одним из самых важных показателей, который оценивается в 1 триместре беременности считается b – субъединица хорионического гонадотропина человека или ХГЧ. Также врачи оценивают и другой критерий, который называется РАРР — А. Это плазменный пептид, связанный с вынашиванием малыша.
С помощью РАРР — А можно оценить различные генетические заболевания. По своему химическому строению это вещество является белком или пептидом. Синтезируется оно плацентой. Это активное вещество отлично проявляется именно в 12-13 недель.
Особенно важно исследовать РАРР -А беременным женщинам, которые имеют в крови цитомегаловирусную или гепатитную инфекцию.
Также очень важно определять этот пептид будущим мамочкам, которым во время вынашивания малыша уже исполнилось 35 лет и старше.

Подготовка
Готовиться перед проведением биохимического скрининга все-таки стоит. Правильная подготовка позволит получить более достоверный и точный результат. Врачи предупреждают, что сдавать биохимические исследования следует строго натощак. Лучше проводить такое исследование утром.
Для того, чтобы не получить завышенный уровень глюкозы в анализе крови, будущей маме не следует есть много сладкого накануне проведения исследования. Некоторым пациенткам гинекологи также рекомендуют пить достаточно жидкости.

Сильно менять свой привычный режим питания накануне проведения биохимического скрининга не стоит. Для того, чтобы не получить искажение результата, ужин накануне сдачи анализов должен быть максимально легким. Все жирные и жареные блюда следует исключить. Такая еда может привести к повышению в крови уровня холестерина.
Для того, чтобы снизить аллергические проявления, также не стоит употреблять накануне биохимического теста цитрусовых, орехи, шоколад и морепродукты. Эти продукты также не следует кушать женщинам, которые не имеют никакой аллергии в анамнезе. Во время беременности аллергические реакции могут проявиться впервые.
К получению неверного результата также может привести сильный стресс. Первый биохимический скрининг — весьма волнительное время. Однако, волноваться и паниковать беременной женщине не стоит. Для того, чтобы уменьшить тревожность и мнительность, накануне выполнения диагностического комплекса будущая мамочка может отправиться в парк или сквер и просто погулять на свежем воздухе. Это поможет беременной женщине успокоиться и прийти в себя.

Нормы
Уровень активного пептида РАРР- А во многом зависит от того, на какой неделе проводится исследование. В 12 недель значения этого показателя составляют от 0,8 до 4,76 мЕд/мл. В 13 недель этот лабораторный критерий уже повышается до 1,03 — 6,02 мЕд/мл.
ХГЧ — это базовый показатель беременности. Начальные недели беременности сопровождаются постепенным нарастанием данного показателя. Только к концу 36 недели вынашивания малыша ХГЧ снижается. Эта физиологическая особенность необходима для того, чтобы в конце третьего триместра произошли роды.
Уже к 8 акушерской неделе средняя концентрация ХГЧ в крови составляет 65 000. Превышение данного показателя может свидетельствовать не только о наличии в женском организме какой-то патологии, но и о том, что у будущей мамы скоро появятся двойняшки или тройняшки.
Также подобная ситуация развивается в том случае, если у беременной женщины есть сахарный диабет.

Расшифровка результатов
РАРР — А — это очень важный показатель нормального течения беременности. Если полученные значения данного лабораторного критерия находятся в пределах нормальных значений, то волноваться не следует. По одному только анализу никакого заключения врачи сделать не могут.
Если данный показатель существенно превышает норму, то это еще не является причиной для постановки диагноза генетического заболевания. В этом случае гинекологи назначают беременной дополнительные исследования. Значения РАРР-А существенно превышают нормальные значения при синдроме Дауна. Также превышение данного показателя встречается накануне самопроизвольного аборта или спонтанного выкидыша. Повышение РАРР — А является очень важным показанием для проведения УЗИ.

Существенное превышение ХГЧ происходит и при возможных генетических аномалиях. Таким образом может проявиться и синдром Эдварса. Также превышение данного лабораторного критерия в комплексе с другими показателями может быть при токсикозе. Нарастание ХГЧ также происходит при плацентарной недостаточности. В этом случае для исключения данного состояния обязательно проводится УЗИ.
Для оценки риска возникновения и развития генетических заболевания врачи пользуются специальной шкалой PRISCA. В своем заключении доктор обязательно должен указать степень риска хромосомной аномалии. Обязательно также указывается и коэффициент Multiple of median (MoM). Подсчитывается он с помощью специальной компьютерной программы, куда доктор вводит исходные полученные значения биохимических тестов.

Нормой считается МоМ в диапазоне от 0,5 до 2,5. Для подсчета этого показателя учитываются не только полученные результаты анализов, но и принадлежность к определенной расе, а также возраст беременной и наличие у нее сопутствующих заболеваний внутренних органов.
Мамочки, которые проходили биохимический скрининг, отзываются о такой диагностике весьма неоднозначно. Некоторые из них отмечают, что полученные результаты оказались неточными и им пришлось повторять исследование несколько раз.
Многие мамочки считают, что проведение биохимического скрининга без УЗИ абсолютно неоправданно.


Проводить скрининг можно в бесплатной поликлинике. В этом случае медицинское учреждение должно иметь необходимую материально-техническую базу и хорошую лабораторию. Обычные женские поликлиники не могут этим похвастаться. Это приводит к тому, что будущие мамочки обращаются в частные центры.
Стоимость комплексного скрининга в таких медицинских учреждениях существенно разнится. В среднем, она составляет от 6000 до 10 000 рублей. Если у женщины есть какие-то сопутствующие патологии, то стоимость биохимического скрининга может быть выше. Проходить или нет такой комплекс исследований в частной клинике решает для себя каждая будущая мама индивидуально.

Подробнее о том, что включает в себя скрининг 1 триместра, смотрите далее.
Расшифровка результатов 1 скрининга при беременности
Комбинированный пренатальный скрининг проводится на 11-14 неделе беременности при размере эмбриона не менее 45 мм и не более 84 мм. Это комплексное обследование плода для оценки параметров его развития. Основная его задача – раннее выявление пороков развития плода, профилактика детской инвалидности, снижение младенческой и детской смертности.
Первый скрининг состоит из инструментальной части – проведение УЗИ и лабораторной – анализ крови на определение концентрации хорионического гонадотропина (βХГЧ) и ассоциированного с беременностью протеина А (РАРР-А). Совокупные результаты этих показателей позволяют спланировать тактику ведения беременности.
Почему обследование проводится на сроке 11-14 недель
Первый триместр – это период формирования всех органов и структур организма. К концу первого триместра заканчивается эмбриональный и начинается фетальный период развития плода. Именно в сроке от 11 недель 1 дня до 13 недель 6 дней беременности наиболее хорошо визуализируются эхографические маркеры хромосомных аномалий.
Кому нужно пройти обследование
По результатам исследования можно судить о риске рождения детей с хромосомными болезнями и врожденными пороками развития, поэтому рекомендуется внимательно отнестись к вопросу и обследоваться всем беременным. Показаниями к обязательному пренатальному скринингу первого триместра являются:
- Женщины, у которых в анамнезе есть самопроизвольные аборты, внематочные и замершие беременности, преждевременные роды, мертворождение, рождение ребенка с аномалиями развития.
- Наследственные заболевания в семье у матери или отца ребенка
- Перенесенное в первом триместре заболевание с лечением антибиотиками или препаратами, противопоказанными во время беременности.
- Брак между родственниками.
- Возраст женщины старше 35 лет.
- Наличие профессиональных вредностей
Как подготовиться
Подготовка к первому скринингу выражается в щадящей диете. Погрешности питания могут сказаться на общем состоянии женщины и снизить точность результатов. За неделю до обследования:
- Из рациона нужно исключить соленое, острое, жирное, жареное.
- Не употреблять аллергенных продуктов.
- Отказаться от газированных напитков.
За сутки до скрининга:
- Не есть шоколад, морепродукты, жирное мясо, мучное, ограничить сладости.
- Если исследование назначено на утро, съесть легкий ужин не позже 20:00 часов.
Желательно соблюдать умеренную физическую активность, если для этого нет противопоказаний. Также важны прогулки, полноценный отдых.
Проведение обследования
Анализ крови и УЗИ выполняются в один день, чтобы избежать погрешностей из-за разницы срока.
- УЗИ-скрининг проводится первым, так как его результаты позволяют установить точный срок гестации, который влияет на нормативные значения уровня гормонов. Исследование проводят как трансабдоминальным доступом, так и трансвагинально. Процедура безболезненна, безопасна для женщины и ребенка, не имеет противопоказаний.
- Кровь сдается из вены натощак или через 4 часа после приема пищи. Забор материала производится в день проведения УЗИ. Исследование определяет концентрацию гормонов и сравнивает с нормативными показателями.
Только по расшифровке результатов УЗИ и анализа на гормоны делается вывод о возможных рисках.
Что показывает УЗИ
На скрининге при беременности производится фетометрия плода – определение размеров частей тела и оцениваются все анатомические структуры.
Полученные результаты сравниваются со статистической таблицей, в которой указан процентиль попадания в выборку нормативных значений. При показателях менее 5 и более 95 назначаются дополнительные обследования.
Во время ультразвукового исследования в 1 триместре оценивают следующие параметры: кости свода черепа и головной мозг, позвоночник, передняя брюшная стенка, конечности плода, структуры лица, органы грудной клетки и брюшной полости, а также основные эхографические маркеры хромосомных аномалий.
Толщина воротникового пространства (ТВП)
Область между внутренней поверхностью кожи плода и наружной поверхностью мягких тканей, покрывающих шейный отдел позвоночника. ТВП считается наиболее важным маркером хромосомных аномалий.
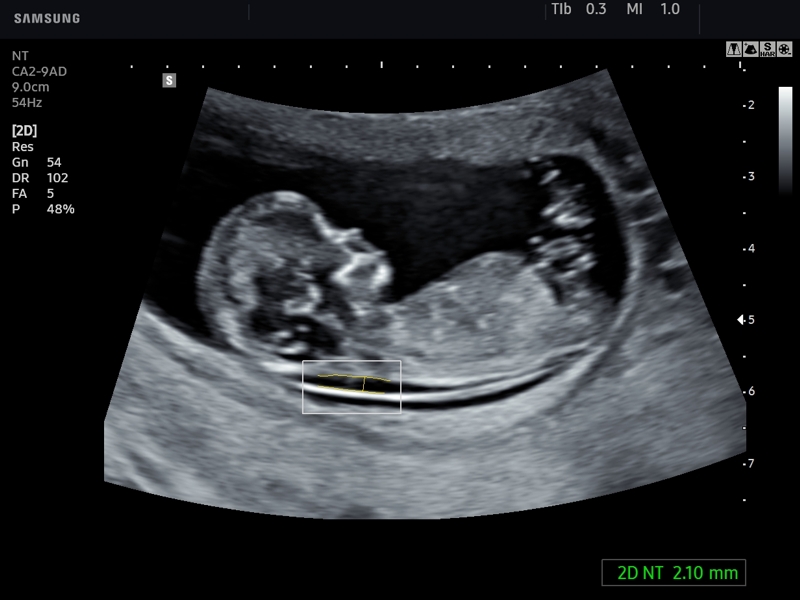
Это пространство после 13 недели начинает уменьшаться, поэтому возможность его оценить есть только на первом скрининге.
| Срок | Толщина воротниковой зоны в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 0,8 | 1,6 | 2,4 |
| 12 недель | 0,7 | 1,6 | 2,5 |
| 13 недель | 0,7 | 1,7 | 2,7 |
Несоответствие результатов нормативным значениям говорит о повышенном риске развития хромосомных патологий. В зависимости от сформировавшегося набора хромосом, это могут быть синдром Дауна, Патау, Эдвардса, Шерешевского-Тернера. Для уточнения диагноза в этом случае могут быть назначены биопсия хориона или плаценты, анализ пуповинной крови, околоплодных вод. Только после проведения дополнительных исследований можно поставить точный диагноз.
Копчико-теменной размер (КТР)
Показывает расстояние между копчиковой и теменной костями. По этому параметру на УЗИ определяют точный срок гестации, а также устанавливают соотношение массы плода к его КТР.
Незначительное отклонение от норм говорит об особенностях телосложения и не является поводом для беспокойства.
| Срок | Копчико-теменной размер в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 34 | 42 | 50 |
| 12 недель | 42 | 51 | 59 |
| 13 недель | 51 | 63 | 75 |
Если скрининг при беременности показал результаты, превышающие нормы, это указывает, что плод достаточно крупный. Показатель существенно меньше говорит либо о неправильно определенном сроке гестации (в этом случае проводится повторное обследование через 1-1,5 недели), либо о замедлении развития вследствие внутриутробной гибели, нарушенного гормонального фона или инфекционного заболевания матери, генетических отклонений.
Кости свода черепа и головной мозг
Уже с 11 недели при УЗ-исследовании можно обнаружить дефекты костей черепа, что говорит о тяжелых пороках развития плода, несовместимых с жизнью. Оценка головного мозга основана на изучении так называемой «бабочки» – сосудистых сплетений боковых желудочков. Четкая визуализация и ее симметричность говорит о нормальном развитии головного мозга.
| Срок | БПР, ЛЗР в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 13, 19 | 17, 21 | 21, 23 |
| 12 недель | 18, 22 | 21, 24 | 24, 26 |
| 13 недель | 20, 26 | 24, 29 | 28, 32 |
Носовая кость
К концу триместра она должна быть сформирована, четко визуализироваться.
| Срок | Носовая кость в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | визуализируется, не измеряется | визуализируется, не измеряется | визуализируется, не измеряется |
| 12 недель | 2 | 3,1 | 4,2 |
| 13 недель | 2 | 3,1 | 4,2 |
Патологией носовой кости считается ее отсутствие, гипоплазия (очень маленькие размеры) и изменение ее эхогенности.
Диаметр грудной клетки, окружность головы и живота, длина бедренной кости также позволяют судить о пропорциональности развития.
Состояние сердца
При исследовании сердца оценивается его расположение, устанавливается наличие четырех камер сердца – два предсердия и два желудочка и оценивается их симметричность. Измеряется частота сердечных сокращений.
| Срок | Частота сердечных сокращений в ударах за минуту | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 153 | 165 | 177 |
| 12 недель | 150 | 162 | 174 |
| 13 недель | 147 | 159 | 171 |
Венозный проток (ВП) – прямая коммуникация между пупочной веной и центральной венозной системой. При нормально развивающейся беременности кровоток в ВП представляет собой трехфазную кривую. Появление реверсного кровотока может говорить о наличии патологии плода.
Что показывает анализ крови
Результаты УЗИ сопоставляются с показателями ассоциированного с беременностью протеина А из плазмы матери (PAPP-A) и хорионическим гонадотропином человека (ХГЧ). Значения приведены в таблице:
| Срок | ХГЧ в нг/мл | PAPP-A в мЕд/л |
| 11 недель | 17,4 – 130,4 | 0,46 – 3,73 |
| 12 недель | 13,4 – 128,5 | 0,79 – 4,76 |
| 13 недель | 14,2 – 114,7 | 1,03 – 6,01 |
Отличия от референсных значений может говорить о патологиях матери или плода.
Интерпретация обследования
Первое исследование оценивается только по совокупности всех показателей. Отдельно взятый параметр не может стать основанием для точного заключения. В протоколе фиксируются данные УЗИ, анализа на гормоны, отражаются риски вероятных заболеваний и комплексный медианный коэффициент MoM. Он указывает совокупное отклонение полученных результатов от средних значений. Коэффициент должен находиться в интервале от 0,5 до 2,5. Рассчитывается он специализированными программами.
Что может повлиять на результат
- Неправильная подготовка, особенности состояния женщины.
- Устаревшее оборудование с низкой точностью измерений и недостаточным разрешением.
- Квалификация врача кабинета УЗИ, ошибки в расшифровке.
- Правильность алгоритмов расчета MoM.
Современное диагностическое оборудование позволяет оценить более 15 параметров плода, построить его объемную реконструкцию для исследования органов на ранних периодах развития, рассчитать возможные риски с высокой точностью. Обращайтесь в хорошо оснащенные клиники и доверяйте специалистам с подтвержденной квалификацией.
Пренатальный скрининг
Поделиться:
— С малышом все в порядке? — спрашивают женщины, разглядывая на экране пятимиллиметровый эмбрион.
— Да, пока все хорошо. Размеры плодного яйца и эмбриона соответствует сроку, есть красивый желточный мешок, но более точную информацию мы получим несколько позже.
— На скрининге?
— Да, на скрининге.
Само слово «скрининг» во время беременности порождает некоторую путаницу. Скрининги во время беременности бывают разные. Мы уже обсуждали скрининг на гестационный сахарный диабет, скрининг на гестационный гипотиреоз, пришло время обсудить самый важный скрининг — на врожденные заболевания.
Какие нарушения покажет пренатальный скрининг
Некоторые заболевания отчетливо видны при проведении УЗ-диагностики на определенном сроке беременности, но часть генетических нарушений могут не иметь явных УЗ-признаков, особенно в первой половине беременности. Поэтому беременным назначают целый комплекс диагностических мероприятий, который надо провести до 22-й недели гестации.
В первую очередь выявляют самые распространенные трисомии:
- Синдром Дауна (лишняя хромосома в 21-й паре). Это генетическое заболевание хорошо известно, потому что встречается очень часто (приблизительно один случай из 700 родов). Таких особенных детей воспитывают Ирина Хакамада, Эвелина Бледанс. Это непростая задача, требующая много терпения, сил и любви.
- Синдром Эдвардса (лишняя хромосома в 18-й паре). Встречается примерно один раз на 3000 родов. Аномалии черепа сочетаются с пороками сердца и крупных сосудов и сопровождаются глубоким поражением интеллекта. 60 % детей с синдромом Эдвардса умирают в возрасте до 3 месяцев, до года доживает лишь 5–10 %. Основной причиной смерти служат остановка дыхания и нарушения работы сердца.
- Синдром Патау (лишняя хромосома в 13-й паре). Такие дети рождаются один на 7000 родов. Как правило, они страдают множественными врожденными пороками, 95 % умирают в первые месяцы жизни. Выжившие имеют крайнюю степень поражения интеллекта — идиотию.
Основная задача пренатального скрининга — вовремя заподозрить, что ребенок может родится больным, и предоставить женщине возможность принять решение: проводить уточняющие исследования или не проводить; продолжать вынашивать эту беременность или прервать.
Первый скрининг

Первый скрининг — самый главный. Проводится в сроке беременности от 11 недель 6 дней до 13 недель 6 дней. Скрининг включает УЗИ и биохимическое исследование двух показателей в сыворотке крови: свободной субъединицы β-ХГЧ и РАРР-А (Pregnancy-associated plasma protein-A — плазменный протеин А, ассоциированный с беременностью).
Врач УЗ-диагностики ищет аномалии развития плода и обязательно измеряет толщину воротникового пространства и наличие носовых костей (это важные маркеры, которые используют для расчета риска).
Затем все показатели загружают в компьютерную программу, указывая возраст, вес пациентки, расовую принадлежность, срок беременности, некоторые сопутствующие заболевания и особенности течения беременности, лекарственные препараты, применявшиеся во время гестации.
Компьютерная интегративная оценка этих показателей позволяет диагностировать до 90 % трисомий по 21-й хромосоме (синдром Дауна) и до 95 % трисомий по 18-й и 13-й хромосомам (синдром Эдвардса и синдром Патау). Результат представлен в виде графика и в цифрах. В РФ преимущественно используется компьютерная программа PRISCA.
Второй вариант компьютерной оценки результата — использование программы ASTRAIA, которая была разработана Институтом внутриутробной медицины (Fetal Medicine Foundation, FMF), Лондон, и всемирно известными экспертами в области гинекологии и предродовой диагностики. Для того чтобы использовать эту программу, врач должен получить сертификат FMF и купить лицензию.
Особенностью ASTRAIA является возможность добавить в программу несколько ультразвуковых параметров и данные кровотока в венозном протоке, что позволяет прогнозировать не только риск трисомий по 21-й, 13-й и 18-й паре хромосом, но и заранее предсказать вероятность развития преэклампсии — грозного осложнения беременности, которое возникает в третьем триместре.
Второй скрининг и УЗИ

Второй скрининг — это квадротест в сроке от 15 недель 6 дней до 18 недель 6 дней. Этот этап предполагает только биохимическое исследование крови: α-фетопротеин (АФП), неконъюгированный эстриол, β-ХГЧ, ингибин А. Кроме рисков трисомий квадротест позволяет заподозрить еще одну группу пороков — дефекты нервной трубки у плода.
Завершает рутинный диагностический этап ультразвуковое исследование на сроке 18–21 недель беременности.
Скрининги необходимо проводить в строго регламентированные сроки беременности. Неправильно выбранное время делает исследование совершенно неинформативным. Беременные, опоздавшие на первый скрининг, могут пройти второй. Делать и первый, и второй скрининг можно (если лечащий врач хочет получить более полную оценку ситуации), но результаты первого скрининга считаются более точными.
Обычно степень риска выражают в цифрах. Если на бланке написано, что риск Оксана Богдашевская

